Галина Ивановна Дядя Холецистит. Панкреатит
От автора
В структуре общей заболеваемости болезни органов пищеварения занимают одно из ведущих мест.
Одним из наиболее распространенных заболеваний среди болезней органов пищеварения является холецистит во всех его формах: острый холецистит, хронический некалькулезный (бескаменный) холецистит, хронический калькулезный холецистит (желчно-каменная болезнь).
Это заболевание известно с давних времен. Посмотрев историческую справку, мы увидим, что фараоны Древнего Египта страдали желчно-каменной болезнью. Почему же данная патология распространена так широко? Оказывается, здесь играют роль не только наследственные особенности организма, но и малоподвижный образ жизни, алкоголь, стрессы, избыточный вес, неправильное питание и многие другие факторы. Почти каждый городской житель подвержен этим факторам. Для того чтобы предотвратить данную патологию или уменьшить риск развития осложнений, если она уже имеется, и написана эта книга.
Используйте ее в качестве справочника при изменении вашего самочувствия. При появлении определенных жалоб в первую очередь необходимо всестороннее обследование для выявления беспокоящего вас заболевания. Какими медицинскими услугами и насколько быстро необходимо воспользоваться? Требуется ли срочная госпитализация или хирургическое вмешательство? Грамотно решить эти вопросы можно только совместно с врачом. Поэтому помните, что даже самая полезная книга не заменит консультации доктора.
Прочитав книгу внимательно, вы узнаете что-то полезное для себя, а главное, вооружившись знаниями, вы в случае необходимости сможете правильно оценить ситуацию и принять правильное решение, будь то визит к врачу, выбор диетотерапии или выбор курорта на время отдыха.
Желаю вам успеха! Будьте здоровы!
ЧАСТЬ 1. Холецистит
Глава 1. Желчевыводящие пути, их строение
Чтобы лучше понять природу данного заболевания, рассмотрим, как устроены желчевыводящие пути.
Печень является самой большой железой пищеварительной системы (вес ее примерно 1,5 кг), она располагается в верхней части брюшной полости, большая часть справа. Вблизи ворот печени в специальном ложе находится желчный пузырь. Основным клеточным элементом печени являются печеночные клетки, или гепатоциты. Гепатоциты выполняют многочисленные функции: поглотительную и выделительную, участие в обменных процессах, накопление различных веществ и др. В гепатоцитах происходит всасывание различных веществ, продуктов обмена и осуществляется выделение желчи и других веществ. Желчные капилляры, расположенные между пластинками печеночных клеток, дают начало системе желчных путей. По желчным канальцам желчь поступает во внутрипеченочные желчные протоки, которые, постепенно сливаясь, образуют правый и левый печеночные протоки, а они в свою очередь обычно уже вне печени сливаются в общий печеночный проток. Последний проходит в печеночно-двенадцатиперстной связке и открывается в просвет нисходящей части двенадцатиперстной кишки. При прохождении через стенку кишки общий желчный проток образует веретенообразное расширение с небольшим ее выпячиванием фатеров сосочек, в котором расположено мышечное образование жом, регулирующее поступление желчи в двенадцатиперстную кишку.
Желчный пузырь представляет собой мешкообразную емкость, в которой накапливается вырабатывающаяся в печени желчь. Желчный пузырь имеет удлиненную форму, один его конец широкий (дно), другой – узкий (шейка), причем ширина пузыря в направлении от дна к шейке уменьшается постепенно. В самой узкой части шейки располагается специальная мышца – сфинктер Мартынова-Люткенса. Главная его «задача» – открывать желчный пузырь и «разрешать» выход желчи из него в общий желчный проток, а когда в этом нет необходимости – держать желчный пузырь «на замке». Длина желчного пузыря колеблется от 8 до 14 см, ширина – 3–5 см, вместимость – 40–70 мл. Он имеет темно-зеленую окраску и относительно тонкую стенку. Дно его направлено вперед к нижнему краю печени и несколько выступает из-под него; шейка направлена в сторону ворот печени (так называют место входа и выхода крупных сосудов). На месте перехода тела желчного пузыря в его шейку обычно образуется изгиб, поэтому шейка оказывается лежащей под углом к телу. С волокнистой оболочкой печени желчный пузырь соединяется при помощи рыхлой клетчатки. Слизистая оболочка образует многочисленные мелкие складки, придающие ей вид сети. В области шейки слизистая оболочка формирует несколько идущих одна за другой, расположенных косо спиральных складок. Эти спиральные складки имеются также в пузырном протоке. Нижняя поверхность желчного пузыря прилегает к передней стенке верхней части двенадцатиперстной кишки; справа к нему примыкает правый изгиб ободочной кишки. Нередко пузырь бывает соединен с двенадцатиперстной кишкой или с ободочной кишкой брюшинной складкой.
Желчный пузырь служит не только резервуаром для накопления желчи. Его слизистая оболочка обладает способностью всасывать воду, в результате чего концентрация, а значит, и активность зарезервированной желчи повышаются в 7-10 раз.
Сам пузырь является лишь частью системы, которую в связи с ее назначением называют желчевыделительной. К ней относятся множество желчных протоков, располагающихся внутри печени. Из них желчь попадает в общий желчный проток. А вот пустить ее туда или нет, «решает» еще одна специальная мышца – сфинктер Мирицци. Наконец, для того чтобы желчь попала из общего желчного протока в двенадцатиперстную кишку, требуется расслабление еще одной мышцы сфинктера Одди. Он располагается в самой узкой части протока, уже в стенке двенадцатиперстной кишки.Глава 2. Что такое желчь?
Желчь – жидкий секрет желтовато-коричневого цвета, вырабатываемый клетками печени. Желчь необходима для физико-химической обработки, переваривания и всасывания жиров и жироподобных веществ в кишечнике. С желчью из организма выводятся конечные продукты обмена гемоглобина, холестерина и других соединений.
За сутки в печени образуется 500-1500 мл желчи. Ее количество зависит от веса человека, характера пищи и некоторых других факторов. Один литр желчи содержит 975 г воды и 25 г сухого остатка, состоящего из желчно-кислых солей, желчных пигментов, слизи, минеральных солей и жироподобных веществ.
В период бодрствования желчь выделяется более интенсивно (особенно во время и сразу после приема пищи), а ночью во время сна – менее интенсивно.
Вне периода пищеварения желчь накапливается в желчном пузыре и каждые 1,5 ч поступает в кишечник в незначительных количествах.
Главные компоненты желчи – соли желчных кислот, фосфолипиды, составляющие основную часть плотного остатка желчи, билирубин (красящее вещество, пигмент), белки и физиологически активные вещества (гормоны и витамины).
В печени из холестерина образуются холевая и хенодезоксихолевая кислоты. Их называют первичными желчными кислотами. После выведения желчи в кишечник из этих кислот образуются более 20 вторичных желчных кислот. Две из них – дезоксихолевая и литохолевая – всасываются и попадают через печень в желчь. За сутки этот круговорот повторяется до 10 раз, поэтому в желчи преобладают вторичные желчные кислоты. Если холестерин в пище полностью отсутствует, то за сутки его синтезируется около 1 г. Все это количество выводится: 50 % – в виде холестерина, 50 % – в виде желчных кислот.
Без желчи невозможно нормальное пищеварение. Работа желчевыделительной системы обеспечивает попадание в кишечник желчи, произведенной клетками печени, только тогда, когда в нем есть жиры, требующие специальной обработки. В гидролизе жира (т. е. его переваривании) участвуют специальные ферменты – липазы, которые синтезируются в поджелудочной железе и тонкой кишке. Однако, для того чтобы гидролиз был эффективным, жировой комочек должен быть сначала разбит на множество микроскопических капелек. Этот процесс называется эмульгированием жира и осуществляется при участии составных частей желчи – желчных кислот (холевой, хенодезоксихолевой, гликохолевой, таурохолевой) и их солей.
Глава 3. Инструментальные методы исследования при заболеваниях желчевыводящих путей
У пациентов с заболеваниями желчевыводящих путей в качестве дополнительного метода обследования используется холецистография . Пациенту вводят через рот йодсодержащее рентгеноконтрастное вещество (билитраст, холевид, йопогност). Получив холецистограммы до пробного завтрака Бойдена (этот завтрак состоит из двух яичных желтков), а также через 30, 60, 90 и 120 мин после него определяют объем и двигательную активность желчного пузыря. В норме пузырь должен сократиться не менее чем на 30 % от исходной величины.
Кроме холецистографии, для точного определения тонуса желчного пузыря и сфинктера Одди следует иногда производить внутривенную холангиографию. Первое исследование позволяет выявить гипертонию пузыря при гипотонии сфинктера Одди, а второе исследование – при гипертонии данного сфинктера.
Внутривенная холангиография проводится следующим образом. Непосредственно на столе рентгеновской установки пациенту в течение 15–20 мин внутривенно капельно вводят 20 %-ный раствор билигноста (в дозе 0,5 мл на 1 кг массы тела), разведенный в 200 мл 5%-ного раствора глюкозы. Одновременно внутривенно вводят 1 мл 1%-ного раствора морфина, чтобы вызвать искусственный спазм сфинктера Одди и, следовательно, заполнение максимального объема желчных путей и пузыря. Через 15–20 мин производят холангиографию. На холеграмме получается довольно четкое изображение внепеченочных желчных путей, пузыря. У здоровых людей ширина общего желчного протока – 3–7 мм (не превышает 9 мм).
Следует подчеркнуть, что это исследование можно проводить лишь на начальной стадии желчно-каменной болезни, когда камни еще не сформировались. Как же убедиться в том, что их пока нет? Достоверную информацию даст ультразвуковое исследование.
Из инструментальных методов диагностики холецистита в первую очередь следует отметить УЗИ органов брюшной полости , диагностическая точность которого составляет при остром холецистите 89 %. Применение этого метода диагностики позволяет не только установить наличие острого или хронического холецистита, но и уточнить причину воспаления желчного пузыря, наличие или отсутствие в нем камней, а также, если имеется желтуха, уточнить ее характер. Использование метода становится особенно ценным, когда острый холецистит протекает под маской «острого живота» или острого панкреатита. Располагая точной информацией о форме острого холецистита и распространенности воспалительного процесса, представляется возможным определять лечебную тактику и решать вопросы о сроках операции.
Диагностика камней желчного пузыря при УЗИ основывается на трех признаках:
1) фокальное затемнение с идущей от камня дорожкой, называемой акустической тенью;
2) отсутствие тени желчного пузыря и появление в зоне его плотной эхо-структуры с акустической тенью;
3) наличие фокальной эхо-структуры, не дающей акустической тени.
Достоверным эхографическим признаком внепеченочного холестаза является расширение желчных протоков. На основании одного лишь этого эхографического признака можно предположить обтурационный характер желтухи, но нельзя высказаться о ее природе и причине. Правильно установить диагноз с указанием причины желтухи возможно у тех больных, у которых при сканировании в желчных протоках выявляется акустическая тень, свидетельствующая о наличии камня.
Заключительным этапом диагностического обследования больных с холециститами является оценка состояния поджелудочной железы. При ультразвуковом сканировании преследуют две цели: диагностика рака как возможной причины заболевания, выявление сопутствующего острого панкреатита и определение тяжести процесса.
Подготовка к ультразвуковому исследованию несложная. Накануне больному делают клизму. Тем, у кого есть проблемы с кишечником, имеет смысл в течение 2-3-х дней принимать по 2 таблетки активированного угля до еды 3 раза в день, не употреблять продукты, способствующие газообразованию в кишечнике (к таким продуктам относятся черный хлеб, свежая булка, газированные напитки, горох, фасоль, бобы, цельное молоко, капуста), а накануне воспользоваться легким слабительным средством, например утром принять 1 таблетку бисакодила или регулакс и т. д. В кабинет ультразвуковой диагностики необходимо явиться натощак, нельзя пить жидкость и курить.
Однако обойтись только ультразвуковым исследованием можно далеко не всегда. Дело в том, что камни могут вызвать разнообразные изменения в желчных протоках, и при присоединении инфекции развивается воспаление в печеночных протоках, формируются рубцы, возникают сужения и, как следствие, тяжелые нарушения функции печени, желтуха. Неадекватная оценка состояния больного приведет к неправильному лечению и опасным последствиям.
Подводя итог вышеизложенному, следует отметить, что ограниченные диагностические возможности УЗИ обусловливают необходимость дополнения его проведением рентгеноконтрастного исследования желчных протоков (ЭРХПГ, ЧЧХ), чтобы уточнить диагноз и определить возможность применения неоперативных или оперативных методов лечения.
Гастродуоденоскопия имеет немаловажное значение как для диагностики основного заболевания, вызвавшего воспаление или обтурацию желчных протоков, так и для оценки сопутствующих изменений в желудке и двенадцатиперстной кишке.
Полное его название – фиброгастродуоденоскопия. Техника проведения: врач-эндоскопист вводит в ротовую полость, а затем в пищевод и желудок пациента гибкий эндоскоп. На торце прибора находится световод. С помощью такого прибора можно осмотреть место впадения общего желчного протока в двенадцатиперстную кишку – так называемый фатеров сосочек.
Гастродуоденоскопия особенно эффективна в выявлении ущемленного камня и рака большого сосочка двенадцатиперстной кишки. Диагностика ущемленного камня базируется на прямых и косвенных эндоскопических признаках заболевания. По прямым эндоскопическим признакам, к которым относится визуализация камня непосредственно в устье сосочка, заболевание диагностируется редко. Чаще всего диагноз устанавливают по косвенным эндоскопическим признакам: увеличению большого сосочка двенадцатиперстной кишки в размерах до 1–1,5 см, выбуханию его в просвет двенадцатиперстной кишки, появлению в слизистой оболочке сосочка кровоизлияний, гиперемии, отека, а также эрозий и фибринозного налета. При ущемленном камне устье большого сосочка двенадцатиперстной кишки зияет или не дифференцируется.
Эндоскопическая диагностика рака большого сосочка двенадцатиперстной кишки обычно не вызывает затруднений, если выявляется полиповидная опухоль с бугристой или узловатой поверхностью багрово-красного или малинового цвета с участками изъязвления. Опухоль бывает разных размеров, выбухает в просвет кишки и обтурирует его. При распаде опухоли возникает контактная кровоточивость. Диагноз рака большого сосочка двенадцатиперстной кишки подтверждается цитологическим исследованием биопсийного материала.Внедрение в медицинскую практику метода эндоскопической ретроградной холангиопанкреатографии значительно упростило и улучшило решение диагностических задач при заболеваниях органов гепатодуоденальной зоны.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) выполняется также с помощью фиброгастродуоденоскопа. Он вводится в двенадцатиперстную кишку последовательно через рот, пищевод и желудок. Врач осматривает просвет двенадцатиперстной кишки, находит в ней фатеров сосок и через специальный канал, которым снабжен аппарат, вводит в этот сосочек катетер – длинную узкую трубочку. Через катетер вводится контрастное вещество. Из фатерова сосочка, в который открывается устье общего желчного протока, контрастное вещество поступает в желчные ходы печени. Через некоторое время доктор получает рентгеновский снимок протоков, заполненных контрастным веществом. На снимке хорошо просматриваются общий желчный проток, печеночные протоки, нередко можно видеть и желчный пузырь. Камни на таких снимках имеют вид округлых или продолговатых теней, расположенных внутри протоков, также можно обнаружить сужения и деформации протоков.
Выполняется данное исследование в тех случаях, когда необходимо выяснить, например, причину развития механической желтухи. С помощью ЭРХПГ врач определяет, что препятствует оттоку желчи. Это может быть камень в желчных протоках или сужение протоков, обусловленное наличием опухоли или воспалительных изменений. Следует отметить, что причиной появления желтухи может быть и вирусное заболевание, но в этом случае желтуха не является механической. Полученная информация имеет очень важное значение для выбора метода лечения. С учетом того, какое нарушение вызвало желтуху, врачи решают, какими должны быть вид операции, ее объем, техническое оснащение. Исходя из вида требующегося оперативного вмешательства назначается бригада хирургов, а иногда, если планируется особенно сложная операция, приходится выбирать и лечебное учреждение, в котором лучше будет произвести хирургическое вмешательство.
ЭРХПГ является довольно сложной методикой, поэтому для ее проведения нужны четкие показания.
Так как абсолютных противопоказаний для выполнения ЭРХПГ при внепеченочном холестазе не существует, то для своевременного установления диагноза и выбора метода лечения ее нужно производить у каждого больного с подозрением на обтурационную непроходимость желчных протоков. Опыт применения ЭРХПГ показал высокую эффективность метода в выявлении причин механической желтухи, уровня обтурации желчных протоков и в оценке анатомо-функционального состояния билиопанкреатической системы. Ранняя диагностика заболевания с помощью этого первоочередного рентгеноконтрастного метода исследования дает возможность рационально решать вопросы лечебной тактики, и, кроме того, сократить сроки обследования больного.
Холангиография путем чрескожной пункции внутрипеченочных желчных протоков является ценным методом диагностики при обтурационном холестазе.
Эта процедура выполняется с той же целью, что и эндоскопическая ретроградная холангиопанкреатография, но в тех случаях, когда последняя по каким-либо причинам не может быть проведена. Например, может возникнуть необходимость в получении информации о состоянии печеночных протоков, но из-за особенностей анатомического строения не удается ввести в фатеров сосочек контрастное вещество, или конечный отдел общего желчного протока закупорен опухолью. Чрезкожная холангиография выполняется специальной длинной иглой. Доктор вводит иглу через кожу, переднюю брюшную стенку и достигает печени. Процедура проводится под контролем ультразвукового или рентгеновского аппарата. Врач пунктирует (прокалывает) один из желчных протоков и затем вводит через пункционную иглу в проток контрастное вещество. Это вещество заполняет внутрипеченочные протоки, анализ рентгеновских снимков которых дает довольно точную информацию об их состоянии. Таким образом, можно определить расположение препятствия для оттока желчи и причину его возникновения (камни, сужение протока вследствие наличия опухоли или грубых рубцовых тканей).
Теперь поговорим о холангиоскопии , т. е. осмотре желчных протоков. Для осмотра применяется специальный аппарат – холедохоскоп. Исследование проводится во время операции.
Холангиоскопия имеет много общего с фиброгастроскопией. Отличие заключается в том, что холедохоскоп вводится в просвет общего желчного протока через отверстие, которое делается во время хирургического вмешательства. Естественно, длина и диаметр холедохоскопа значительно меньше, чем длина и диаметр фиброгастроскопа. Эти параметры соответствуют размерам протока. Через холедохоскоп можно осмотреть внутреннюю поверхность не только общего желчного протока, но и мелких внутрипеченочных протоков. В ходе исследования врач в состоянии обнаружить желчные камни, опухолевое поражение стенок внепеченочных и внутрипеченочных протоков и другие изменения. С помощью специальных инструментов под контролем холедохоскопа можно извлечь из протоков такие камни, которые не удалось бы достать другими способами.Метод компьютерной томографии является самым современным методом исследования и весьма простым в исполнении. В норме при КТ визуализируются все органы гепатодуоденальной зоны. КТ наиболее эффективна в выявлении холедохолитиаза, расширения внутри– и внепеченочных желчных протоков как признака обтурационного холестаза, кист и опухолей печени размером от 0,5 см и более, острого панкреатита, кистозных образований поджелудочной железы и менее информативна в дифференцировке хронического панкреатита и рака поджелудочной железы.
Лапароскопия относится к числу технически простых и относительно безопасных методов исследования. Применение лапароскопии противопоказано при крайней тяжести общего состояния больного, выраженной сердечной и легочной недостаточности, а также при подозрении на массовый спаечный процесс в брюшной полости.
Исходя из диагностической информативности лапароскопии применение ее целесообразно при неясном характере желтухи и невозможности дифференцировать желтуху механического характера от паренхиматозной. Дифференциальная диагностика желтухи базируется главным образом на визуальной оценке цвета печени: ярко-красный цвет ее является достоверным признаком вирусного гепатита, а зеленая или зеленовато-коричневая окраска печени с гладкой поверхностью и расширением субкапсулярных желчных протоков указывает на желтуху обтурационного происхождения. Установление этиологии желтухи по эндоскопическим признакам затруднительно в ранние сроки заболевания, так как известно, что отличительный цветовой оттенок печень приобретает через 2–3 недели с момента появления желтухи.
Лапароскопию при остром холецистите и панкреатите в последнее время стали широко применять с лечебной целью для создания холецистостомы, способствующей купированию воспалительного процесса и устранению желчной гипертензии. Лапароскопическое дренирование желчного пузыря позволяет отодвинуть сроки операции и выполнить ее в холодном периоде или вообще отказаться от нее у больных с высоким операционным риском.При подозрении на заболевание поджелудочной железы возникает необходимость в применении радионуклидного сканирования у больных с механической желтухой неопухолевого генеза. Метод используется как для оценки степени нарушений функций поджелудочной железы, так и для выявления очаговых образований в ней.
К основным показаниям к проведению сцинтиграфии относятся случаи, подозрительные на индуративный панкреатит, и невозможность исключить рак головки поджелудочной железы. Оно показано также при неясном характере обтурационной желтухи у больных, которым по тяжести общего состояния нельзя провести рентгеноконтрастное исследование желчных протоков, и при непереносимости йодистых препаратов.
Оценку состояния поджелудочной железы проводят по общепринятым критериям: расположению, форме, величине и очертанию изображения железы, характеру и скорости накопления радионуклида, наличию зон с повышенной или пониженной активностью. Окончательное заключение о характере поражения железы по результатам проведения сцинтиграфии следует делать только после проведения многофакторного анализа данных, полученных при клинико-лабораторном и других методах исследования.Глава 4. Заболевания желчевыводящих путей
1. Дискинезии желчевыводящих путей
Практически всегда заболевания желчевыводящих путей развиваются на фоне дискинезии желчевыделительной системы, поэтому вначале рассмотрим эту патологию.
Дискинезии желчных путей – это функциональные нарушения тонуса и моторики желчного пузыря и желчных путей, которые представляют собой несогласованное, несвоевременное, недостаточное или чрезмерное сокращение желчного пузыря (сфинктеров Одди, Мартынова – Люткенса, Мирицци).
Различают гипертонически-гиперкинетическую, характеризующуюся гипертоническим состоянием желчного пузыря (обычно в сочетании с гипертонусом сфинктеров Люткенса и Одди), и гипотонически-гипокинетическую, для которой характерно гипотоническое состояние желчного пузыря и сфинктера Одди. Дискинезии встречаются чаще у женщин. Гипертонически-гиперкинетическая дискинезия чаще выявляется в более молодом возрасте, а гипотонически-гипокинетическая – у астеников и у лиц старше 40 лет.
Этиология, патогенез . Дискинезии желчных путей обусловлены в первую очередь нарушением нейрогуморальной регуляции, встречаются при неврозе, диэнцефальном синдроме, солярите, эндокринно-гормональных нарушениях (при гипо– и гипертиреозе, климаксе, недостаточной функции яичников, надпочечников и других эндокринных желез). Гипертонически-гиперкинетическая форма возникает рефлекторно (при язвенной болезни, колите, аппендиците, аднексите и т. д.), при нарушении выработки гастроинтестинального гормона (холецистокинина-панкреозимина) слизистой оболочкой двенадцатиперстной кишки, при атрофическом дуодените и других заболеваниях. Астенические состояния, обусловленные перенесенными тяжелыми инфекционными заболеваниями, вирусным гепатитом, авитаминозом, недостаточное питание, различные эндогенные и экзогенные интоксикации также могут привести к развитию дискинезий желчных путей. При выраженной астенической конституции, малоподвижном образе жизни, нерациональном питании с очень большими интервалами между приемами пищи сравнительно часто выявляется гипотонически-гипокинетическая форма дискинезий. Частое, но нерегулярное питание, чрезмерное увлечение острыми блюдами, систематическое применение в пищу специй, раздражающих слизистую оболочку пищеварительного тракта, предрасполагают к возникновению гипертонически-гиперкинетической дискинезии желчных путей. Органические поражения желчевыделительной системы (холециститы, холангиты, желчнокаменная болезнь и другие), паразитарные, глистные инвазии пищеварительного тракта нередко протекают с выраженными явлениями дискинезии желчного пузыря и желчных путей. Дискинезия может развиваться и при отсутствии значительных изменений желчного пузыря и внепеченочных желчных ходов, но в этих случаях ее следует считать самостоятельной, так называемой нозологической, единицей (т. е. отдельным заболеванием). С одной стороны, дискинезия желчевыводящих путей может способствовать развитию воспалительного процесса и камнеобразованию. С другой стороны, она часто встречается при желчно-каменной болезни, воспалительных заболеваниях желчных путей, их аномалиях.
Клиническая картина различных форм дискинезии желчевыводящих путей.
Гиперкинетическая форма чаще встречается у людей с повышенным тонусом парасимпатической нервной системы. Периодически возникает приступообразная, иногда весьма интенсивная боль в правом подреберье. Боль может отдавать в правую лопатку, правое плечо или, наоборот, в левую половину грудной клетки, область сердца. Боль, как правило, кратковременная, появляется внезапно, не сопровождается повышением температуры тела. Приступы повторяются несколько раз в сутки, иногда сопровождаются тошнотой, рвотой, кишечными расстройствами. Нередко в таких случаях у больных наблюдаются вазомоторный и нейровегетативный синдромы: потливость, сердцебиение, гипотония, ощущение слабости, головная боль. Возникновение болевых ощущений в правом подреберье больные связывают не столько с погрешностями в диете, сколько с психоэмоциональным напряжением. Многие пациенты раздражительны, у них нарушается сон, появляются боли в области сердца, сердцебиение.
Кожа при данной форме болезни не изменяется, отмечается склонность к полноте.
Болевой симптом при гиперкинетической форме дискинезии желчных путей является следствием внезапного повышения давления в желчном пузыре, который сокращается при спазме сфинктера Мартынова-Люткенса и/или сфинктера Одди.
Гипокинетическая форма дискинезии характеризуется постоянной тупой и ноющей болью в правом подреберье. Типичные зоны распространения боли отсутствуют.
Чрезмерные эмоции, а иногда и прием пищи усиливают болевые ощущения и чувство распирания в области правого подреберья. Больные часто жалуются на плохой аппетит, отрыжку, тошноту, горечь во рту, вздутие живота, запор (реже понос).
Гипокинетическая форма дискинезии желчных путей чаще встречается у людей с преобладанием тонуса симпатического отдела вегетативной нервной системы.
Боль возникает в результате растяжения желчного пузыря. Этому способствует выделение антихолецистокинина, избыточное количество которого значительно подавляет образование холецистокинина в двенадцатиперстной кишке. Уменьшение синтеза холецистокинина в еще большей степени снижает двигательную активность желчного пузыря.
Дискинезия желчных путей может иметь и менее выраженные проявления, поэтому для ее обнаружения необходимо применять дополнительные методы исследования. Помогает врачу поставить диагноз прежде всего многомоментное (непрерывное фракционное) дуоденальное зондирование.
При гиперкинетической (гипертонической) форме дискинезии объем пузырной желчи (порции «В»), получаемой при зондировании, и объем пузыря, определяемый по холецистограмме, не превышают 20 мл. Выделение «В»-желчи во время дуоденального зондирования происходит стремительно сопровождается болью, тошнотой, иногда рвотой. Нередко наблюдается прерывистое выделение порции «В». Зондирование не приносит облегчения, наоборот, нередко после этой процедуры у больных усиливается боль в правом подреберье.
У больных с гипокинетической (гипотонической) дискинезией желчного пузыря желчь выделяется с большими промежутками (до 60 мин и более, нередко лишь после повторного введения раздражителя). Объем порции «В» достигает 50-100 мл и более. Во время зондирования пациенты отмечают уменьшение выраженности боли в правом подреберье. Для подтверждения диагноза проводится рентгенологическое исследование, в ходе которого определяется объем желчного пузыря и оценивается его сократимость.
Гипер– и гипокинетические формы дискинезии желчного пузыря нередко сочетаются с различными нарушениями тонуса мышечного аппарата желчевыводящих путей. Дискинезия желчных протоков обычно возникает в результате нарушения нейрогуморальной регуляции механизмов расслабления и сокращения сфинктеров Одди, Мартынова-Люткенса и Мирицци. В одних случаях преобладают атония («расслабленность») общего желчного протока и спазм сфинктера Одди вследствие повышения тонуса симпатического отдела вегетативной нервной системы, в других – гипертония и гиперкинезия (повышение двигательной активности) общего желчного протока при расслаблении упомянутого выше сфинктера, что связано с возбуждением блуждающего нерва (как вы, наверное, помните, этот нерв относится к парасимпатическому отделу вегетативной нервной системы).
Дискинезия желчных путей проявляется тупой или острой, обычно кратковременной болью в верхней части живота. Боль отдает в спину, правую лопатку, не сопровождается повышением температуры, ознобом, увеличением печени или селезенки. Диагноз «дискинезия желчных протоков» врач ставит после исключения органических (связанных со структурными нарушениями) поражений (наличия камней в желчных протоках, воспалительных изменений и т. п.).
Диагноз «гипертония сфинктера Одди» ставят в случаях, когда фаза закрытого сфинктера длится дольше 6 мин, а выделение желчи из общего желчного протока замедленно, прерывисто, иногда сопровождается сильной коликообразной болью в правом подреберье.
Диагноз становится бесспорным, если в ходе внутривенной холангиографии обнаруживается, что ширина общего желчного протока составляет 10–14 мм. Расширение этого желчного протока свыше 14 мм свидетельствует о наличии препятствия (камня, опухоли) в области сфинктера Одди.
При многомоментном дуоденальном зондировании можно наблюдать и укорочение фазы закрытого сфинктера Одди до 1 мин. Значит, имеет место гипотония сфинктера Одди (первичная врожденная гипотония встречается редко).
Для подтверждения диагноза «гипотония сфинктера Одди» необходимо проведение внутривенной холангиографии.
Диагноз «недостаточность функции (гипотония, атония) сфинктера Одди» устанавливается при быстром (в течение первых 15–20 мин после введения) поступлении контрастного вещества в двенадцатиперстную кишку при ширине общего желчного протока до 9 мм. Иногда в таких случаях на холеграммах желчный пузырь не контрастируется, что может послужить основанием для ошибочного заключения о наличии «отключенного» и, следовательно, нефункционирующего желчного пузыря.
Недостаточность функции сфинктера Одди способствует развитию панкреатита. Своевременные диагностика и лечение могут предотвратить возникновение этого опасного заболевания.
При гипертонии сфинктера Мартынова-Люткенса увеличивается длительность (нередко до 30 мин) выделения желчи из двенадцатиперстной кишки и общего желчного протока (порции «А»), выделение желчи из желчного пузыря, порции «В», иногда сопровождается болевыми ощущениями в правом подреберье. С другой стороны, уменьшение продолжительности выделения порции «А» и появление пузырной желчи сразу же после окончания фазы закрытого сфинктера Одди дают возможность предположить наличие гипотонии сфинктера Мартынова-Люткенса.
Для решения вопроса о том, является ли дискинезия желчных путей самостоятельным заболеванием или же сопутствует хроническому бескаменному холециститу, необходимо провести микроскопическое и биохимическое исследования желчи.
2. Острый холецистит
Острый холецистит – острый воспалительный процесс во внепеченочных путях с преимущественным поражением желчного пузыря, при котором происходят нарушение нервной регуляции деятельности печени и желчных путей по выработке желчи, а также изменения самих желчных путей на почве воспаления, застоя желчи и холестеринемии.
Острый холецистит занимает второе место по частоте после аппендицита среди всех острых хирургических заболеваний органов брюшной полости и составляет 12–15 % от общего их числа. За последние 10 лет тенденции к снижению заболеваемости острым холециститом не выявляется. Он тесно связан с желчно-каменной болезнью; эти заболевания часто описывают вместе, а иногда холецистит рассматривают как осложнение (или проявление) холелитиаза. По данным многих хирургов, частота бескаменного холецистита составляет 1-10 % среди всех случаев острого холецистита. Допускается, что в отдельных случаях камни, вызвавшие изменения в желчевыводящих путях, могут отходить. Существует также мнение, что наблюдаемая частота бескаменного холецистита зависит от тщательности обследования больных,
Среди клиницистов существуют давние терминологические разногласия, в основе которых лежат разные представления о патогенезе этого заболевания. Некоторые хирурги склонны называть острый холецистит обострением хронического, поскольку в действительности у многих больных холелитиазом имел место хронический воспалительный процесс. Практические врачи-терапевты часто под обострением хронического холецистита понимают любое усиление болей в правом подреберье, в том числе и при дискинезии желчных путей, что дает основания лечить таких больных амбулаторно. К сожалению, такая тактика приводит часто к запоздалой госпитализации при деструктивном холецистите.
Из практических соображений необходимости выбора безопасной лечебной тактики следует такое наслоение острого воспаления в желчном пузыре на хронический воспалительный процесс называть «острым холециститом», что во всех случаях определяет показания к неотложной госпитализации больного в хирургическое отделение.
Несмотря на достижения в хирургии печени и желчных путей, результаты оперативного лечения больных острым холециститом не удовлетворяют хирургов, так как частота послеоперационных осложнений достигает 20–30 %, послеоперационная летальность держится на уровне 4-19 % и не имеет тенденции к снижению.
Серьезную проблему представляет хирургическое лечение страдающих острым холециститом больных пожилого и старческого возраста, у которых имеются тяжелые сопутствующие заболевания, такие как атеросклероз, гипертоническая болезнь, сахарный диабет и другие, что приводит к увеличению числа послеоперационных осложнений и летальности до 20,6-25,5 %.Острый холецистит делят на неосложненный и осложненный .
1. Неосложненный холецистит может быть катаральным, флегмонозным и гангренозным .
2. Осложнения при остром холецистите бывают интра– и экстравезикальными.
К интравезикальным относятся прикрытая перфорация, обтурация шейки желчного пузыря или пузырного протока, интрамуральные абсцессы.
Экстравезикальными осложнениями являются перитонит, перивезикальные абсцессы, холангит, абсцессы печени, механическая желтуха, панкреатит и сепсис.
При острых калькулезных холециститах может наблюдаться частичная или полная закупорка общего желчного протока с развитием обтурационной желтухи.
Для практического применения можно рекомендовать следующую классификацию острого холецистита:
I. Острый первичный холецистит (калькулезный, бескаменный):
а) простой; б) флегмонозный; в) гангренозный; г) перфоративный; д) осложненный холецистит (перитонитом, холангитом, непроходимостью желчных путей, абсцессом печени и др.).
II. Острый вторичный холецистит (калькулезный и бескаменный):
а) простой; б) флегмонозный; в) гангренозный; г) перфоративный; д) осложненный (перитонитом, холангитом, панкреатитом, непроходимостью желчных путей, абсцессом печени и др.).
Этиология и патогенезГлавными причинами развития воспалительного процесса в стенке желчного пузыря являются наличие микрофлоры в полости пузыря и нарушение оттока желчи. Основное значение придается инфекции. Патогенные микроорганизмы могут попадать в пузырь тремя путями: гематогенным, лимфогенным, энтерогенным (восходящим). Чаще в желчном пузыре обнаруживают следующие организмы: E. coli, Staphilococcus, Streptococcus, реже – энтерококк, клебсиеллы, протей, синегнойную палочку и др. Возможна смешанная инфекция. Особо тяжело протекает инфекция желчевыводящих путей газоообразующими микроорганизмами, такими как клостридии рода II – Welchia. Очень редко в настоящее время наблюдается острый холецистит у детей при стрептококковой и брюшнотифозной инфекциях.
Второй причиной развития воспалительного процесса в желчном пузыре является нарушение оттока желчи и ее застой.
При нарушении оттока желчи или повреждении самого желчного пузыря становится возможным проникновение инфекции из просвета желчного пузыря в его стенку. Наиболее частыми причинами нарушения оттока желчи являются ущемление камня в шейке пузыря или пузырном протоке, закупорка камнем общего желчного протока, а также патологические процессы в периампулярной зоне (папиллит, рубцовые стенозы, опухоли и др.). Предполагается, что при нарушении оттока желчь может первично повреждать слизистую оболочку пузыря и этим способствовать присоединению инфекции.
Имеют значение нарушение обмена желчи в пузыре и быстрое всасывание желчных кислот из пузырной желчи, возникающее при повреждении слизистой оболочки желчного пузыря.
В результате антибактериальные свойства желчи резко снижаются. Также возможно повреждение слизистой оболочки желчного пузыря панкреатическими ферментами.
Большое значение придается нарушению кровообращения в стенке желчного пузыря.
Безусловное значение в развитии холецистита играют сосудистые изменения в стенке пузыря. От степени нарушения кровообращения зависят темпы развития воспаления, а также морфологические нарушения в стенке.
Воспалительный процесс в стенке желчного пузыря может быть обусловлен не только микроорганизмом, но и определенным составом пищи, аллергологическими и аутоиммунными процессами. При этом покровный эпителий перестраивается в бокаловидные и слизистые клетки, которые вырабатывают большое количество слизи, уплощается цилиндрический эпителий, им теряются микроворсинки, нарушаются процессы всасывания. В нишах слизистой происходит всасывание воды и электролитов, а коллоидные растворы слизи превращаются в гель. Комочки геля при сокращении пузыря выскальзывают из ниш и слипаются, образуя зачатки желчных камней. Затем камни нарастают и пропитывают центр пигментом.
На фоне желчекаменной болезни, по данным статистики, происходит до 85–90 % случаев острого холецистита. Если в стенке пузыря развивается склероз или атрофия, то страдают сократительная и дренажные функции желчного пузыря, что приводит к более тяжелому течению холецистита с глубокими морфологическими нарушениями.
Этиология острого бескаменного холецистита многообразна, но патогенез часто остается невыясненным. В последнее время обсуждается значение сифонопатий в развитии этого заболевания. Острый бескаменный холецистит может возникать при сахарном диабете, атеросклерозе, узелковом периартериите, саркоидозе, после травм и операций (даже на конечностях), при ожогах, системных инфекциях (сепсиси, брюшном тифе и других), в результате заноса инфицированных эмболов и т. д. Редко, но наблюдается гангрена желчного пузыря при перекручивании длинной его брыжейки.
Патологическая анатомияОстрое гнойное воспаление макроскопически проявляется покраснением желчного пузыря, утолщением его стенки за счет отека и инфильтрации, иногда фибринозно-гнойными наложениями на серозной оболочке. Слизистая оболочка имеет мелкогранулярный вид, отечна, местами изъязвлена и некротизирована. Содержимое желчного пузыря представляет смесь гноя, фибрина, желчи и крови. При калькулезном холецистите в пузыре обнаруживают конкременты. Не является редкостью холестероз слизистой оболочки. Микроскопически определяются расширение ходов, вазодилатация, тромбирование сосудов, отек, клеточная инфильтрация, иногда формирующая абсцессы в стенке пузыря. При гангрене желчного пузыря наблюдаются обширные некрозы.
Клиническая картинаКлиническая картина острого холецистита достаточно очерчена. Выраженность тех или иных клинических проявлений зависит в известной мере от морфологических изменений в желчном пузыре, что определяется вирулентностью инфекции, степенью нарушения кровообращения в стенке пузыря, продолжительностью его обструкции и временем, прошедшим от начала заболевания.
Для холецистита типично острое начало, обычно после погрешностей в диете (обильная жареная, жирная или острая пища, виноград, томаты, употребление алкоголя, яиц, кремов, сдобы, грибов и др.). Ранним клиническим симптомом является боль в правом подреберье, обычно сильная, соответствующая желчной (печеночной) колике, с иррадиацией в спину, правую лопатку, ключицу или надплечье, иногда – в правую руку; боли могут распространяться на эпигастральную область. В зонах иррадиации нередко определяется гиперестезия кожи. Распространение болей влево свойственно присоединению панкреатита. Иногда у людей старшего возраста боли распространяются за грудину. У многих больных возникают тошнота и рвота; рвота бывает часто повторной – сначала съеденной пищей, а затем – желчью.
При пальпации определяются болезненность в правом подреберье и в эпигастральной области, а также различной выраженности напряжение мышц брюшной стенки. При легком напряжении, а чаще при стихании болей на 2-3-й день от начала приступа часто удается пропальпировать увеличенный, напряженный и болезненный желчный пузырь в виде округлого тела, или же при пальпации определяется довольно плотный болезненный инфильтрат. Желчный пузырь особенно хорошо контурируется при развитии острого холецистита на почве водянки желчного пузыря. При гангренозных, перфоративных холециститах в связи с выраженным напряжением мышц передней брюшной стенки, а также при обострении склерозирующего холецистита пальпировать желчный пузырь не удается. При тяжелых деструктивных холециститах отмечается резкая болезненность во время поверхностной пальпации в области правого подреберья, легкого поколачивания и надавливания на правую реберную дугу.
Нередко пальпируется увеличенная болезненная печень – обычно при повторных атаках острого холецистита.
Как правило, бывают резко положительными:
– симптом Ортнера (болезненность при поколачивании по краю правой реберной дуги) и характерные желчнопузырные симптомы, которых описано множество. Среди них: симптом Лепене (болезненность при поколачивании по мягким тканям правого подреберья);
– симптом Мерфи (усиление болей в области правого подреберья при надавливании на переднюю брюшную стенку в проекции желчного пузыря во время глубокого вдоха при втянутом животе, при этом больной прерывает вдох из-за усиления болей);
– симптом Кера (возникновение или усиление болей во время вдоха при пальпации в точке желчного пузыря);
– симптом Захарьина (болезненность в точке пересечения правой прямой мышцы живота с реберной дугой);
– симптом Боаса (болезненность при надавливании пальцем справа от Тh8-Тh10;
– симптом Георгиевского-Мюсси, или френикус-симптом (резкая болезненность при давлении между ножками правой грудиноключично-сосцевидной мышцы), и др.С самого начала болезни проявляются признаки инфекции и интоксикации. Повышается температура тела от субфебрильной до высокой. Учащается пульс, артериальное давление имеет тенденцию к снижению. Язык нередко бывает сухим. Наблюдается нейтрофильный лейкоцитоз (10–20 109/л) со сдвигом лейкоцитарной формулы влево, увеличивается СОЭ, возникают другие острофазовые реакции. Желтуха появляется приблизительно у 20 % больных на следующий день после приступа; иногда выявляется повышение активности щелочной фосфатазы. Выраженная гипербилирубинемия и резкое повышение активности щелочной фосфатазы наблюдаются при закупорке общего желчного протока камнем или при поражении периампулярной зоны разного генеза.
Также выделяют желтушную форму осложненного острого холецистита. Нарастающая желтуха, как и затяжная, при наличии инфекции в желчных путях может быть проявлением воспалительно-дегенеративных изменений в печени, что ухудшает прогноз. Желтуха почти всегда наблюдается при развитии внутрипеченочного восходящего холангита. Нерезко выраженная желтушность склер часто является следствием отека и инфильтрации тканей в области шейки пузыря и печеночно-двенадцатиперстной связки и нарушения пассажа желчи даже при отсутствии конкрементов в протоках.
Течение и исход болезни определяются прежде всего морфологическими изменениями в желчном пузыре.При катаральной форме острого холецистита болевой синдром напоминает затянувшуюся желчную колику; температура тела обычно субфебрильная, симптомы раздражения брюшины отсутствуют, лейкоцитоз умеренный (10–12 109/л). При своевременно начатой терапии эта форма обычно заканчивается клиническим выздоровлением: в течение 2–7 дней боли стихают, нормализуется температура тела, исчезают местная болезненность и желчнопузырные симптомы. При таком течении болезни не всех больных госпитализируют, хотя это и следует считать тактической ошибкой. Инфекция может активизироваться и привести к гнойному или флегмонозному холециститу.
Флегмонозный холецистит протекает тяжелее: сильные боли, нередко – рвота, не приносящая облегчения, высокая лихорадка, резко положительные желчнопузырные симптомы, выраженная интоксикация, высокий нейтрофильный лейкоцитоз, иногда с резким сдвигом лейкоцитарной формулы влево; появляется положительный симптом Щеткина-Блюмберга (симптом раздражения брюшины). Если в течение 1–2 дней улучшения не наступает, следует думать о возможности осложнений и срочно оперировать больных.
Гангренозный холецистит протекает тяжело, с выраженной интоксикацией. Консервативная терапия недостаточно эффективна. Обычно быстро развиваются осложнения, и если не производится операция, то присоединяется перитонит.
Следует иметь в виду особенности течения холецистита у людей пожилого и старческого возраста и резко ослабленных больных. Клиническая картина даже флегмонозного и гангренозного холецистита не всегда очерчена: температура тела может быть невысокой, боль и симптомы раздражения брюшины либо отсутствуют, либо слабо выражены, хотя могут наблюдаться явления интоксикации. При тяжелых общих инфекциях гематогенные формы острого холецистита не всегда имеют яркую клиническую картину, симптомы его могут перекрываться проявлениями этих инфекций.
У детей острый холецистит встречается очень редко; при нем описывается выраженная интоксикация.
Среди атипичных форм острого холецистита описывают так называемую кардиальную форму, при которой болевой синдром протекает не в виде желчной колики, а в виде острых болей в сердце или за грудиной. Традиционно при этом называют холецистокоронарный синдром, на который в 1883 г. указывал С. П. Боткин. В основе синдрома, как полагают, лежат рефлекторные влияния на коронарные артерии. Чаще всего такие боли наблюдаются у лиц старших возрастных групп, вероятно, при атеросклерозе коронарных артерий.
ДиагнозДиагноз острого холецистита в большинстве случаев может быть установлен клинически без затруднений.
При исследовании крови лишь при тяжелом осложненном течении заболевания может наблюдаться умеренная анемия.
Из биохимических сдвигов наибольшее значение имеют гипербилирубинемия и повышение активности щелочной фосфатазы. Эти изменения наблюдаются при нарушении проходимости общего желчного протока и холангите. Иногда наступает умеренное повышение активности аминотрансфераз. Диагностическое значение имеет повышение активности альфа-амилазы в крови и моче. Это указывает на вовлечение в патологический процесс поджелудочной железы.
Рентгенологическое исследование желчевыводящих путей при остром холецистите ограничивается обзорным снимком. У 10–20 % больных выявляются рентгеноконтрастные камни. Редко в желчном пузыре виден газ. Можно обнаружить также высокое стояние правой половины диафрагмы и дисковидные ателектазы над ней.
Важным методом является ультразвуковое исследование (УЗИ), практически не имеющее противопоказаний. УЗИ позволяет выявить желчные камни в 80–90 %, а также отек стенки желчного пузыря, его сморщивание и иногда состояние магистральных желчных протоков. Ложноположительные заключения составляют 3–8 %.
Для подтверждения диагноза и динамического наблюдения может быть использована термография, которая выявляет воспаление у 80–90 % больных.
Дифференциальный диагнозДифференциальный диагноз проводится с острым аппендицитом при высоко расположенном отростке, острым панкреатитом, перфоративной язвой желудка и двенадцатиперстной кишки, правосторонней почечной коликой и пиелонефритом, а также инфарктом миокарда, правосторонней нижнедолевой пневмонией и опоясывающим лишаем (herpes zoster).
1. Острый аппендицит. При остром аппендиците боль не бывает столь интенсивна и, главное, не иррадиирует в правое плечо, правую лопатку и пр. Также для острого аппендицита характерна миграция боли из эпигастрия в правую подвздошную область или по всему животу, при холецистите боль точно локализуется в правом подреберье; рвота при аппендиците однократная. Обычно при пальпации обнаруживаются уплотнение консистенции желчного пузыря и локальное напряжение мышц брюшной стенки. Зачастую положительны симптомы Ортнера и Мерфи.
2. Острый панкреатит. Для этого заболевания характерны опоясывающий характер боли, резкая болезненность в эпигастрии. Отмечается положительный симптом Мейо-Робсона. Характерно тяжелое состояние больного, он принимает вынужденное положение. Решающее значение при диагностике имеет уровень диастазы в моче и сыворотке крови, доказательны цифры свыше 512 ед. (в моче).
При камнях в панкреатическом протоке боль обычно локализуется в левом подреберье.
3. Острая кишечная непроходимость. При острой кишечной непроходимости боли схваткообразные, нелокализованные. Не бывает повышения температуры. Усиленная перистальтика, звуковые феномены («шум плеска»), рентгенологические признаки непроходимости (чаши Клойбера, аркады, симптом перистости) отсутствуют при остром холецистите.
4. Острая непроходимость артерий брыжейки. При этой патологии возникают жестокие боли постоянного характера, но обычно с отчетливыми усилениями, носят менее разлитой характер, чем при холецистите (более диффузный). Обязательно в анамнезе наличие патологии со стороны сердечно-сосудистой системы. Живот хорошо доступен для пальпации, без выраженных симптомов раздражения брюшины. Решающими являются рентгеноскопия и ангиография.
5. Прободная язва желудка и двенадцатиперстной кишки. Чаще этим страдают мужчины, в то время как холециститом чаще страдают женщины. При холецистите характерна непереносимость жирных продуктов, часты тошнота и недомогание, чего не бывает при прободной язве желудка и двенадцатиперстной кишки; боли локализуются в правом подреберье и иррадиируют в правую лопатку и прочее, при язве боль иррадиирует в основном в спину. Ускоренным является оседание эритроцитов (при язве – наоборот). Проясняют картину наличие язвенного анамнеза и дегтеобразного стула. Рентгенологически в брюшной полости обнаруживаем свободный газ.
6. Почечная колика. Обращают внимание на урологический анамнез. Тщательно исследуют область почки. Симптом Пастернацкого положительный. Проводят анализ мочи, экскреторную урографию, хромоцистографию для уточнения диагноза, так как почечная колика нередко провоцирует желчную.
ОсложненияК интравезикальным осложнениям относятся прикрытая перфорация, интрамуральные абсцессы, обтурация шейки пузыря и пузырного протока с развитием мукоцеле, водянки или эмпиемы желчного пузыря.
Вклинивание большого камня в шейку желчного пузыря ведет к отключению пузыря, резорбции желчи и постепенному растяжению его слизью (мукоцеле) или прозрачным транссудатом (водянка). В правом подреберье определяется безболезненное, иногда смещаемое плотное эластическое тело. Всегда имеется угроза нагноения.
Эмпиема желчного пузыря может быть острой и хронической. Она может стать причиной перфорации пузыря и перитонита.
Среди экстравезикальных осложнений деструктивных форм холецистита самым грозным является перфорация в свободную брюшную полость с развитием желчного или гнойного перитонита. Перфорация чаще связана с гангреной желчного пузыря.Иногда бывает пенетрация из желчного пузыря в соседние органы (желчные протоки, двенадцатиперстную кишку, желудок, ободочную кишку), реже – в переднюю брюшную стенку или забрюшинную клетчатку. В результате образуются внутренние или наружные свищи либо забрюшинная флегмона. Если через внутренний свищ в тонкую кишку выпадает крупный желчный камень, он может вызвать механическую непроходимость («желчно-каменная непроходимость»). Прикрытая перфорация пузыря приводит к развитию перивезикальных абсцессов.
Серьезными экстравезикальными осложнениями являются острый холангит и абсцессы печени.
Острый холангит часто развивается при закупорке общего желчного протока и является одним из осложнений желчно-каменной болезни. При остром холецистите нередко наблюдается восходящий холангит. Гнойный холангит характеризуется высокой температурой, ознобами и потами («триада Шарко», «перемежающаяся печеночная лихорадка»). Ознобы, сопровождающиеся проливными потами, могут повторяться по нескольку раз в сутки. Рано появляется или усиливается желтуха. Печень увеличивается и становится болезненной. Иногда увеличивается селезенка. Выражена интоксикация. Обычно наблюдаются высокий нейтрофильный лейкоцитоз, увеличение СОЭ, повышение активности щелочной фосфатазы и аминотрансфераз. При неэффективности лечения развиваются подострая дистрофия печени, гепаторенальный синдром и печеночная кома. При гнойном холангите с особенно тяжелым течением при нарушенном оттоке желчи состояние больных соответствует тяжелому сепсису; в печени возникают множественные холангиолитические абсцессы; часто присоединяются поддиафрагмальный абсцесс и правосторонний гнойный плеврит. На 2-3-й неделе от начала заболевания, как правило, больные погибают.
Тяжелое септическое состояние при остром холецистите, осложненном холангитом, послужило основанием для выделения септической формы осложненного острого холецистита.
Вероятно, вовлечение в патологический процесс магистральных и внутрипеченочных желчных протоков при остром холецистите встречается чаще, чем распознается. Поэтому холецистит следует рассматривать как воспалительный процесс во внепеченочных желчных путях с преимущественным поражением желчного пузыря. Только при своевременно выполненной операции по поводу острого холецистита и восстановлении свободного оттока желчи холангит быстро подвергается обратному развитию. При задержке хирургического вмешательства может наступить генерализация инфекции, вплоть до развития септического шока.
Нередким осложнением холецистита является панкреатит, что послужило основанием для термина «холецистопанкреатит».
К осложненным формам холецистита также относится редко встречающийся ферментативный холецистит, протекающий не только с развитием пропотного желчного перитонита, но и с тяжелой интоксикацией, с быстрым развитием токсических изменений в печени и почках, приводящих к печеночно-почечной недостаточности.
3. Острый холецистит, осложненный механической желтухой
Механическая желтуха является одним из самых частых осложнений калькулезного холецистита. Причины появления желтухи при этом широко распространенном заболевании многообразны, но в большинстве случаев она является следствием органических поражений внутрипеченочных желчных протоков. Обтурационную желтуху при калькулезном холецистите чаще всего вызывают камни желчных протоков, рубцовый стеноз большого сосочка двенадцатиперстной кишки (БСД) и индуративный панкреатит, сдавливающий дистальный отдел общего желчного протока. Нарушая проходимость желчных протоков, эти причины ведут к застою желчи, желчной гипертензии и холемии. Кроме того, при калькулезном холецистите желтуха может быть следствием перихоледохеального лимфаденита, первичного склерозирующего холангита, глистной инвазии, гемобилии, а также может возникнуть при воспалительном процессе – холангите и гепатите, нередко сопутствующем острому холециститу.
Клиника калькулезного холецистита, осложненного механической желтухой
Клиническая картина калькулезного холецистита, осложненного механической желтухой, чрезвычайно многообразна, что объясняется существованием различных причин, вызывающих обтурацию желчных протоков, тяжестью и длительностью желтухи, а также нередким сочетанием обтурационного холестаза с острым панкреатитом или гнойным холангитом. Но при всем разнообразии клинической симптоматики калькулезного холецистита, осложненного механической желтухой, прослеживается ряд особенностей, которые позволяют выделить следующие формы этого заболевания: желтушно-болевую, желтушно-панкреатическую, желтушно-холецистную, желтушно-безболевую и желтушно-септическую.
Желтушно-болевая форма – это наиболее частая форма клинического проявления неопухолевых поражений желчных протоков, осложненных механической желтухой. Основными клиническими симптомами ее являются боль, тошнота, рвота, лихорадка и желтуха.
Боль при этой клинической форме заболевания возникает внезапно и носит характер желчной колики. Боли чрезвычайно интенсивные, локализуются в правом подреберье и эпигастральной области, иррадиируют в правую лопатку, плечо или поясничную область. Приступ желчной колики длится несколько минут и часов, а иногда бывает затяжным и продолжается более суток. Чрезмерно интенсивные боли в животе, наиболее характерные для закупорки камнем большого сосочка двенадцатиперстной кишки и преампулярного отдела желчных протоков, объясняются спастическим сокращением желчного пузыря, внезапно возникающей гипертензией и растяжением желчных протоков, а также травмой большого сосочка двенадцатиперстной кишки и выраженным спазмом его мышечного сфинктера.
Тошнота и рвота часто наблюдаются во время приступа желчной колики. Рвота бывает одно– или двукратной и крайне редко бывает многократной. Считают, что рвота при желчной колике носит рефлекторный характер.
Для желтушно-болевой формы заболевания характерны также повышение температуры тела до 38–39 °C и резкий озноб, возникающий во время приступа. Лихорадка и озноб проявляются у большинства больных и прекращаются тотчас после прохождения приступа. Полагают, что происхождение приступа связано либо с возбуждением центральной теплорегуляции, либо с обострением воспалительного процесса в желчных протоках и бактериемией.
Желтуха – наиболее яркий и постоянный симптом заболевания. Она появляется через 12–24 ч после стихания болевого приступа. В большинстве случаев желтуха склер и кожи принимает стойкий и прогрессирующий характер, причем чаще всего это наблюдается при вколоченных камнях дистального отдела общего желчного протока и ущемлении камня в большом сосочке двенадцатиперстной кишки. Желтуха быстро проходит, если заболевание не осложняется холангитом.
После купирования болевого приступа состояние больных остается удовлетворительным. Частота пульса находится в пределах нормы или имеет тенденцию к брадикардии. Живот при пальпации определяется мягким и безболезненным. У большинства больных желчный пузырь не пальпируется, а печень не увеличена. Классические симптомы, Ортнера, Мерфи, Георгиевского-Мюсси, при этой клинической форме обычно отрицательные.
Желтушно-панкреатическая форма наиболее характерна для ущемленного камня и рубцового сужения большого сосочка двенадцатиперстной кишки, редко наблюдается при протяженной стриктуре дистального отдела общего желчного протока на почве индуративного панкреатита. Общность двух протоковых систем определяет симптоматику заболевания, которая включает в себя симптомы обтурационной желтухи и острого панкреатита.
Согласно теории Opie развитие острого панкреатита при ущемлении камня в большом сосочке двенадцатиперстной кишки обусловлено рефлюксом желчи в проток поджелудочной железы. Но к развитию острого панкреатита может привести не только рефлюкс желчи, но и нарушение оттока секрета из него с повышением внутрипротокового давления, что может иметь место при закрытии камнем устья протока или сдавлении им межпротоковой перегородки.
Существуют два варианта проявления желтушно-панкреатической формы калькулезного холецистита, осложненного механической желтухой. При первом варианте явления острого панкреатита возникают тотчас после приступа желчной колики, и в этом случае в клинической картине заболевания преобладают симптомы острого панкреатита, маскирующие клинику ущемленного камня и стеноза большого сосочка двенадцатиперстной кишки. При втором варианте острый панкреатит развивается после повторного приступа желчной колики и на фоне уже возникшей желтухи. В этом случае симптомы острого панкреатита появляются на фоне симптомов обтурационной желтухи и не маскируют их.
Ведущими симптомами этой формы заболевания являются боли, которые при первом варианте течения заболевания принимают постоянный характер с момента развития приступа, а при втором варианте – после повторного приступа желчной колики. Боли обычно локализуются в верхней половине живота или носят опоясывающий характер. Они сопровождаются тошнотой и повторной рвотой. Желтушное окрашивание появляется через 12–24 ч с момента развития приступа. Желтуха быстро нарастает в интенсивности, что в некоторой степени связано со сдавлением общего желчного протока головкой поджелудочной железы. У больных наблюдаются ознобы, слабость, моча приобретает темно-бурый оттенок, а кал обесцвечивается. Язык сухой и обложенный. Пальпаторно определяется значительная болезненность в правом подреберье и эпигастральной области, а иногда и в левом подреберье. Здесь наблюдается локальное напряжение мышц, а при наличии выпота в брюшной полости выявляется симптом Щеткина-Блюмберга. Как правило, определяются симптомы острого панкреатита: Воскресенского и Мейо-Робсона.
В диагностике этой формы калькулезного холецистита, осложненного механической желтухой, наряду с определением в крови содержания билирубина и активности ферментов печени большое значение имеет определение амилазы в моче.Основаниями для выделения желтушно-холециститной формы послужили многочисленные свидетельства сочетания острого холецистита с обтурационным холестазом, причем чаще всего на почве холедохолитиаза и стеноза большого сосочка двенадцатиперстной кишки. Существует мнение, что определяющим фактором в ее происхождении является острый холецистит, вызывающий закупорку общего желчного протока камнем в связи с воспалительным отеком желчных протоков или рефлекторным спазмом сфинктера Одди. Считают также, что в основе развития острого холецистита и обтурационной желтухи лежит первичная закупорка желчного протока камнем, приводящая к застою желчи и обострению инфекционного процесса в желчном пузыре. Постоянными симптомами, помимо желтухи, гипертермии и тахикардии, являются боли в правом подреберье и эпигастральной области, мышечное напряжение, положительные симптомы Щеткина-Блюмберга, Ортнера и Георгиевского-Мюсси. При умеренном напряжении мышц брюшной стенки удается пальпировать напряженный и резко болезненный желчный пузырь. В клиническом анализе крови выявляются лейкоцитоз и сдвиг лейкоцитарной формулы влево.
Отличительной чертой желтушно-безболевой формы является отсутствие указаний в анамнезе на болевой приступ, предшествовавший появлению желтухи. Желтуха появляется исподволь на фоне удовлетворительного состояния больного. Иногда появлению ее предшествуют кратковременный озноб и повышение температуры тела до 38–39 °C, что может быть связано с обострением воспалительного процесса в зоне обтурации желчного протока. Живот у больных остается мягким и безболезненным, желчный пузырь не пальпируется. Печень вначале не пальпируется, а по мере нарастания холестаза увеличивается.
В основе желтушно-септической формы заболевания лежат нарушение оттока желчи в кишечник вследствие полной или частичной обтурации желчных протоков и присоединение вирулентной инфекции, что быстро приводит к развитию гнойного холангита, нередко осложняющегося образованием абсцессов в печени и сепсисом. Это одна из самых тяжелых форм заболевания, дающая наиболее высокую летальность.
Клиническая картина желтушно-септической формы заболевания достаточно яркая. Заболевание начинается остро, с появления сильных болей в правом подреберье, иррадиирующих в правую лопатку, плечо или поясничную область. Болевой приступ сопровождается тошнотой, рвотой, потрясающими ознобами и повышением температуры тела до 38–39 °C. Причем ознобы и подъемы температуры повторяются несколько раз в сутки; температура принимает гектический характер. Вскоре появляется желтуха кожи склер, интенсивность которой постепенно нарастает.
Общее состояние больных обычно тяжелое. Больные апатичны, сонливы, могут быть спутанное сознание и дезориентация. Пульс учащается до 100–120 в 1 мин. Живот при пальпации мягкий, болезненный в правом подреберье. Часто печень увеличивается в размерах, и край ее становится болезненным. Симптомы раздражения брюшины отрицательные. При исследовании крови отмечается высокий лейкоцитоз до 18–25 109/л и выше. В биохимическом анализе крови выявляются гипербилирубинемия, повышение активности аминотрансфераз, щелочной фосфатазы и альдолазы. Уменьшается диурез. В клиническом анализе мочи обнаруживают белок и цилиндры.
При прогрессировании заболевания нарастает гнойная интоксикация, могут развиться септический шок, острая печеночная, почечная, а также сердечная недостаточность. Этим больным показаны срочное оперативное вмешательство с наружным дренированием желчных протоков и проведение интенсивной терапии, включая целенаправленную и адекватную антибактериальную терапию.
Установление точного диагноза затрудняет сходная симптоматика вышеприведенных форм калькулезного холецистита, осложненного механической желтухой неопухолевого генеза, а также сходство с клинической картиной механической желтухи опухолевого происхождения и вирусным гепатитом, что требует уточнения диагноза с помощью специальных методов диагностики – фиброгастродуоденоскопии, эндоскопической ретроградной холангиопанкреапографии (ЭРХПГ), чрезкожной чрезпеченочной холангиографии(ЧЧХ) и т. д. Эти методы исследования подробно рассмотрены в третьей главе.
4. Хронический бескаменный холецистит
Холецистит хронический некалькулезный (бескаменный) – хроническое полиэтиологическое воспалительное заболевание желчного пузыря, как правило, сочетающееся с моторно-тоническими нарушениями желчевыделительной системы.
Этиология1. Бактериальная инфекция играет ведущую роль. Источники инфекции разнообразны: ЛОР– и стоматологические заболевания (хронические тонзиллиты, синуситы, пародонтоз), гинекологические заболевания (аднекситы), воспалительные болезни системы мочевыделения (пиелонефриты, циститы) и половой системы (простатиты), инфекционные заболевания кишечника.
Пути проникновения инфекции:
– восходящий – из кишечника (способствуют недостаточность сфинктера Одди, желудочная гипосекреция, нарушение пищеварения);
– гематогенный – инфекция попадает в желчный пузырь из общего круга кровообращения по печеночной артерии или по воротной вене из кишечника;
– лимфогенный – по лимфатическим путям из кишечника, половой сферы, внепеченочных и внутрипеченочных желчных путей.
Развитие этой формы заболевания вызывают так называемые условно-патогенные микроорганизмы – кишечная палочка, стафилококки, стрептококки, энтерококки. Они так названы потому, что обитают в желудочно-кишечном тракте здорового человека и воспаление вызывают лишь в особых условиях: если активность иммунной системы снижена, если скорость размножения бактерий увеличена или если микробы имеют возможность попасть в желчный пузырь с кровью, лимфой или через кишечник. Последний фактор риска считается основным.
2. Паразитарная инвазия желчевыводящих путей (лямблиоз, аскаридоз и др.).
3. Травмы области желчного пузыря и печени.
4. Заболевания печени, холедоходуоденопанкреатической зоны.Предрасполагающие факторы :
1) застой желчи (дискинезии желчных путей, беременность, ожирение, отрицательные эмоции, недостаток в пище грубых волокон);
2) нарушение режима питания;
3) рефлекторные влияния со стороны органов брюшной полости при развитии в них воспалительного процесса;
4) перенесенный острый холецистит;
5) дисбактериоз кишечника, возникший после приема различных лекарств, в первую очередь антибиотиков;
6) запоры.
ПатогенезОсновные патогенетические механизмы.
1. Дискинезии желчных путей сопровождают любой случай хронического холецистита. При дискинезиях развиваются нейрогенные дистрофии слизистой оболочки и мышечного слоя желчного пузыря, что создает основу для возникновения немикробного «асептического» воспаления и благоприятную почву для развития бактериального воспаления. В основе развития хронического холецистита и дискинезий желчевыводящих путей лежит хроническое нарушение дуоденальной проходимости (ХНДП). Гипермоторная днскинезия развивается при компенсированной форме ХНДП. Этот вид дискинезии позволяет преодолеть препятствие для оттока желчи в виде высокого давления в двенадцатиперстной кишке при ХНДП. Гипомоторная дискинезия развивается при декомпенсированной форме ХНДП. У больных ХНДП имеется недостаточность пилорического клапана и большого дуоденального сосочкака, что приводит к забросу дуоденального содержимого в желчные пути, инфицированию желчи и развитию бактериального холецистита. Во время рефлюкса дуоденального содержимого в желчные пути энтерокиназа кишечного сока активирует трипсиноген, панкреатический сок с активным трипсином забрасывается в желчный проток, развивается ферментативный холецистит.
2. Нейроэндокринные нарушения – нарушения вегетативной нервной системы и эндокринной системы – прежде всего способствуют развитию дискинезии желчевыводящих путей. Выраженное повышение тонуса блуждающего нерва приводит к спастическому сокращению желчного пузыря с задержкой эвакуации желчи. Преобладание тонуса симпатической нервной системы вызывает расслабление желчного пузыря. Большую роль играют гормоны гастроинтестинальной системы в регуляции функции желчного пузыря. Холецистокинин-панкреозимин, гастрин, глюкагон, секретин стимулируют сокращения желчного пузыря и выход желчи в двенадцатиперстную кишку; нейротензин Р, вазоактивный интестинальный полипептид, энкефалины тормозят сокращение желчного пузыря. Дисфункция гастроинтестинальной эндокринн ой системы, а также щитовидной железы, надпочечников, половых желез ведет к развитию дискинезии желчевыводящих путей, нейродистрофии желчного пузыря.
3. Вышеизложенные механизмы способствуют проникновению в желчный пузырь инфекционного агента, вызывающего воспалительный процесс в желчном пузыре. Развитие воспаления желчного пузыря приводит к дисхолии – нарушению нормального соотношения ингредиентов желчи (холестерина, желчных кислот, липидного комплекса, билирубина), что способствует в дальнейшем трансформации некалькулезного холецистита в калькулезный.
4. Аллергические и иммунологические реакции с развитием на определенном этапе иммунного воспаления.
Клинические симптомыГлавным симптомом при хроническом бескаменном холецистите является боль.
Боли в области правого подреберья или (гораздо реже) в подложечной области с иррадиацией в шею, правое плечо, правую лопатку, спину, в область сердца, как правило, возникающие после приема алкоголя, жирной, жареной пищи, сопровождающиеся отрыжкой, тошнотой, рвотой, горечью и сухостью во рту, вздутием живота, повышением температуры тела. При сопутствующей гипертонической дискинезии желчных путей боли интенсивные, приступообразные; при гипотонической дискинезии боль неинтенсивная, монотонная, постоянная.
Также отмечаются субиктеричность склер, болезненность в проекции желчного пузыря при пальпации, положительные симптомы Кера (боль в проекции желчного пузыря появляется при пальпации на вдохе), симптом Мерфи (больной внезапно прерывает вдох при прикосновении пальцев к желчному пузырю), симптом Ортнера (боль при поколачивании правой реберной дуги), болезненность в точке Мюсси (между ножками правой грудиноключично-сосцевидной мышцы), точке Мак-Кензи (в области пересечения правой реберной дуги и наружного края прямой мышцы живота).Описанные признаки отмечаются при типичных формах болезни (более чем в 2/3 всех случаев). Примерно в 30 % случаев приходится иметь дело с атипичными формами.
Для кардиалогической формы характерны длительные тупые боли в области сердца, возникающие после обильной еды, нередко в положении лежа. Кроме того, могут возникать перебои в работе сердца.
Эзофагалгигеская форма характеризуется упорной изжогой, сочетающейся с тупой болью за грудиной. После приема большого количества пищи иногда появляется ощущение «кола» за грудиной. Боль не стихает в течение продолжительного периода времени. Изредка возникают легкие затруднения при прохождении твердой пищи по пищеводу.
Отличительные признаки кишечной формы – вздутие живота, слабоинтенсивная боль, как бы разлитая по всему животу, запоры.Лабораторные данные
В периоде обострения хронического бескаменного холецистита в общем анализе крови отмечаются лейкоцитоз со сдвигом влево, возрастание СОЭ. В биохимическом анализе крови в периоде обострения отмечается увеличение содержания сиаловых кислот, фибрина, серомукоида, гаптоглобина, возможно повышение уровня билирубина, активности трансаминаз, щелочной фосфатазы, гамма-глютамилтрансферазы.
При дуоденальном зондировании в пузырной желчи (порция «В» дуоденального зондирования) отмечаются кислая реакция, снижение удельного веса, хлопья слизи, наличие большого количества лейкоцитов, мелкого цилиндрического и широкого эпителия, кристаллов жирных кислот, повышение содержания сиаловых кислот и аминотрансфераз, снижение концентрации липидного комплекса, билирубина, холевой кислоты, большой объем пузырной желчи (более 100 мл), что свидетельствует о гипомоторной дискинезии желчевыводящих путей.
Данные инструментальных исследований при хроническом некалькулезном холециститеХолецистография:
1) отсутствие тени желчного пузыря;
2) нарушение концентрационной способности и двигательной функции пузыря (резко замедленное опорожнение);
3) деформация желчного пузыря (неровность контуров).Ультразвуковое исследование : размеры желчного пузыря уменьшены или увеличены; стенки утолщены (больше 3 мм) и деформированы; нарушено сокращение желчного пузыря. Течение Течение в большинстве случаев длительное, характеризуется чередованием периодов ремиссии и обострений; последние часто возникают в результате нарушений питания, приема алкогольных напитков, тяжелой физической работы, присоединения острых кишечных инфекций, переохлаждения. Прогноз в большинстве случаев благоприятный. Ухудшение общего состояния больных и временная потеря их трудоспособности – лишь на периоды обострений болезни. В зависимости от особенностей течения выделяют латентную (вялотекущую), наиболее распространенную – рецидивирующую, гнойно-язвенную формы хронического бескаменного холецистита.
Осложнения: присоединение хронического холангита, гепатита, панкреатита. Часто воспалительный процесс является «толчком» к образованию камней в желчном пузыре. Профилактика Профилактика хронического холецистита заключается в соблюдении режима питания, занятиях спортом, физкультурой, профилактике ожирения, лечении очаговой инфекции.
5. Хронический калькулезный холецистит, или желчно-каменная болезнь
Холецистит калькулезный хронический – хроническое полиэтиологическое воспалительное заболевание желчного пузыря, сопровождающееся образованием в нем камней.
Известно, что желчно-каменная болезнь относится к весьма распространенным заболеваниям лиц старше 45–50 лет, В развитых странах частота ее составляет у женщин 5-30 %, а у мужчин в среднем в 3 раза меньше, причем с увеличением возраста эта разница уменьшается.
Во многих странах, в том числе в России, наблюдается тенденция к увеличению числа больных желчно-каменной болезнью в возрасте до 40 лет, особенно среди женщин. Соотношение между больными женщинами и мужчинами в возрасте до 25 лет составляет 15: 1, а старше 60 лет – 1,7: 1. Замечено, что частота холелитиаза увеличивается при широком употреблении эстрогенных контрацептивов, а также некоторых противоатеросклеротических препаратов. Это надо учитывать при назначении данных средств. С увеличением частоты холелитиаза растет число больных острым холециститом.
Этиология и патогенезЖелчно-каменную болезнь вызывают те же факторы, что и некалькулезный холецистит. Кроме того, большую роль играют обменные расстройства (особенно нарушение холестеринового обмена), приводящие к камнеобразованию, прежде всего сахарный диабет, ожирение, подагра, атеросклероз. Образованию пигментных камней способствует врожденная гемолитическая анемия (наследственный микросфероцитоз). Большое значение имеет нарушение рационального питания – избыточное употребление богатой жиром пищи, содержащей холестерин (жирное мясо, рыба, яйца, масло), круп и мучных блюд, способствующих сдвигу реакции желчи в кислую сторону, что уменьшает растворимость холестерина. Развитию желчно-каменной болезни способствуют гиповитаминоз А экзогенного и эндогенного происхождения, а также наследственный фактор. По данным литературы к развитию желчнокаменной болезни предрасполагают беременность (77,5 % к числу больных женщин), нерегулярное питание (53,4 % ко всем больным), малоподвижный образ жизни (48,5 %), избыточная масса (37,8 %), отягощенная заболеваниями обмена веществ наследственность (32,1 %), брюшной тиф или сальмонеллез в анамнезе (31,3 %), малярия в анамнезе (20,8 %), богатое жирами или избыточное питание (20 %), вирусный гепатит в анамнезе (6,5 %), сахарный диабет (2,6 %). Большое значение имеет хроническое нарушение дуоденальной проходимости. При хроническом нарушении дуоденальной проходимости развивается высокая степень дуоденальной гипертензии, в этих условиях вследствие чрезмерного затруднения оттока желчи из желчного пузыря развивается холестаз, а затем образуются камни.
Желчные камни образуются вследствие выпадения в осадок и кристаллизации главных составных частей желчи. Этому процессу способствуют дискинезия (изменение состава желчи), воспаление, застой желчи.
Чаще всего камни образуются в желчном пузыре, реже – в желчном и печеночном протоках и во внутрипеченочных желчных ходах.Современные механизмы образования желчных камней следующие:
1) пересыщение желчи холестерином (индекс литогенности больше 1, и активация в ней процессов перекисного окисления липидов;
2) изменение баланса факторов, ингибирующих выпадение холестерина в осадок (уменьшение содержания в желчи веществ белковой природы, снижение холато-холестеринового коэффициента, т. е. соотношения желчных кислот и холестерина, и лецитин-холестеринового коэффициента; сдвиг реакции желчи в кислую сторону);
3) резкое снижение или полное отсутствие липидного комплекса в желчи. Этот комплекс обеспечивает коллоидальную устойчивость желчи, препятствуя кристаллизации холестерина и образованию камней. В состав липидного комплекса входят желчнокислые соли, фосфолипиды и холестерин, электролиты, витамин В12;
4) под влиянием инициирующих факторов (пищевой дисбаланс, аллергия, аутоантитела, микрофлора) развивается воспаление, и стенкой желчного пузыря выделяется слизь, содержащая гликопротеид;
5) в комочках слизи происходит отложение холестерина, чему способствует появление в желчи положительно заряженных мукоидных и белковых веществ, в то время как комплекс холестерина с желчными кислотами и мылами представляет отрицательно заряженную коллоидную группу;
6) слияние и рост комочков приводят к образованию холестериновых желчных камней, а последующие процессы перекристаллизации сопровождаются образованием микро-, а затем макротрещин, через которые внутрь камня попадают пигменты, образуя его ядро.
Виды желчных камнейРазличают следующие виды желчных камней:
I. Гомогенные (однородные) камни:1 . Холестериновые камни образуются на почве расстройства обмена веществ, чаще всего у тучных больных, без воспалительных изменений в желчном пузыре. Холестериновые камни рентгенонегативны.
Холестериновые камни в желчном пузыре образуются за счет нарушения взаимоотношений основных липидов желчи, которыми являются холестерин, фосфолипиды и желчные кислоты. За счет холестерина образуются холестериновые камни, а за счет билирубина – пигментные.
Холестерин в состоянии выделиться в желчь исключительно в виде мицелл, образуемых фосфолипидами и желчными кислотами, поэтому его количество зависит от количества секретируемых желчных кислот, которые также увеличивают его всасывание в кишечнике, регулируя таким образом его уровень в желчи.
Молекулы всех трех основных липидов являются амфифильными, и, находясь в водной среде при температуре 37 °C, они самопроизвольно формируют сложные мицеллы, образованные снаружи желчными кислотами, расположенными так, что возникают цилиндроподобные структуры, с торцов которых к водной среде обращены гидрофильные группы лецитина (фосфолипида). Внутри мицеллы располагаются молекулы холестерина, которые со всех сторон изолированы от водной среды. В водной же среде при температуре 37 °C холестерин практически нерастворим и образует кристаллы в виде моногидратов. Если количество желчных кислот и лецитина недостаточно для образования мицелл, то такая желчь считается пересыщенной и является фактором, предрасполагающим к образованию камней, вследствие чего она получила название литогенной.
Теоретически можно представить следующие причины возникновения перенасыщенности желчи холестерином:
1) избыточная его секреция в желчь;
2) уменьшенная секреция в желчь желчных кислот и фосфолипидов;
3) комбинация этих причин.
Недостаточность фосфолипидов практически не встречается. Синтез их всегда оказывается достаточным. Поэтому первые две причины и определяют частоту возникновения литогенной желчи. При этом большинство холестериновых камней имеют пигментный центр, хотя пигмент не является центром инициации, так как проникает в камень вторично через трещины и поры.2 . Пигментные (билирубиновые) камни тоже образуются в асептической среде. Появляются вследствие усиленного распада эритроцитов при врожденной гемолитической анемии, серповидной анемии, талассемии.
Пигментные камни могут образовываться при поражении печени, когда она выделяет ненормальные по строению пигменты, которые тут же в желчи выпадают в осадок, или под влиянием патологических процессов в желчных путях, превращающих нормальные пигменты в нерастворимые соединения. Чаще это происходит под влиянием микрофлоры. Жирные кислоты, попадающие в камень, являются продуктами расщепления лецитина под влиянием лецитиназ микроорганизмов.
При изучении процессов инициации было установлено, что для образования камней необходимо наличие воспалительного процесса в стенке желчного пузыря. Причем он может быть обусловлен не только микроорганизмами, но и определенным составом пищи, аллергологическими и аутоиммунными процессами. При этом покровный эпителий перестраивается в бокаловидные и слизистые клетки, которые вырабатывают большое количество слизи, уплощается цилиндрический эпителий, им теряются микроворсинки, нарушаются процессы всасывания. В нишах слизистой происходит всасывание воды и электролитов, а коллоидные растворы слизи превращаются в гель. Комочки геля при сокращении пузыря выскальзывают из ниш и слипаются, образуя зачатки желчных камней. Затем камни нарастают и пропитывают центр пигментом. В зависимости от степени и скорости пропитывания получаются холестериновые или пигментные камни.3. Известковые камни (встречаются редко) II. Смешанные камни (80 % всех желчных камней)
Ядро состоит из органического вещества, вокруг которого отлагаются слои из трех основных элементов – холестерина, желчного пигмента, солей кальция.
III. Сложные камни Встречаются в 10 % случаев холелитиаза, являются комбинацией обеих форм. Ядро камня содержит холестерин, а его оболочка имеет смешанный характер (кальций, билирубин, холестерин). Возникают при воспалительных процессах в желчном пузыре и желчных путях.Клинические симптомы:
1) интенсивные приступообразные боли в правом подреберье, отдающие в правую лопатку, правое плечо, шею, сопровождаются рвотой, горечью, сухостью во рту, кожным зудом, повышением температуры тела;
2) возможно появление желтухи (не у всех больных);
3) напряжение и резкая болезненность в правом подреберье и в проекции желчного пузыря при пальпации;
4) после купирования боли прощупываются увеличенный желчный пузырь и край печени.Передвигающийся желчный камень может стать причиной закупорки желчевыводящих путей, нарушения оттока желчи и возникновения болезненного приступа печеночной колики.
Непосредственно боль вызывают спазмы мышц желчного пузыря и желчных протоков, обусловленные контактом стенки желчевыводящих путей с твердой поверхностью камня.
Даже очень мелкие камни, перемещаясь по направлению к шейке желчного пузыря или по протокам, могут вызывать болевые ощущения различной интенсивности вплоть до типичной печеночной колики.
Колика начинается внезапно, часто в ночные часы, особенно после погрешностей в диете (употребления жирной пищи, алкоголя). Как правило, вначале боль схваткообразная. Боли носят разлитой характер, ощущаются в области всего правого подреберья. Интенсивность болей постепенно, в течение нескольких минут, нарастает, достигает максимума, а затем на некоторое время снижается. Больному кажется, что скоро все пройдет, но это обманчивое ощущение – через короткий промежуток времени все начинается сначала. Затем боли приобретают все более постоянный характер, при этом их интенсивность может несколько уменьшиться. Со временем интенсивность болей нарастает, они локализуются в проекции желчного пузыря, отдают вправо, вверх, под правую лопатку, в спину. Появляются колющие боли, которые становятся непереносимыми, больной пытается найти положение, облегчающее боль, ведет себя очень беспокойно.
Продолжительность болевого приступа может быть разной – от нескольких минут до многих часов и даже суток. После прекращения колик в большинстве случаев выраженность симптомов заболевания быстро уменьшается. Нормализуется температура, улучшается общее самочувствие, прекращается рвота, обычно сопровождающая приступ.
Иногда повторный приступ начинается только через несколько лет, но так бывает редко. Обычно колика повторяется через несколько дней, недель или месяцев, после очередного нарушения диеты.
Что делать, если началась печеночная колика? Если у человека, страдающего желчно-каменной болезнью, начался приступ печеночной колики, необходимо как можно скорее обратиться к врачу, так как могут развиться осложнения – острый холецистит или так называемая механическая (обусловленная нарушением оттока желчи) желтуха, но время будет упущено. Кроме того, появление любых болей в животе требует проведения дифференциальной диагностики между желчно-каменной болезнью и другими заболеваниями органов брюшной полости, потому что методы лечения, используемые при различных нарушениях, значительно отличаются.Тошнота и рвота – часто встречающиеся «спутники» желчно-каменной болезни.
Рвота нередко сопровождает боли. Она может быть однократной или повторяться несколько раз. Редко при желчно-каменной болезни рвота бывает изнуряющей. Если она все же носит неукротимый характер, это очень опасный признак, характерный для присоединившегося панкреатита (воспаления поджелудочной железы). В рвотных массах обнаруживается съеденная пища, но может быть рвота желчью.
Тошнота – несколько менее «определенный» симптом желчно-каменной болезни. Тошнота может предшествовать появлению болей, может их сопровождать, а может появляться независимо от них.
Существенное значение имеет оценка общего состояния.
При печеночной колике, которая не сопровождается воспалительными изменениями в желчном пузыре, общее состояние чаще всего не меняется. А при затянувшемся приступе, в случае присоединения воспаления и деструкции (разрушения) стенки желчного пузыря, особенно у пожилых людей, могут появиться признаки сердечно-легочной и сосудистой недостаточности – одышка, цианоз (синеватое окрашивание кожи и слизистых оболочек), падение артериального давления. Иногда возникает мерцательная аритмия. Обычно такое ухудшение общего состояния объясняется интоксикацией. О тяжести состояния пациента можно судить по наличию признаков нарушения кровообращения, в частности по изменению цвета кожи (кожа становится пятнистой, «мраморной»).
Повышение температуры тела – довольно надежный признак воспалительной реакции, присоединившейся к печеночной колике. Озноб и высокая температура (38 ˚С и более), сопровождающие приступ, указывают на развитие тяжелого воспалительного процесса в желчном пузыре.
Необходимо внимательно осмотреть кожные покровы и склеры. Делать это следует при дневном освещении. Примерно у 20 % людей с желчно-каменной болезнью отмечается желтушное окрашивание кожи и склер . Это признак опасного осложнения – закупорки одного из наружных желчных протоков и развития механической желтухи.
Очень важную информацию можно получить, прощупывая живот. Если осторожно нажать на область правого подреберья, то во время приступа в этом месте возникнет довольно сильная боль. Иногда даже можно прощупать напряженный, увеличенный в размерах и довольно болезненный желчный пузырь.
Лабораторные данные при хроническом калькулезном холециститеВ общем анализе крови выявляются лейкоцитоз с нейтрофильным сдвигом, повышение СОЭ. В общем анализе мочи можно обнаружить положительную реакцию на билирубин (не у всех больных). В биохимическом анализе крови отмечается повышение содержания билирубина, трансаминаз, щелочной фосфатазы, гамма-глютамилтранспептидазы, альфа– и гамма-глобулинов, серомукоида, сиаловых кислот, фибрина. В пузырной желчи отмечаются повышение ее удельного веса и активности перекисного окисления липидов, микролиты, «песок», снижение холато-холестеринового коэффициента, уменьшение содержания холевой и увеличение литохолевой желчной кислот, снижение липидного комплекса, большое количество кристаллов холестерина, билирубината кальция, лейкоцитов, мелкого цилиндрического и широкого эпителия.
Дифференциальный диагнозОсновные клинические проявления желчекаменной болезни (калькулезного холецистита): резкие боли в правом подреберье, связанные с приемом жирной и острой пищи, тошнота, отрыжка горечью. Так как конкременты в желчном пузыре обычно субъективно не проявляются, то следует проводить дифференциальную диагностику калькулезного холецистита. Его дифференцируют так же, как и острый холецистит со следующими заболеваниями: острый аппендицит, острый панкреатит, острая кишечная непроходимость, острая непроходимость артерий брыжейки, прободная язва желудка и двенадцатиперстной кишки, почечная колика. Дифференциальная диагностика с этими заболеваниями рассмотрена в разделе острый холецистит.
6. Постхолецистэктомический синдром
Постхолецистэктомический синдром включает в себя группу заболеваний, возникающих или «обостряющихся» после удаления желчного пузыря либо другой операции, произведенной по поводу желчно-каменной болезни. Данный синдром развивается у 5-25 % прооперированных больных (речь идет о традиционном хирургическом удалении желчного пузыря; после операций, выполненных по эндоскопической методике, осложнения возникают не более чем у 5 % пациентов).
Основные послеоперационные осложнения• Истинное повторное образование камней в поврежденном общем желчном протоке нередко сопровождается нарушением оттока желчи и развитием инфекционно-воспалительного процесса. Данное осложнение встречается у 10 % прооперированных больных.
• Ложный рецидив камнеобразования. Так называемые «забытые» камни желчного протока – это камни, существовавшие на момент операции и по каким-либо причинам не удаленные из общего желчного протока. Осложнение встречается у 10 % больных.
• Стенозирующий дуоденальный папиллит – рубцово-воспалительное сужение большого дуоденального сосочка (в этот сосочек открывается общий желчный проток), приводящее к повышению давления в желчевыводящих путях и поджелудочной железе, нарушению их функции и развитию воспалительного процесса. Осложнение встречается у 30–50 % больных, особенно часто – у тех, кто долго не мог решиться на операцию.
• Активный спаечный процесс в подпеченочном пространстве – хроническое воспалительное заболевание брюшины и прилегающей клетчатки в области удаленного желчного пузыря и повреждение общего желчного протока. Осложнение встречается у 10–15 % больных.
• Хронический панкреатит – хроническое воспаление поджелудочной железы, развившееся в результате нарушения оттока производимых железой жидкостей при сужении общего желчного протока. Хронический панкреатит выявляется у 5 % прооперированных больных.
• Гепатогенные гастродуоденальные язвы – язвы, образование которых связано с нарушением функции печени и желчевыводящих путей. Осложнение встречается у 5 % больных.
• Рубцовые сужения общего желчного протока – послеоперационные сужения общего желчного протока, приводящие к нарушению оттока желчи и развитию инфекционно-воспалительного процесса в желчевыводящих путях. Рубцовые сужения формируются у 5 % больных.
• Синдром длинной культи пузырного протока – увеличение в размерах культи желчного протока (под влиянием повышения давления в желчевыводящих путях), вызывающее появление болей и образование новых камней в культе. Данный синдром встречается у 5 % больных.Что способствует развитию постхолецистэктомического синдрома?
• Позднее проведение операции. Речь идет в первую очередь о случаях, когда камни проникают в общий желчный проток и/или развивается острый холецистит.
• Неполноценное обследование до и во время операции. Если не проводятся ультразвуковое исследование и операционная холангиография, не обнаруживаются камни в общем желчном протоке и его сужения, а также сужение большого дуоденального сосочка и другие нарушения. В результате хирургическая помощь оказывается в неполном объеме.
• Хирургические неудачи во время операции: повреждение протоков, неправильное введение дренажей, оставление длинной культи пузырного протока и др.При развитии какого-либо из перечисленных выше послеоперационных осложнений могут возобновиться приступы типичной желчной колики, однако возможны менее интенсивные боли, развитие желтухи механического характера (обтурация камнем общего желчного протока), паренхиматозной желтухи (гепатит, холангиогепатит). Нередко отмечаются диспептические явления. Наиболее частые проявления постхолецистэктомического синдрома – боли в правом подреберье, чувство тяжести в области печени, горечь во рту, плохая переносимость жирной пищи, обусловленные выпадением функций желчного пузыря. В норме при наполнении желчного пузыря рефлекторно расслабляется сфинктер Одди. В последние годы установлено, что в слизистой оболочке желчного пузыря и пузырного протока вырабатывается гормон антиурохолецистокинин, который тормозит сокращение желчного пузыря и повышает тонус сфинктера Одди.
В связи с этим различают два типа расстройств функции желчевыводящих путей. При первом типе вследствие выпадения рефлекторного влияния со стороны желчного пузыря возникает гипертонус сфинктера Одди, что ведет к расширению вне– и внутрипеченочных протоков. При этом типе нарушений наблюдаются желчные колики, чувство тяжести в правом подреберье, диспептические явления, но обычно без признаков воспаления, повышения температуры тела, ознобов, лейкоцитоза. При втором типе ослабляется тонус сфинктера Одди, что приводит к поступлению недостаточно концентрированной желчи в кишечник и вне фазы пищеварения. Создаются условия для инфицирования желчи и развития холангита. При этом появляются тупые боли, диспептические расстройства, особенно при употреблении жирной пищи или переедании. Нарушается процесс усвоения жиров, вследствие того что выпадает такая функция желчного пузыря, как выделение холецизмона – гормоноподобного вещества, активирующего липазу.
Кроме того, клиническая картина постхолецистэктомического синдрома зависит от формы его осложнений, сопутствующих заболеваний.7. Паразитарные поражения желчного пузыря
Несмотря на то что паразитарные поражения желчного пузыря известны давно, о них нередко забывают, так как их проявления имеют сходство с типичными проявлениями хронического холецистита. В связи с этим читателям будет полезно получить информацию о наиболее часто встречающемся варианте – воспалении желчного пузыря, вызванном представителями семейства сосальщиков.
Трематоды печени (или сосальщики, двуустки) относятся к семейству Opisthorchiidae
(Opisthorchis felineus, Opisthorchis viverrini, Clonorchis sinensis). Трематоды попадают в организм человека при употреблении в пищу зараженной рыбы. От данного заболевания на земном шаре страдают около 17 млн человек, а риску заражения подвергаются около 350 млн человек, проживающих в 13 странах мира. В России описторхоз распространен преимущественно в северных, в том числе приполярных, районах, где социально-гигиенические мероприятия зачастую не проводятся в полном объеме, уровень организации медицинской помощи относительно низкий, часто встречаются различные инфекционные заболевания, алкоголизм.
В России и на Украине описторхоз, возбудителем которого является Opisthorchis felineus,
распространен преимущественно на территориях, относящихся к бассейнам Оби, Иртыша, Волги, Камы, Днепра. Имеются данные о наличии очагов в притоках Енисея, в бассейнах рек Урала, Северной Двины. Очаги клонорхоза (возбудитель данного заболевания – Clonorchis sinensis) в России находятся в бассейне Амура. В странах Восточно-Азиатского региона (Китае, Таиланде, Южной Корее, Лаосе, Вьетнаме и др.) зарегистрированы очаги трематодозов печени, возбудителями которых являются Opisthorchis viverrini, Clonorchis sinensis. Точно определить истинный уровень пораженности населения трематодами достаточно сложно, так как на ранних стадиях болезни типичные проявления в большинстве случаев отсутствуют, а в хронической стадии эти проявления обычно расценивают как следствие болезней, имеющих другие причины, если не проводится специальное обследование.
Трематоды печени – плоские глисты длиной 5-20 мм, шириной 1–4 мм. Яйца, выделяемые описторхисами и клонорхисами, очень мелкие. Описторхисы и клонорхисы паразитируют в желчных протоках печени и протоках поджелудочной железы человека, домашних животных (кошек, собак) и некоторых диких млекопитающих (лис, норок, ондатр и др.). Яйца глистов с уже сформировавшимися личинками выделяются во внешнюю среду, и дальнейшее развитие происходит в пресных водоемах в моллюсках и затем в рыбах семейства карповых (к этому семейству относятся плотва (вобла, чебак), язь, елец, красноперка, лещ, карась, линь и др.). После употребления в пищу пораженной рыбы личинки попадают в двенадцатиперстную кишку, затем – в общий желчный проток, в непеченочные желчные протоки и в конце концов – во внутрипеченочные желчные протоки, где они в течение 3–4 недель достигают половой зрелости и начинают откладывать яйца. У 20–40 % зараженных людей описторхисы также обнаруживаются в протоках поджелудочной железы и желчном пузыре.
При вывозе рыбы заражение возможно и за пределами вышеперечисленных природных очагов. Употребляют в пищу сырую или недостаточно термически обработанную рыбу в основном люди, живущие вблизи водоемов. В частности, на северо-востоке Таиланда, вблизи реки Меконг, заражение Opisthorchis viverrini обычно происходит при употреблении в пищу блюда, приготовляемого из сырого рыбного фарша, смешанного с чесноком, лимонным соком, рыбным соусом, перцем и рисом. Сыроедение относительно широко распространено среди лаосцев, в то время как тайцы, камбоджийцы и китайцы, проживающие в этих же районах, блюда из сырой рыбы готовят значительно реже. В Корее, Китае и Вьетнаме также считаются традиционными блюда из сырой рыбы. С таким обычаем связано заражение клонорхозом. В частности, в некоторых районах Кореи блюдо, готовящееся из сырой рыбы, острой пасты из бобов и рисовой водки, считается очень полезным, особенно для мужчин. Сырую рыбу едят и жители некоторых областей России. Особенно широко сыроедение распространено среди коренных народов Севера, употребляющих рыбу в мороженом или слабосоленом виде. С этим обычаем связан чрезвычайно высокий уровень пораженности коренных жителей глистами (в некоторых очагах – 100 %). Пищевые традиции являются глубоко укоренившимися, и поэтому их трудно менять. Кроме того, некоторые верят в то, что сырая пища придает силы, повышает потенцию и улучшает здоровье. Поэтому медики уделяют большое внимание профилактике заражения трематодами.
Инкубационный период (период от момента заражения до момента появления признаков болезни) продолжается в среднем 2–3 недели. Существуют несколько вариантов течения заболевания на ранней стадии. Встречаются как стертые формы, так и распространенные аллергические реакции с множественными поражениями. Для стертой формы характерны умеренное повышение температуры тела и появление в крови особых клеток, участвующих в аллергических реакциях, – эозинофилов (при нормальном содержании лейкоцитов). Болезнь начинается внезапно. Основные проявления в острой стадии – лихорадка (постоянного или неправильного типа) и боли в правом подреберье. Лихорадка держится 1–3 недели, температура поднимается до 39 ˚С и выше. Содержание эозинофилов достигает 20–40 %, иногда – 70 %, количество лейкоцитов увеличивается, СОЭ (скорость оседания эритроцитов) умеренно повышается. СОЭ обычно достигает максимума на 2-3-й неделе заболевания, затем постепенно снижается, но содержание эозинофилов в крови может оставаться повышенным даже через 3–4 месяца. Наиболее высокое содержание лейкоцитов в крови наблюдается обычно в конце 2-й недели, затем данный показатель постепенно снижается.
Для острой стадии болезни характерно повышение уровня билирубина в крови и активности печеночных ферментов. В ряде случаев обнаруживается поражение легких по типу бронхита.
В острой стадии возникает необходимость в дифференцировке глистного поражения печени от вирусного гепатита. Основными отличительными признаками описторхоза и клонорхоза являются острое начало заболевания, длительная сильная лихорадка, короткий период относительно слабо выраженной желтухи, боли в правом подреберье, значительное повышение содержания лейкоцитов и эозинофилов в крови.
Хроническая стадия связана с жизнедеятельностью паразитов в желчных протоках печени и поджелудочной железы. Органы желчевыделительной системы и поджелудочной железы тесно взаимосвязаны. Основными проявлениями глистного поражения могут быть хронический холангит и каналикулит поджелудочной железы.
Описторхоз и клонорхоз проявляются преимущественно симптомами хронических холецистита, дуоденита и панкреатита. Основными признаками считаются боли в верхней половине живота, преимущественно в правом подреберье, тошнота, плохая переносимость жирной пищи, сухость и горечь во рту. Зараженный человек «уходит в болезнь», развивается депрессия. В ряде случаев заболевание протекает тяжело – с закупоркой желчных протоков, желтухой, рецидивирующим холангитом, абсцессами в печени, острым панкреатитом, желчным перитонитом.
Не следует забывать о роли описторхоза и клонорхоза в развитии рака желчевыделительной системы. Многочисленные исследования показали, что существует связь между описторхозом и клонорхозом и опухолями системы выделения желчи (прежде всего с холангиокарциномой).
В России заболеваемость первичным раком печени наиболее высокая в Тюменской области, где также наиболее высок уровень пораженности населения трематодами. Исследователи считают, что рассматриваемые глистные заболевания способствуют развитию рака поджелудочной железы и пузырного протока. Вещества, выделяемые глистами, вызывают разрастание железистой ткани. Считается, что развитие холангиокарциномы представляет собой многофакторный процесс, и паразиты играют роль стимуляторов злокачественного роста.
Глава 5. Методы лечения и медикаментозные средства, применяемые у пациентов с заболеваниями желчевыводящих путей
Острый холецистит
Лечение
Правильная оценка состояния больного и течения заболевания при остром холецистите требует клинического опыта и внимательного наблюдения за состоянием больного, повторных исследований числа лейкоцитов и лейкоцитарной формулы с учетом в динамике местных и общих симптомов.
Лечебная тактика при остром холецистите достаточно разработана. Больные с подозрением на острый холецистит госпитализируются в хирургическое отделение. До установления диагноза проводится консервативное лечение; обязательна антибиотикотерапия с применением антибиотиков широкого спектра действия.
В комплексе консервативной терапии рекомендуются постельный режим, голод, холод на правое подреберье. Подкожно или внутривенно вводят анальгетики (2 мл 50 %-ного раствора анальгина или 5 мл баралгина), спазмолитические препараты (атропин, эуфиллин, платифиллин, папаверин или ношпу), а также промедол. Морфин применять нельзя, так как он вызывает спазм сфинктера печеночно-поджелудочной ампулы.
С самого начала проводится инфузионная терапия. Рекомендуется капельное введение 5 %-ного раствора глюкозы (500 мл), раствора Рингера-Локка (500 мл) с 5 мл 5%-ного раствора аскорбиновой кислоты. В последующем инфузионная терапия продолжается: изотонический раствор натрия хлорида, гемодез, сорбитол, маннитол и другие – до 2–3 л/сут. Кардиальная терапия проводится по показаниям.
Консервативная терапия часто позволяет купировать острый приступ неосложненного холецистита. После стихания острого воспалительного процесса производят ультразвуковое исследование, которое позволяет уточнить диагноз. При невозможности его выполнения производят внутривенную или оральную холецистографию после купирования приступа. При показаниях операцию производят в период полной ремиссии.
Если в течение 24 ч интенсивного лечения воспалительный процесс не стихает (остается высокой температура тела, сохраняются или нарастают интоксикация, боли и т. п.), то показана срочная операция.
Больным с осложненным острым холециститом в течение 2–4 ч должна проводиться инфузионная и синдромная терапия, согласованная с терапевтом и анестезиологом, а затем – операция.
Хирургическое лечение холециститов является одним из самых трудных разделов абдоминальной хирургии, что объясняется сложностью патологических процессов, вовлечением в воспалительный процесс желчных путей, развитием ангиохолита, панкреатита, околопузырных и внутрипеченочных абсцессов, перитонита и частым сочетанием холециститов с холедохолитиазисом, обтурационной желтухой.
В течение первых 24–72 ч после поступления показана экстренная операция тем больным с острым холециститом, у которых отмечается ухудшение заболевания, несмотря на энергичное лечение с применением антибиотиков. Ранняя операция показана после затихания воспалительного процесса спустя 7-10 суток от начала приступа, больным, страдающим острым калькулезным холециститом, обострением хронического холецистита с тяжелыми и часто повторяющимися приступами заболевания. Ранняя операция способствует быстрейшему выздоровлению больных и предупреждению возможных осложнений при консервативном лечении.
При остром холецистите показана холецистэктомия, при наличии непроходимости желчных протоков – холецистэктомия в сочетании с холедохотомией. При очень тяжелом состоянии больных производят холецистотомию. Операции можно проводить как лапароскопическим методом, так и стандартными методами с лапаротомией.
В послеоперационном периоде проводят профилактику острого холецистита, коррекцию свертывающей и фибринолитической систем, водно-солевого и белкового обмена, профилактику тромбоэмболических и сердечно-легочных осложнений.
Со второго дня начинают питание жидкой пищей через рот. После удаления желчного пузыря больным рекомендуется соблюдение диеты.
Улучшение результатов лечения больных острым холециститом зависит от более активного хирургического лечения. Холецистэктомия, выполненная своевременно по достаточным показаниям, спасает больных от тяжелых осложнений и длительных страданий.
Острый холецистит, осложненный механической желтухой
Лечение
Лечебная тактика при калькулезном холецистите, осложненном механической желтухой, заключается в устранении желтухи до оперативного вмешательства, если характер заболевания не требует экстренной или срочной операции. Для устранения желтухи широкое применение получили эндоскопические операции папиллосфинкеротомия и лапароскопическая холецистостомия, а также чреспеченочное дренирование желчных протоков. Применение у этого контингента больных эндоскопических и транспеченочных вмешательств направлено на устранение желтухи и желчной гипертензии и причин их развития, для того чтобы произвести операцию в более благоприятных условиях для больного, с меньшим для него риском и в меньшем объеме. Благодаря современным диагностическим методам, позволяющим ускорить обследование больного и уточнение диагноза, сроки проведения операции можно сократить до 3–5 дней. За этот относительно короткий срок можно тщательно обследовать больного и оценить функциональное состояние различных систем организма, а также полноценно подготовить больного к операции.
При сочетании механической желтухи с острым холециститом следует придерживаться активной тактики, что определяется не только наличием холестаза и холемии, но и присоединением гнойной интоксикации. В этих случаях сроки операции зависят от тяжести воспалительного процесса в желчном пузыре и выраженности перитонита. При хирургическом лечении острого холецистита одновременно производится вмешательство на внепеченочных желчных протоках, причем после оценки характера патологического процесса в них. У больных с высоким операционным риском по поводу острого холецистита выполняется лапароскопическая холецистостомия, а для разрешения желтухи – эндоскопическое транспапиллярное вмешательство, сочетающееся при явлении гнойного холангита с назобилираным дренированием. Эндоскопические операции на желчном пузыре и желчных протоках позволяют купировать воспалительный процесс и ликвидировать желтуху.
При подготовке больных к операции и ведении их в послеоперационном периоде прежде всего нужно иметь в виду нарушение белкового обмена с развитием гипопротеинемии и гипоальбуминемии. Для устранения этих последствий применяют белковые препараты, отдавая предпочтение при этом не расщепленным белкам (сухая плазма, протеин, альбумин), период полураспада которых в организме составляет 14–30 дней, а аминокислотам, которые используются организмом для синтеза органных белков. К таким препаратам относят гидролизат казеина, аминосол, альвезин, вамин и др. Дефицит альбумина необходимо начать восполнять за 3–4 дня до операции трансфузией 10–20 %-ного раствора его в количестве 100–150 мл в сутки и продолжить в течение 3–5 дней после нее.
Для обеспечения больного энергетическим материалом, а также для стимуляции регенеративных процессов в печени, повышения ее антитоксической функции и устойчивости гепатоцитов к гипоксии рекомендуют вводить концентрированные растворы глюкозы в объеме 500-1000 мл в сутки. Для повышения эффективности метаболизма внутривенно вводимой глюкозы необходимо добавлять инсулин, при этом доза его должна быть несколько выше стандартной, чтобы проявлялось его метаболическое действие.
Обязательными компонентами программы терапии при обтурационной желтухе являются препараты, улучшающие функциональное состояние гепатоцитов и стимулирующие процесс их регенерации. К таким относят эссенциале, легалон, карсил, сирепар и др. К назначению их нужно прибегать в ближайшем послеоперационном периоде и воздерживаться до ликвидации холестаза, чтобы не вызвать срыва адаптации гепатоцитов к возникшим изменениям в условиях желчной гипертензии и холемии. Многокомпонентная терапия при механической желтухе должна включать в себя витаминотерапию витаминами группы А, В (В1, В6, В12), С, Е.
Инфузионная терапия должна быть направлена на восстановление объема циркулирующей крови, коррекцию кислотно-основного состояния. Антибактериальная терапия должна быть направлена на профилактику гнойно-септических осложнений. Наиболее эффективным режимом антибактериальной терапии считается интраоперационное введение антибактериальных препаратов.
Проведение патогенетически обоснованной инфузионно-медикаментозной терапии у больных с калькулезным холециститом и механической желтухой позволяет обеспечить благоприятное течение послеоперационного периода и предупредить развитие острой печеночной, почечной и сердечно-сосудистой недостаточности.
Хронический бескаменный холецистит
Лечение
При обострениях хронического холецистита больных госпитализируют в хирургические или терапевтические стационары и лечение проводят такое, как при остром холецистите. В легких случаях возможно амбулаторное лечение. Назначают постельный режим, диетическое питание (диета № 5а) с приемом пищи 4–6 раз в день, антибиотики (олететрин, эритромицин, левомицитин, ампициллин внутрь или мономицин и другие парентерально). Назначают также сульфаниламидные препараты (сульфадимезин, сульфапиридазин и др.). Для устранения дискинезии желчных путей, спастических болей, улучшения желчеоттока назначают спазмолитические и холинолитические средства (папаверина гидрохлорид, ношпа, атропина сульфат, платифиллина гидротартрат и другие), а при нерезких обострениях и в период стихания воспалительных явлений – дуоденальные зондирования (через 1–2 дня, на курс 8-12 процедур) либо так называемые слепые, или беззондовые, тюбажи с сульфатом магния или теплой минеральной водой (ессентуки № 17 и др.). При выраженной боли воспалительного характера применяют анальгин в/м, паранефральные новокаиновые блокады, вводят новокаин – 30–50 мл 0,25-0,5 %-ного раствора внутрикожно над областью максимальной болезненности или же назначают электрофорез с новокаином на эту зону. В период стихания воспалительного процесса можно назначить тепловые физиотерапевтические процедуры на область правого подреберья (диатермия, УВЧ, индуктотермия и др.).
Для улучшения оттока желчи из желчного пузыря как в период обострений, так и в период ремиссий широко назначают желчегонные средства: аллохол (по 2 таблетки 3 раза в день), холензим (по 1 таблетке 3 раза в день), отвар (10: 250) цветков бессмертника песчаного (по ½ стакана 2–3 раза в день до еды); отвар или настой кукурузных рылец (10: 200 по 1–3 ст. л. 3 раза в день) или их жидкий экстракт (по 30–40 капель 3 раза в день); чай желчегонный (одну столовую ложку заварить 2 стаканами кипятка, процеженный настой принимать по 1/2 стакана 3 раза в день за 30 мин до еды); циквалон, никодин и др., а также олиметин, ровахол, энатин (по 0,5–1 г в капсулах 3–5 раз в день) и холагол (по 5 капель на сахар за 30 мин до еды 3 раза в день). Эти средства обладают спазмолитическим, желчегонным, неспецифическим противовоспалительным и мочегонным действиями. При легком приступе желчной колики холагол назначают по 20 капель на прием.
Проводят лечение хронических холециститов минеральной водой («ессентуки» № 4 и № 17, «славяновская», «смирновская», «миргородская», «нафтуся», «ново-ижевская» и другие), а также сульфатом магния (по 1 ст. л. 25 %-ного раствора 3 раза вдень) или карловарской солью (по 1 чайной ложке в стакане теплой воды 3 раза в день. После стихания обострения холецистита и для профилактики последующих обострений (желательно ежегодно) показано санаторно-курортное лечение (Ессентуки, Железноводск, Трускавец, Моршин и другие санатории, в том числе местные, предназначенные для лечения холециститов).
При безуспешности консервативного лечения и частых обострениях проводят хирургическое лечение хронического холецистита (обычно хо лецистэктомию).
Лечение калькулезного холецистита
I. Консервативное лечение
Показания:
– одиночные камни;
– объем камня не более половины желчного пузыря;
– акальцифицированные камни;
– функционирующий желчный пузырь.
Консервативная терапия заключается в следующем:
а) диета. Необходимо исключить из рациона пряности, соления, копчености, острую, жареную, жирную пищу. Пищу принимать небольшими порциями 5–6 раз в день. Употребление поваренной соли рекомендуется ограничить до 4 г в сутки. Алкоголь исключается категорически. Антибиотики в период ремиссии не показаны;
б) применяют минеральные воды;
в) при наличии тупых периодически повторяющихся или постоянных болей в правом подреберье в межприступном периоде целесообразно провести курс терапии атропином, ношпой, папаверином. Проводить блокаду круглой связки печени;
г) литолитический метод основан на растворении камней в желчном пузыре.
Возможно растворение холестериновых камней. Лучшие результаты получаются при наличии небольшого количества конкрементов (не более 30 % от объема пузыря) диаметром не более 1 см. Впрочем, если камни более крупные, можно уменьшить их размеры и таким образом повысить вероятность их выхода в кишечник (в этом случае необходимость в операции отпадает).
Желчный пузырь должен удовлетворительно функционировать (сокращаться при произведении холецистографии хотя бы наполовину), а это обычно возможно в начале заболевания, когда камни обнаружены не более чем за 1–2 года до назначения лечения. К тому же в более поздние сроки даже к холестериновым камням присоединяются минеральные компоненты, и полное растворение камней становится невозможным.
Хенотерапия
Под хенотерапией понимают растворение камней с помощью препаратов, содержащих хено– или урзодеоксихолевую кислоты.
Литогенность желчи (вероятность образования камней) определяется преимущественно снижением особого показателя – холато-холестеринового коэффициента. Увеличение содержания желчных кислот (главным образом хенодезоксихолевой) в желчи ведет к повышению растворимости холестерина и снижению литогенности желчи. Кроме того, желчные кислоты тормозят образование холестерина.
Противопоказания для проведения хенотерапии следующие:
• нефункционирующий («отключенный») желчный пузырь – вследствие закупорки пузырного протока препарат не попадает в него;
• наличие крупных холестериновых камней (диаметром более 1–2 см), а также пигментных и известковых камней – такие камни практически не растворяются;
• желтуха (механическая, паренхиматозная, гемолитическая);
• функциональная недостаточность печени и повышение активности аминотрансфераз в крови;
• поражение почек – препараты выводятся из организма с мочой;
• наличие признаков гастрита, энтерита, колита, особенно сопровождающихся поносом, – хенотерапия может вызвать или усилить кишечное расстройство; при наличии энтероколита, кроме того, нарушаются всасывание препаратов и поступление их в желчь;
• беременность – возможно неблагоприятное влияние на плод.
Различные фирмы выпускают препараты данной группы под разными названиями: хенофальк, хенодиол, хенохол, урзофал и литофальк (комбинация хенодезоксихолевой и урзодезоксихолевой кислот).
Рассмотрим схему лечения на примере одного из препаратов – хенофалька. Начальная доза хенофалька – 750 мг/сут (1 капсула утром и 2 – вечером), при массе тела более 70 кг – 4 капсулы (1000 мг), при массе более 90 кг – 6 капсул (2 утром и 4 вечером). Препарат рекомендуется принимать преимущественно в вечернее время, после еды. Возможные побочные эффекты: тошнота, расстройства пищеварения, понос, изредка повышение активности аминотрансфераз в крови и нарушение функций печени. Эти побочные явления обычно быстро исчезают при уменьшении дозы препарата или его кратковременной отмене. Продолжительность курса лечения может варьироваться от 4–6 месяцев до 2 лет. Если не отмечается уменьшения или растворения камней в течение 1–2 лет, дальнейший прием препарата бесполезен. При растворении камней требуется поддерживающая терапия – прием препарата в суточной дозе 250–500 мг (1–2 капсулы хенофалька или аналогичного препарата) еще в течение 3 месяцев.
Для профилактики образования новых камней тучным больным рекомендуется ограничивать энергетическую ценность рациона, так как при нормализации веса снижается литогенность желчи. Следует также использовать как можно меньше холестеринсодержащих продуктов (жира, яиц), употреблять продукты, способствующие выделению холестерина с калом (особенно полезны растительная клетчатка, пшеничные отруби, овощи).
При необходимости курс хенотерапии повторяют несколько раз. Хотя холестериновые камни встречаются в среднем у 70–80 % людей, страдающих желчно-каменной болезнью, хенотерапия показана только 10–20 % всех больных.
Существует комбинированный препарат – литофальк, в 1 таблетке которого содержится по 250 мг обеих кислот. Литофальк рекомендуется принимать по 2–3 таблетки в сутки.
Другие методы растворения желчных камней
Ровахол – это препарат, состоящий из 6 цикличных монотерпенов (метола, ментола, пинена, бонеола, камфена и цинеола), содержащихся в оливковом масле. Эти вещества оказывают желчегонное и спазмолитическое действие. Ровахол целесообразно применять для растворения холестериновых камней в желчном пузыре и желчных протоках (1 капсула на 10 кг массы тела в день). Длительность курса лечения такая же, как и продолжительность курса хенотерапии. Ровахол (1 капсула 2 раза в день) можно комбинировать с хенофальком (7-10 мг/кг в день).
Остальные средства (фенобарбитал, глицерфосфат и другие) в состоянии снизить литогенность желчи, но никак не растворить камни. Однако показано употребление этих препаратов для профилактики рецидивов желчекаменной болезни после холецистэктомии.
Литотрипсия – дистанционное дробление камня. При этом камень фрагментируется или превращается в песок и так выводится из желчного пузыря.II. Оперативное лечение
а) лапароскопические операции. Проводят под местной анестезией. Эта операция выполняется только в холодном периоде.
Лапароскопическая холецистэктомия в настоящее время считается оптимальным методом лечения желчно-каменной болезни.
Однако, как и после любой другой операции, после лапароскопической холецистэктомии возможны осложнения. Они возникают в 2–3% случаев. Чаще всего осложнения развиваются у людей пожилого возраста, а также при наличии механических препятствий для продвижения лапароскопа (при ожирении, наличии спаек в брюшной полости, аномалиях строения желчевыделительной системы). Следовательно, имеет смысл позаботиться о том, чтобы операция была произведена своевременно. Также рекомендуется нормализовать вес.
Наиболее опасным является повреждение общего желчного протока. Если врачи вовремя заметили данное осложнение, лапароскопическую операцию прекращают, переходят к традиционному варианту холецистэктомии и устраняют дефект. Если пациента после лапароскопической операции продолжают беспокоить сильные боли в правом боку, температура тела не нормализуется, можно предположить, что поврежден общий желчный проток. В этом случае также придется произвести повторную операцию, но уже без лапароскопа.
При неосторожном введении троакара (при помощи этого инструмента делают канал, в который потом вводят лапароскоп) возможно повреждение крупных сосудов как в полости живота, так и в передней брюшной стенке. Подобное осложнение, к счастью, возникает чрезвычайно редко. Так же редко встречается повреждение органов брюшной полости, расположенных рядом с желчным пузырем: желудка, тонкой кишки, печени, поджелудочной железы.
Наиболее часто развивающимся осложнением является инфицирование раны. К сожалению, даже применение мощных современных антибиотиков и антисептиков не гарантирует стопроцентного успеха. Однако справиться с инфекцией врачи в состоянии и без дополнительной операции:
б) холецистэктомия – это операция, требующая выполнения стандартной лапаротомии. При помощи этой операции удаляют желчный пузырь и производят оперативные вмешательства на внепеченочных желчных протоках.
После такой операции через сутки при отсутствии противопоказаний можно пить минеральную воду без газа маленькими глотками или чайной ложечкой.
Через 2–3 суток разрешаются несладкий кисель или компот из сухофруктов, нежирный кефир по 100–150 мл на один прием, но не более 1–1,5 л в сутки, а также несладкий чай.
На 3-5-е сутки начинают постепенно расширять диету. Разрешаются картофельное пюре, протертые супы на мясном бульоне, отварная рыба, белковый омлет.
С 6-7-х суток разрешаются жидкие протертые каши (гречневая, овсяная, пшеничная), сваренные на разбавленном водой молоке, несладкий творог, пропущенное через мясорубку отварное мясо (говядина, телятина, курятина, крольчатина), отварная рыба (но не уха!), белковый омлет, овощные пюре, кисломолочные продукты. Количество жидкости – 1,5–2 л в сутки. Питание должно быть дробным.
С 8-10-х суток на срок до 1,5 месяцев врач назначает щадящую диету. Все продукты следует готовить на пару или отваривать. Разрешаются отварное мясо и рыба, паровые котлеты, белковый омлет, фрикадельки, тефтели, вегетарианские супы, картофельное пюре, творожные паровые пудинги, молочные протертые каши, фруктовые кисели, соки, овощные пюре, тушеные морковь, кабачки.
Через 1,5 месяца после операции в рацион можно включать вегетарианские щи, целое яйцо (1 раз в неделю), рассыпчатые каши, отварные курицу, мясо, вареную колбасу, молоко.
Через 3 месяца, если самочувствие хорошее, рекомендуется санаторно-курортное лечение в Ессентуках, Миргороде, Боржоми, санаториях в Закарпатье.
В течение трех месяцев после операции недопустим подъем груза, масса которого более 5–7 кг, во избежание формирования послеоперационной грыжи.
Барбарис обыкновенный
Спиртовую настойку барбариса обыкновенного следует принимать по 25–30 капель 3 раза в день за 15–20 мин до еды в течение 1–2 месяцев. Выпускаются также таблетки берберина сульфата по 5 мг, нужно принимать по 1–4 таблетки 2–3 раза в день.
Фламин
Представляет собой сухой экстракт бессмертника песчаного в таблетках по 5 мг. Рекомендуется принимать по 1 таблетке 3 раза в день за 30 мин до еды в течение 2–3 недель.
Холосас
Является концентрированным водным экстрактом из плодов шиповника. Следует принимать по 1 ч. л. экстракта 3 раза в день за 30 мин до еды.
Холагогум
1 капсула содержит 40 мг экстракта чистотела, 20 мг куркумы, 50 мг водного экстракта шпината, по 5 мг масла мяты и эссенциальных фосфолипидов. Рекомендуется принимать препарат во время или после еды, в течение первой недели – по 2 капсулы 3 раза в день, а затем – по 1 капсуле 3 раза в день.
Холагол
В состав данного препарата входят корень куркумы, крушина, салицилат магния, эфирные масла, этиловый спирт, оливковое масло. Следует принимать по 5-10 капель 3 раза в день (на сахаре) за 30 мин до еды. При начинающейся печеночной колике целесообразно принять до 20 капель данного средства однократно.
Глава 6. Как правильно питаться при заболеваниях желчевыделительной системы
1. Основы рационального питания здорового человека
Питание – процесс усвоения организмом питательных веществ, необходимых для поддержания жизни, здоровья и работоспособности.
Правильное полноценное питание зависит от качественного состава пищи, ее массы и объема, кулинарной обработки и режима приема.
При правильном рациональном питании человек меньше подвергается различным заболеваниям и легче с ними справляется. Рациональное питание имеет также значение для профилактики преждевременного старения. При желудочно-кишечных, сердечно-сосудистых и других заболеваниях специально составленные рацион и режим питания являются одними из лечебных назначений.
Питание должно обеспечивать гармоничное развитие и слаженную деятельность организма. Для этого пищевой рацион по количеству и качеству необходимо сбалансировать с потребностями человека соответственно его профессии, возрасту, полу.
Каковы основные составные части пищевых продуктов? Пищевые продукты состоят из белков, жиров, углеводов, витаминов, минеральных элементов и воды. Кроме того, многие пищевые вещества, например некоторые витамины, незаменимые аминокислоты, человеческий организм не в состоянии синтезировать в процессе обмена, они должны поступать с пищей, иначе возникают болезни, связанные с неполноценным питанием.
Какова энергетическая ценность жиров, белков и углеводов?
Количество энергии, выделяемое при усвоении того или иного пищевого продукта, называется энергетической ценностью, или калорийностью, этого продукта.
При окислении белков, жиров и углеводов выделяется тепло, измеряемое калориями: 1 г белка и 1 г углеводов выделяют по 4,1 килокалории (ккал), 1 г жира – 9,3 ккал. Для подсчета калорийности пищи существуют специальные таблицы с указанием количества белков, жиров, углеводов и калорий в 100 г продукта.В чем заключаются особенности калорийности пищевого рациона у разных групп больных? Калорийность суточного рациона определяется с учетом нормы массы тела, возраста, выполняемой работы, характера заболевания, предписанного режима. Например, взрослому при сидячей работе требуется 40–50 ккал на 1 кг массы тела, при тяжелом физическом труде – 70-100 ккал, пожилому малоподвижному человеку достаточно 30–35 ккал на 1 кг массы тела.
Каково значение белков для организма человека?
Белки являются необходимой составной частью рациона. Организм особенно нуждается в них при истощении вследствие голодания, при хронических гнойных инфекциях, туберкулезе, анемиях и др. Наибольшее количество белка содержится в мясе, рыбе, твороге, яйцах. Среди растительных продуктов белковосодержащими являются фасоль, бобы, горох, орехи.
Суточная потребность в белках составляет в среднем 80-100 г (из них 50 г – животные белки), а при физической нагрузке – до 160 г.Каково значение жиров для организма человека? Жиры при окислении и сгорании дают большую энергетическую отдачу, используемую для компенсации затрат организма, частично жиры откладываются в жировых депо. Вместе с жирами организм получает жирорастворимые витамины (A, D, Е, К). В пищевой рацион входят животные жиры (говяжий, бараний, свиной, рыбий и другие) и растительные жиры (в подсолнечном, кукурузном, оливковом и других маслах, грецких орехах и др.).
Суточная потребность в жирах составляет в среднем 80-100 г (из них 20–25 г – растительные).
Каково значение углеводов для организма человека? Углеводы являются основным источником обеспечения энергетических затрат организма. Они содержатся в сахаре и крахмале. Помимо этого, к углеводам относятся неперевариваемые полисахариды (клетчатка, гемицеллюлоза, пектины), которые не усваиваются, но регулируют перистальтику кишечника, желчевыделение. Неперевариваемые полисахариды содержатся в овощах, фруктах, черном хлебе. Важнейшими пищевыми источниками крахмала служат мука и мучные изделия, крупы, картофель.
Сахар содержится во фруктах, ягодах, овощах, добавляется в кондитерские изделия, компоты, кисели, варенья, джемы, мороженое, сладкие фруктовые напитки и т. д. Суточная потребность в углеводах 400–500 г, в том числе 400–450 г крахмала и 50-100 г сахара.
Каково значение витаминов для организма человека? Витамины – это такие вещества, которые не поставляют организму энергии, но необходимы в минимальных количествах для поддержания жизни. Они незаменимы, так как не синтезируются или почти не синтезируются клетками человеческого организма. Витамины входят в состав биологических катализаторов – ферментов или гормонов, являющихся мощными регуляторами обменных процессов в организме.
На какие группы принято подразделять витамины? На основании физико-химических свойств и характера их распространения в природных продуктах витамины принято делить на водорастворимые и жирорастворимые. К первой группе принадлежит витамин С (аскорбиновая кислота) и витамины группы В, РР (фолиевая и пантотеновая кислоты, пиридоксин и др.). Ко второй группе относятся витамины A, D, E и К.
Что представляют собой гипо– и авитаминозы? Хорошее здоровье невозможно без употребления витаминов и минералов в достаточных количествах. Длительное отсутствие витаминов в питании приводит к авитаминозам. Но чаще встречаются гиповитаминозы, развитие которых связано с недостатком витаминов в пище, гиповитаминозы чаще наблюдаются в зимне-весенние месяцы.
Большинство гиповитаминозов характеризуются общими признаками: повышается утомляемость, наблюдаются слабость, апатия, снижаются работоспособность, сопротивляемость организма. Для каждого витамина известны и специфические признаки его недостаточности.
В таблицах указаны потребности в витаминах и минеральных веществах и перечислены основные признаки их дефицита.
Следует подчеркнуть, что количество витаминов и минеральных веществ в пище должно быть сбалансировано.
Суточные нормы потребления витаминов и основные признаки их дефицита.В каких продуктах содержится витамин В1?
Витамин В1 (тиамин) содержится в основном в зерновых продуктах, отрубях. Им богаты хлеб из муки грубого помола, крупы (гречневая, овсяная, пшенная), горох, фасоль, соя, пивные дрожжи, печень, свинина, телятина.В каких продуктах содержится витамин В2? Витамин В2 (рибофлавин): важнейшие пищевые источники – молоко и молочные продукты, мясо, рыба, яйца, печень, крупы (гречневая и овсяная), хлеб.
В каких продуктах содержится витамин РР? Витамин РР (никотиновая кислота) содержится в крупах, хлебе грубого помола, бобовых, печени, почках, сердце, мясе, рыбе, некоторых овощах, дрожжах, сушеных грибах.
В каких продуктах содержится витамин В6? Витамин B6 – пиридоксин. Основные продукты, содержащие витамин В6 – мясо, печень, кета, фасоль, крупы (гречневая, пшено), пшеничная мука, дрожжи.
В каких продуктах содержится витамин В12? Витамин В12 (цианокобаламин) содержится в продуктах животного происхождения (печень, мясо, некоторые сорта рыбы, сыр, творог и др.).
В каких продуктах содержится фолиевая кислота? Фолиевая кислота содержится в муке грубого помола и хлебобулочных изделиях из этой муки, крупах (гречневой, овсяной, пшене), фасоли, цветной капусте, грибах, печени, твороге, сыре, икре. При тепловой обработке теряется 80–90 % исходного содержания витамина в продукте.
В каких продуктах содержится витамин С? Витамин С (аскорбиновая кислота) содержится в основном в плодах и овощах (шиповнике, черной смородине, облепихе, сладком переце, укропе, петрушке, цветной и белокочанной капусте, апельсинах, клубнике, рябине, яблоках, черешне, щавеле, шпинате, картофеле и др.).
В каких продуктах содержится витамин А? Важнейшие пищевые источники – печень животных и рыб, сливочное масло, сливки, сыр, яичный желток, рыбий жир. В моркови, сладком перце, зеленом луке, петрушке, щавеле, шпинате, шиповнике, облепихе, абрикосах содержится провитамин А (бета-каротин).
В каких продуктах содержится витамин D? Витамин D содержится в рыбьем жире, икре, кете, куриных яйцах и в меньшей степени в сливках, сметане.
В каких продуктах содержится витамин Е? Витамин Е (токоферол). Основные пищевые источники – растительные масла (в основном нерафинированные), печень, яйца, злаковые и бобовые.
В каких продуктах содержится витамин К? Витамином К особенно богаты белокочанная и цветная капуста, шпинат, тыква, томаты, свиная печень. Кроме того, он содержится в свекле, картофеле, моркови, злаковых, бобовых.
Вода
Вода относится к веществам, не образующим энергии при их использовании в организме, но без нее жизнь невозможна. Введение в пищу необходимого количества жидкости обеспечивает надлежащий объем (вес) пищи, который создает чувство насыщения.
Какова суточная потребность человека в воде?
Вода составляет 2/3 массы тела человека и входит в состав всех органов и тканей. За сутки человек получает в среднем 2,5 л воды, из них 1,5 л в виде жидкости и 1 л – из плотных пищевых продуктов.
Количество воды, вводимое в организм с пищей и питьем, меняется в зависимости от климатических условий, интенсивности физической работы и сопутствующих заболеваний.Для чего необходимы минеральные вещества?
Минеральные вещества необходимы для клеточной жизнедеятельности и метаболизма. Важнейшие пищевые источники – молоко, творог, сыр, яйца, печень, рыба, бобовые, гречневая крупа.
Суточные нормы потребления минеральных веществ и основные признаки их дефицита.Какие продукты являются источником хлорида натрия и какова его суточная потребность? Натрия хлорид требуется организму в количестве 10–15 г в сутки. Содержится в хлебе, сыре, сливочном масле, яйцах, пшене, моркови, свекле и других продуктах. В жаркую погоду, при усиленной работе, спортивных нагрузках суточная потребность возрастает до 20 г. Избыточное количество натрия хлорида способствует задержке жидкости в организме и возникновению отечности.
Какие продукты являются источником солей калия? Соли калия содержатся в кураге, изюме, кожуре молодого картофеля, рыбе, отрубях, бобовых.
Какие продукты являются источником солей кальция? Соли кальция организм получает из молока, творога, сметаны, зернобобовых (гороха, фасоли, бобов).
Какие продукты являются источником фосфора? Фосфор содержится в молочных продуктах, мясе, рыбе, зернобобовых. Недостатка фосфора в организме практически не встречается.
Как удовлетворяется потребность организма в магнии? Потребность организма в магнии обеспечивается с помощью растительных продуктов.
Как удовлетворяется потребность организма в железе? Железо в наибольшем количестве содержится в печени, кровяных колбасах, мясе, зернобобовых, гречневой крупе, пшене и др. Суточная потребность в железе у мужчин 10 мг, у женщин – 12–15 мг.
Усвоение пищи зависит от вида продукта и разнообразия питания. Значительно повышают усвояемость пищи правильная термическая обработка продуктов и их измельчение.
2. Диетотерапия при различных заболеваниях желчевыводящих путей
При заболеваниях печени и желчевыводящих путей врачи рекомендуют соблюдать диету № 5.
Диета № 5Целевое назначение
Обеспечение полноценного, максимально щадящего поврежденную печень питания; активизация компенсаторных и восстановительных механизмов; стимуляция синтеза белков, выделения желчи, ферментативных процессов в печени: нормализация функций тех органов и систем, которые часто вовлекаются в патологический процесс при хронических поражениях печени и желчевыводящих путей.
Общая характеристика
Количество белков, углеводов и жиров соответствует физиологическим нормам. Исключаются химические раздражители – экстрактивные, ароматические вещества; продукты, богатые эфирными маслами, холестерином, пуринами; тугоплавкие животные жиры (сало, жирные сорта мяса и рыбы).
Рацион обогащается овощами и фруктами, в которых много клетчатки, усиливающей желчегонный эффект пищи, повышающей двигательную активность кишечника, обеспечивающей выведение холестерина из организма.
Кулинарная обработка
Продукты отваривают или приготавливают на пару, а также запекают в духовке, предварительно измельчив.Химический состав и калорийность
Белки – 90-100 г, жиры – 80-100 г, углеводы – 400–450 г. Калорийность – 3000–3500 ккал. Поваренная соль – 8-10 г. Масса суточного рациона – 3300–3500 г. Общее количество свободной жидкости – 2 л.
Пищу рекомендуется принимать 5–6 раз в сутки. Температура горячих блюд – 57–62 °C, холодных – не ниже 20 °C.
Большое значение имеет прием пищи в четко установленные часы. По калорийности пищу рекомендуется распределять следующим образом: первый завтрак – 30 %, второй – 15 %, обед – 35 %, полдник – 10 %, ужин – 20 %.
Можно ли употреблять в пищу яйца? Ответ на этот вопрос зависит от индивидуальной переносимости: при хорошей переносимости можно 2–3 раза в неделю включать в меню по 2 яйца.
Растительные масла, оказывающие выраженное желчегонное действие благодаря высокому содержанию полиненасыщенных жирных кислот, должны составлять 30 % используемых жиров.
Из животных жиров рекомендуется сливочное масло как наиболее хорошо усваивающееся. Тугоплавкие жиры (сало, жирные сорта мяса) больные переносят плохо; кроме того, в этих жирах много холестерина.
При наличии сопутствующих заболеваний (энтероколита, панкреатита и т. п.), протекающих с нарушением всасывания жиров, употребление жиров следует ограничить.Рекомендуемые продукты и блюда
Хлеб и хлебобулочные изделия : хлеб пшеничный, ржаной, свежий или подсушенный; печенье и другие изделия из несдобного теста.
Супы : молочные и вегетарианские с добавлением различных овощей, круп, макаронных изделий; борщ, щи из свежей капусты, рассольник из овощей и свежих огурцов, свекольник, картофельный суп с фрикадельками; супы из свежих фруктов, чернослива, кураги, сухих фруктов с рисом, из свежих ягод с гренками, из кураги с манными клецками.
Блюда из мяса и птицы : отварные нежирная говядина, курица, индейка; бефстроганов из вываренного мяса; биточки, котлеты, тефтели из говяжьего или куриного мяса, приготовленные на пару или запеченные в молочном соусе; картофельная запеканка с вареным мясом; тефтели из вываренного мяса в сметанном соусе; плов из вываренного мяса; мясной рулет, фаршированный белковым омлетом; голубцы, фаршированные мясом и рисом; отварное мясо, тушенное с овощами; мясное суфле, запеченное или приготовленное на пару; печеные пирожки с мясом.
Блюда из рыбы: трески, сазана, судака, карпа, окуня, наваги и других сортов нежирной рыбы; рыба отварная, запеченная в молочном соусе; котлеты, кнели паровые, запеченные; рулет паровой или запеченный, фаршированный белковым омлетом; заливное; суфле из отварной рыбы; паровой пудинг.
Блюда и гарниры из овощей : картофеля, моркови, капусты и другие (кроме шпината и щавеля); капуста в сметане, капуста, запеченная в молочном соусе; голубцы с овощами и рисом (без лука), запеченные или приготовленные на пару, голубцы с фруктами; тушеная морковь (в том числе в молочном соусе), морковь в сметане, тушенная с горошком, яблоками, цветной капустой; запеченные котлеты из моркови и яблок; морковные биточки с изюмом, запеченные в молочном соусе; рулет из моркови и цветной капусты; пудинги из моркови, творога и кураги, из моркови и яблок, яблок и творога, из кабачков, баклажанов, тыквы и яблок; картофель, запеченный в сметане, отварной; картофельные котлеты, запеченные в сметанном соусе, с сыром, творогом; рулет из картофеля с цветной капустой; суфле из картофеля, белокочанной капусты, цветной капусты, моркови; картофельное пюре;
шарлотка из фруктов, овощей и творога; свекла, тушенная с яблоками, тушенная в сметане, свекольное пюре; рагу из овощей – моркови, горошка, картофеля, цветной капусты; кабачки, тушенные в сметане, в масле, пюре из кабачков; помидоры свежие, запеченные с сыром, фаршированные рисом; свежие огурцы.
Крупяные, мучные блюда и гарниры : каши – манная молочная, манная на фруктовом отваре, рисовая молочная, гречневая рассыпчатая, овсяная молочная, овсяная на воде, пшенная молочная; крупеник гречневый; суфле из гречневой крупы с творогом; плов из риса с фруктами; пудинги из риса и овощей, из риса и творога; домашняя лапша с маслом; рубленые макароны с изюмом; макароны с томатом и сыром; лапшевник с фруктами и творогом; отварная вермишель; вареники с творогом; ватрушка с творогом.
При избыточном весе крупяные и мучные блюда следует включать в рацион в ограниченном количестве.
Молоко, молочные продукты и блюда из них : цельные молоко, кефир, простокваша; творог с сахаром, пресный (кальцинированный), запеченные творожники со сметаной, пудинг, творожное суфле с яблоками; сыр «Советский», «Голландский» и другие неострые сорта; свежие сливки и сметана (в ограниченном количестве).
Фрукты, ягоды, сладкие блюда : различные спелые фрукты и ягоды (клубника, малина, смородина, слива, земляника и другие), за исключением кислых сортов (антоновских яблок, клюквы), в сыром и запеченном виде; апельсины, мандарины, виноград; муссы – яблочный, клубничный, молочный; варенье, мед.
Напитки : некрепкий чай (можно с лимоном); фруктовые соки – виноградный, вишневый, абрикосовый, апельсиновый, мандариновый; овощные соки.
Соусы : молочные и сметанные; фруктовые и ягодные сладкие подливы (муку для соуса не следует поджаривать!).
Жиры : масло сливочное, оливковое, подсолнечное, кукурузное (жиры рекомендуется использовать в натуральном виде, добавляя их в готовые блюда).Продукты и блюда, которые следует исключить из рациона Сдоба, пирожные, торты; блюда с высоким содержанием экстрактивных веществ (мясные, рыбные и грибные супы, крепкие овощные навары); яичный порошок, икра, мозги, почки, печень, жирные сорта мяса и баранины, жирная свинина, мясо гуся, утки, цыпленка, телятина; животные жиры (за исключением сливочного масла), жирные сорта рыбы; шоколад, какао; все жирные блюда, консервы, копчености, колбасные изделия; фасоль и другие бобовые; редис, щавель, шпинат, лук, чеснок; пряности: перец, корица, гвоздика; острые блюда и приправы; очень холодные блюда, мороженое; холодные и газированные напитки.
Такова общая схема традиционной диетотерапии при заболеваниях желчного пузыря. Однако в различные периоды болезни к лечебному питанию предъявляют различные требования. С помощью диеты можно создать покой поврежденному органу или, наоборот, активизировать его деятельность. Правильно подобрав продукты, можно повысить сократительную активность желчного пузыря, ускорить желчеотделение. Ниже перечислены особенности диет, рекомендуемых при конкретных нарушениях со стороны желчевыводящей системы. Лечебное питание при остром холецистите
В остром периоде болезни (при остром холецистите или обострении хронического холецистита) необходимо максимальное щажение всей пищеварительной системы. В первые дни болезни следует использовать только жидкости. Рекомендуется теплое питье (некрепкий сладкий чай, минеральная вода, наполовину разбавленная обычной кипяченой водой, сладкие фруктовые и ягодные соки, разведенные водой, отвар шиповника) небольшими порциями.
Через 1–2 дня, при уменьшении выраженности болевого синдрома, разрешается протертая пища (в ограниченном количестве): слизистые и протертые супы (рисовый, манный, овсяный), протертая каша (рисовая, овсяная, манная), кисели, желе, муссы из сладких фруктов и ягод. Затем в рацион включают нежирный творог, нежирное протертое мясо, приготовленное на пару, нежирную отварную рыбу, белые сухари. Пищу следует принимать небольшими порциями 5–6 раз в день.
Через 5-10 дней после начала болезни врач, как правило, назначает щадящую диету № 5. Это полноценная диета, но в ней несколько снижено содержание жиров (до 70–80 г) за счет уменьшения количества растительных масел и тугоплавких жиров, а также продуктов, богатых холестерином. Содержание белков в суточном рационе – 100 г, углеводов – 300–350 г (надо ограничить употребление сахара и всех сладких продуктов). Калорийность – 2500–3000 г. Блюда в основном должны быть в протертом виде. Следует исключить жареные продукты. Рекомендуется принимать пищу 5–6 раз в день. Она должна быть теплой, холодные блюда есть не разрешается. Полезны вегетарианские супы (1/2 тарелки) с протертыми овощами и крупами, молочный суп. Допустимо употреблять нежирные сорта мяса в виде суфле, кнелей, паровых котлет, нежирную курицу (куском в отварном виде). Разрешается есть свежую рыбу нежирных сортов в отварном виде, некислый творог (лучше домашнего приготовления), белковые омлеты, неострые сорта сыра, сливочное масло. Можно пить молоко.
Овощи рекомендуется есть в сыром протертом виде. В рацион обязательно надо включать спелые и сладкие фрукты и блюда, приготовленные из них. Хлеб можно есть только белый, подсушенный. Не разрешаются бобовые (горох, чечевица, фасоль), овощи и зелень, богатые эфирными маслами (чеснок, лук, редис, редька).
Оптимальное суточное количество жидкости – 2–2,5 л. Можно пить фруктовые и ягодные соки, отвар шиповника, минеральную воду, некрепкий сладкий чай с вареньем или медом, компоты, морсы, есть фруктовый суп и т. п. Если наблюдается тенденция к задержке жидкости, количество поваренной соли надо уменьшить до 4–7 г. Следует готовить блюда без соли, а точно отмеренное ее количество добавлять при необходимости во время еды.
При отсутствии аппетита, отвращении к еде, тошноте и рвоте диету необходимо приспосабливать к индивидуальному вкусу больного. Обычно пациенты в таких случаях предпочитают фрукты и фруктовые соки, молочную пищу. Необходимо следить за тем, чтобы период отказа от еды не был длительным. При исчезновении признаков обострения болезни, через 3–4 недели, допускается переход на диету № 5. Протирать нужно только жилистое мясо и овощи, содержащие большое количество клетчатки (свеклу, капусту, морковь).
Лечебное питание при хроническом холециститеРоль лечебного питания в терапии больных с поражениями печени и желчного пузыря особенно велика при хронических холециститах. Правильное питание может обеспечить длительное сохранение хорошего состояния больного. Нарушение пищевого режима провоцирует обострение заболевания. Обострение хронического холецистита часто бывает связано с употреблением жирной и острой пищи, любых алкогольных, холодных и газированных напитков и т. п. Неправильное питание является также одной из причин перехода острого холецистита в хронический.
Диета, рекомендуемая больным хроническим холециститом, вне периода обострения разрабатывается с таким расчетом, чтобы основные пищевые компоненты активно влияли на желчевыделительную функцию, препятствовали застою желчи. Пища также должна оказывать стимулирующее влияние на секреторную и двигательную функции кишечника. Если больного часто беспокоят поносы, диета должна быть соответствующим образом изменена.
Больным хроническим холециститом рекомендуется так называемое дробное питание. Пищу следует принимать часто, но в одни и те же часы для улучшения оттока желчи. При обильной еде нарушается ритм выделения желчи и возникает спазм желчных путей. Рефлекторно может произойти спазм выходного отдела желудка, нарушается двигательная функция кишечника. В связи с этим больных часто беспокоят боли и различные расстройства пищеварения.
Лечебное питание, рекомендуемое больным после удаления желчного пузыряПостхолецистэктомический синдром возникает по многим причинам. Тем не менее проявляется он, как правило, двумя признаками – болями и нарушением пищеварения. Это нужно учитывать при разработке диеты.
При наличии у больных, перенесших удаление желчного пузыря, дуоденита, папиллита, панкреатита, холангита (в развитии перечисленных заболеваний главную роль играют постоянное поступление желчи в двенадцатиперстную кишку, раздражение ее, изменение давления в желчевыводящих путях, снижение тонуса сфинктера Одди) назначается щадящая диета № 5.
Эту же диету врачи рекомендуют при гипермоторной дискинезии желчных путей и кишечника, обострении хронического гастрита, а также в первые несколько дней после операции.
В некоторых случаях после удаления желчного пузыря больным назначают липотропно-жировой вариант диеты № 5. Липотропные вещества (содержащие холин, метионин, пангамат кальция, цинк, липамид и др.) способны уменьшать и предотвращать отложение избыточного количества жира в печени, а также благоприятно воздействовать на обмен веществ в целом.
ЛИПОТРОПНО-ЖИРОВОЙ ВАРИАНТ ДИЕТЫ № 5Показания к применению
Застой желчи, гипомоторная дискинезия желчевыводящих путей, хронические запоры после удаления желчного пузыря.Общая характеристика Липотропно-жировой вариант диеты № 5 – это физиологически полноценная диета с нормальным содержанием белков, повышенным содержанием белковых липотропных продуктов, полиненасыщенных жирных кислот, витаминов группы В. Из рациона исключают тугоплавкие животные жиры (сало, жирные сорта мяса и рыбы), продукты, богатые холестерином, органическими кислотами, эфирными маслами, пряности. По возможности удаляют азотистые экстрактивные вещества и пурины. Не разрешаются продукты, активизирующие бродильные процессы в кишечнике (цельное свежее молоко, сдобное тесто, консервы и т. д.). Источниками витаминов и клетчатки являются овощные блюда.
Кулинарная обработка Продукты рекомендуется отваривать или запекать, измельчение пищи необязательно. Не допускается жарение. Сливочное или растительное масло можно добавлять только в готовые блюда, а не в процессе кулинарной обработки.
Химический состав и калорийность рациона Белки – 100–120 г, жиры – 120–130 г (содержание животных и растительных жиров должно быть примерно равное), углеводы – 350–400 г. Калорийность – 3500 ккал. Температура пищи обычная, холодные напитки употреблять нельзя. Рекомендуется принимать пищу 5–6 раз в сутки. Масса суточного рациона – 3500–3800 г. Количество свободной жидкости – 1,5 л, поваренной соли – 10–12 г.
Большинство растительных масел оказывают желчегонное действие, поэтому их не следует использовать при желчно-каменной болезни. В противном случае может возникнуть приступ желчной колики. В связи с этим врачи часто назначают прооперированным больным диету с обычным соотношением животных и растительных жиров (3: 1).
Из жиров животного происхождения следует отдавать предпочтение сливочному маслу, так как оно наиболее легко переваривается и всасывается. Употребление тугоплавких и медленно переваривающихся жиров отрицательно влияет на течение хронического холецистита, вызывая обострение болезни.
Вопрос о введении в рацион яиц надо решать индивидуально. Яйца являются питательным белковым продуктом и оказывают выраженное желчегонное действие. Они стимулируют сокращения желчного пузыря, поэтому их рекомендуется вводить в рацион больным хроническим холециститом. Но именно в связи с наличием у яиц указанного свойства у ряда больных употребление данного продукта вызывает болевые ощущения. В подобных случаях необходимо вводить яйца в рацион с осторожностью.
Овощи, фрукты и ягоды стимулируют секрецию желчи. Они способствуют сокоотделению из других пищеварительных желез, а также устранению запоров. Можно порекомендовать морковь, кабачки, помидоры, цветную капусту, виноград, арбуз, клубнику, яблоки, чернослив и др. Выделение желчи становится более интенсивным при сочетании овощей с растительными маслами. Поэтому полезно заправлять салаты растительным маслом.
При холециститах, протекающих с поносами, овощи и ягоды целесообразно вводить в рацион в виде соков (лучше наполовину разбавленных водой) или в протертом виде. Предпочтение следует отдавать сокам, содержащим дубильные вещества (дубильных веществ много в чернике, айве, гранатах и др.). Овощи, богатые эфирными маслами (редис, редька, репа, лук, чеснок) и щавелевой кислотой (щавель, шпинат), плохо переносятся больными, так как эти овощи оказывают раздражающее действие на слизистую оболочку пищеварительного тракта.
3. Лечебные свойства меда и продуктов пчеловодства
Природа подарила людям множество ценнейших продуктов, обладающих лечебными свойствами. Пытливый ум человека продолжает открывать тайны природы и использовать их на благо своего здоровья. Одно из чудес природы – пчелиный мед – человечество познало еще на заре своего рождения, и с тех пор мед продолжает оставаться излюбленным лакомством, а нередко и лечебным средством.
Медоносные пчелы – замечательные природные фармацевты. Кроме меда, они вырабатывают целый ряд разнообразных по своей биологической активности веществ: воск, пчелиный клей (прополис), пчелиный хлеб (пергу), пчелиный яд, маточное молочко. В последнее время к ульевым продуктам относят и пыльцу. Все эти вещества широко используются при лечении самых разнообразных заболеваний. Среди всех продуктов пчеловодства меду принадлежит особое место. Мед – это и ценнейший природный пищевой продукт, и одновременно лекарственное вещество с широким спектром действия.
Следует подчеркнуть, что все продукты пчеловодства – очень активные вещества и при неправильном дозировании или повышенной чувствительности к ним могут оказаться весьма токсичными для человека. Поэтому применять продукты пчеловодства с лечебной целью можно лишь по предписанию и под непосредственным контролем врача.
Пчелиный мед – продукт, вырабатываемый медоносными пчелами главным образом из нектара цветущих растений, но отличающийся от нектара физическими и химическими свойствами. Выше ценятся светлые сорта меда – акациевый, липовый, исключение составляет гречишный мед, который тоже высоко ценится, так как он более богат минеральными веществами.
Химический состав пчелиного меда
Зрелый мед имеет вид густой, прозрачной, слегка окрашенной, сладкой и ароматной жидкости, с удельным весом 1,41-1,44.
Химический состав у разных сортов меда различен и зависит от вида растения, с которого собран нектар от почвенных и климатических условий.
В меде содержится около 100 различных веществ. Главной составной частью всех сортов меда являются углеводы: глюкоза (виноградный сахар) и фруктоза (фруктовый сахар). Количество этих веществ зависит от сорта меда. Так, например, в акациевом меде глюкозы содержится 35,98 %, фруктозы 40,35 %, в гречишном – глюкозы 36,75 %, фруктозы – 40,29 %. Липовый мед содержит 36,05 % глюкозы и 39,27 % фруктозы. Хлопковый мед включает в себя 36,1 % глюкозы и 39,40 % фруктозы.
Кроме фруктозы и глюкозы, в меде содержится и около 3 % более сложного сахара – сахарозы. В нектаре растений сахарозы гораздо больше (до 20 %). В процессе превращения нектара в мед под влиянием ферментов происходит расщепление сложного углевода сахарозы на более простые углеводы – глюкозу и фруктозу.
Углеводы относятся к наиболее легко усваиваемым питательным веществам. Но и среди них по степени всасывания на первом месте стоят простые углеводы (моносахариды), к которым относятся глюкоза и фруктоза. Сложные углеводы – дисахариды (свекловичный сахар, сахароза) и полисахариды (крахмал, клетчатка и другие), прежде чем всосаться в кровь, должны под влиянием пищеварительных ферментов разложиться до простых сахаров (глюкозы), но на это тратятся время и энергия. Пчела, превращая сложные углеводы нектара в простые, облегчает усвоение углеводов организмом человека, что особенно ценно для лиц с пониженной ферментативной активностью желудочно-кишечного тракта. Употребление меда больными не только гарантирует всасывание углеводов, но и снижает вероятность развития бродильных процессов в кишечнике.
Углеводы для организма человека являются основным энергетическим материалом. При окислении 1 г углеводов освобождается 17,6 кДж энергии. При этом для окисления углеводов требуется меньше кислорода, чем, например, для окисления жиров. Следовательно, на усвоение организмом углеводов требуется меньше энергии, чем на усвоение белков и жиров. За счет окисления углеводов человек получает 50 % всей необходимой энергии.
Глюкоза является не только основным источником энергии, в процессе ее обмена в клетках образуются особые сахара – пентозы, необходимые для синтеза весьма важных для нормальной жизнедеятельности веществ – нуклеотидов.
Фруктоза (свое название получила потому, что ее много содержится в ягодах и фруктах) слаще сахарозы в 1,7 раза, усваивается клетками быстрее глюкозы, при этом не требуются энергия АТФ (аденозинтрифосфорная кислота) и инсулин (гормон поджелудочной железы). Поэтому употребление фруктозы даже в больших дозах не нарушает функции поджелудочной железы, и диабет не развивается.
Кроме углеводов, в состав меда входят некоторые ферменты: инвертаза, диастаза, каталаза, кислая фосфатаза и др. Ферментами называются особые органические вещества, весьма малые количества которых значительно ускоряют реакции обмена веществ, протекающие в организме.
В меде, кроме углеводов, содержатся белковые вещества (от 0,3 до 3,3 %), вода (15–20 %) и минеральные вещества (0,05-0,5 %).
Из минеральных веществ в состав меда входят соли кальция, натрия, магния, железа, серы, хлора, фосфора, а в некоторых сортах встречается и радий. Следует подчеркнуть, что количество многих минеральных веществ в меде почти такое же, как и в крови человека. Все они имеют большое значение для организма человека.
Мед содержит и микроэлементы, такие как марганец, кремний, алюминий, бор, хром, медь, литий, никель, свинец, олово, цинк, осмий, йод, кобальт, барий, молибден, титан и др. Микроэлементы находятся в такой форме, которая облегчает их усвоение.
Микроэлементам, т. е. элементам, содержащимся в организме человека в ничтожно малых количествах, принадлежит огромная роль в нормальной деятельности многих систем.
Мед включает ряд органических кислот (яблочную, винную, лимонную, молочную, щавелевую) и витамины: В1 (тиамин) – 0,02 мг%, В2 (рибофлавин) – 0,06 мг%, В3 (пантотеновая кислота) – 0,1 мг%, В6 (пиридоксин – 0,3 мг%, С (аскорбиновая кислота) – 3-14 мг%, В5 – РР (никотиновая кислота) – 0,02 мг%, Н (биотин) – 3 мг%, фолиевая кислота, следы витамина К и Е. Мед – это настоящая кладовая витаминов, где они прекрасно сохраняются. Витамины в меде улучшают его усвояемость как пищевого продукта.
Постоянной примесью меда является цветочная пыльца, за счет которой мед обогащается витаминами и белковыми веществами. В килограмме меда обычно содержится около 6 тыс. зерен пыльцы. Наличие пыльцы в меде свидетельствует о его натуральности.
Таким образом, мед как пищевой продукт – источник ценнейших, легкоусвояемых углеводов, являющихся основным энергетическим сырьем: 100 г меда дают организму 335 ккал энергии.
Мед как диетическое и лечебное средство
Спектр лечебных свойств меда очень широк. И это не случайно. В состав меда входят самые различные биологически активные вещества, весьма ценные для нормального функционирования организма человека. При этом особенно ценно, что все компоненты меда находятся в нем в сбалансированном соотношении, т. е. в таких количествах, которые необходимы для здоровья человека.
Лечебные свойства меда объясняются в основном большим содержанием в нем быстровсасывающихся углеводов – глюкозы и фруктозы. Глюкоза не только высокопитательна, но и повышает защитную обезвреживающую функцию печени, тонус сердечно-сосудистой системы и сопротивляемость организма инфекциям. Фруктоза – источник не только энергии, но и весьма важных для организма веществ.
Лечебные свойства меда связаны также с содержанием в нем ферментов, витаминов, разнообразных микроэлементов, минеральных и противобактериальных веществ.
Легче усваиваемый организмом, чем обычный сахар, мед является очень ценным диетическим продуктом и поэтому широко рекомендуется больным, требующим усиленного питания. Имеется много различных рецептов изготовления диетических блюд, содержащих мед. Наибольшую ценность из них представляют те, которые не требуют нагревания выше 60 °C. Например, добавление меда к различным кашам значительно повышает их калорийность и вкусовые качества.
Приведем простые по приготовлению рецепты некоторых блюд, содержащих мед, которые не только приятны на вкус, но и весьма полезны для здоровья.
Рецепт 1
Паста с рисом и листьями черной смородины
Ингридиенты: 50 г сливочного масла, 2 ст. л. риса, 0,5 стакана молока, 2 ст. л. рубленых листьев черной смородины, 1 ч. л. меда, соль по вкусу.
Способ приготовления. Предварительно замоченный рис пропустить через мясорубку, залить холодным молоком, добавить соль, поставить на огонь, помешивая, довести до кипения, дать полностью остыть. Молодые листья черной смородины промыть, просушить и мелко порубить. В пюре из риса добавить измельченные листья смородины, масло и мед, все перемешать и взбить.Рецепт 2
Паста с листьями малины и медом
Ингридиенты: 5 ст. л. творога, 50 г плавленного сыра, 2 ст. л. рубленых листьев малины, 1 ч. л. меда.
Способ приготовления. Творог протереть через сито, смешать с натертым сыром, добавить нарубленные листья малины, мед, все перемешать и взбить.Рецепт 3
Суп из моркови с медом
Ингридиенты: 6 шт. моркови среднего размера, 2 ст. л. изюма, 1,5 л молока, 2 ст. л. меда, соль по вкусу.
Способ приготовления. Морковь натереть на крупной терке, смешать с изюмом, предварительно промытым и выдержанным в кипятке в течение нескольких минут, добавить мед и соль. Все залить охлажденным кипяченым или пастеризованным молоком.Рецепт 4
Запеканка творожная с морковью
Ингридиенты: 300 г творога, 2 моркови, 2 яйца, 2 ст. л. меда, 2 ст. л. изюма, 1 ст. л. сливочного масла, ванилин, 0,5 стакана воды, соль по вкусу.
Способ приготовления. В протертый через сито творог добавить соль, ванилин, яйца, масло, все перемешать. Добавить натертую на крупной терке морковь, перемешать. Полученную массу выложить в смазанную маслом форму, выпекать в духовке в течение 10–12 мин. К запеканке подготовить медовый соус: промытый изюм залить холодной водой, довести до кипения, охладить и соединить с медом.Рецепт 5
Соус из творога, молока и моркови с медом
Ингридиенты: 2 ст. л. творога, 1 морковь, 1 стакан молока, 1 ст. л. меда, ванилин.
Способ приготовления. Смешать натертую морковь, протертый творог, мед и ванилин, взбить и, продолжая взбивать, добавить кипяченое холодное молоко. Этот сосус можно использовать самостоятельно, а также как дополнение к другим блюдам, например к крупяным запеканкам.Рецепт 6
Желе молочное
Ингридиенты: 2 стакана молока, 2 ст. л. меда, 2 ч. л. желатина, ванилин.
Способ приготовления. Набухший желатин и ванилин добавить в кипящее молоко, нагреть до полного растворения желатина. Смесь охладить до 40 °C, добавить мед, все перемешать, разлить в формочки, поставить в холодильник.Рецепт 7
Яблоки со сметаной и медом
Ингридиенты: 1 кг яблок, 0,5 стакана сметаны, 4 ст. л. меда, 0,5 ч. л. корицы. Способы приготовления. Яблоки очистить от кожицы, натереть на крупной терке, добавить мед и корицу, все перемешать и разложить в порционную посуду. Сметану взбить и нанести ее сверху на яблоки.Рецепт 8
Ягоды с творогом
Ингридиенты: 200 г ягод, 200 г творога, 2 ст. л. молока, 2 ст. л. меда. Способ приготовления. Творог растереть с молоком, добавить пюре из ягод (ягоды растереть) и мед, все перемешать.Рецепт 9
Яблоки и груши с медом и орехами
Ингредиенты: 400 г яблок, 400 г груш, 4 ст. л. рубленых грецких орехов, 3 ст. л. меда, сок 1 лимона.
Способ приготовления. Яблоки и груши натереть на терке, добавить сок лимона и мед, все перемешать и разложить в порционную посуду. Сверху посыпать рублеными орехами.Мед нередко входит в состав коктейлей и различных напитков. Вот несколько простых рецептов питательных коктейлей, которые легко можно приготовить дома.
Рецепт 10
Напиток с изюмом, медом и лимоном
Способ приготовления. Промытый изюм (800 г) залить 3 л воды, добавить лимонную цедру (по вкусу), все проварить 20–25 мин, затем отвар процедить, а в готовый напиток добавить сок 1 лимона и ложку меда. Подавать к столу в охлажденном виде. Изюм можно использовать для приготовления других блюд.Рецепт 11
Напиток с мятой перечной
Способ приготовления. Свежую (несколько веточек) или сухую (2 ст. л.) перечную мяту заварить крутым кипятком (500 г) и оставить настояться 15–20 мин. Настой процедить и добавить к нему 2–3 ст. л. меда и сок одного лимона. Общий объем напитка довести до 3 л кипяченой охлажденной водой. Подавать к столу в охлажденном виде. Напиток не только приятен, но и исключительно богат витаминами, а благодаря содержанию мяты может быть использован для снятия тошноты, а также при ряде спастических состояний желудочно-кишечного тракта.Рецепт 12
Салат на десерт
Способ приготовления. Нарезать мелкими дольками 100 г кураги, 100 г очищенных яблок, 100 г чернослива. Добавить 50 г изюма (без косточек) и 0,5 стакана очищенных измельченных грецких орехов. Залить смесью меда (1 ст. л.) с водой (1 ст. л.). Курагу, изюм и чернослив предварительно промыть и обдать кипятком.
Рецепт этого салата можно несколько изменить. Вместо орехов добавить нарезанные на мелкие кусочки дольки 1–2 апельсинов и половину лимона. Добавить 1 ст. л. жидкого меда. Поставить в холодильник. Чтобы закристаллизовавшийся мед сделать жидким, посуду с медом нужно поставить в горячую воду (не кипятить).
Противопоказания к применению медаМед почти не имеет противопоказаний. Однако встречаются лица, которые не могут употреблять мед из-за особой повышенной чувствительности к нему (идиосинкразии). От меда у них появляются крапивница, зуд, насморк, головные боли, желудочно-кишечные расстройства. Таким лицам мед противопоказан. Раздражающий эффект меда на желудочно-кишечный тракт можно уменьшить, если употреблять его с отваром из овсяных хлопьев. Особенно полезно такое сочетание при ряде заболеваний печени.
Перга и пыльца и их применение в медицинеВ последнее время внимание врачей привлекает еще один продукт, вырабатываемый медоносной пчелой, перга, которую пчелы готовят из пыльцы. Главное отличие перги от пыльцы состоит в том, что составные части перги легче усваиваются живыми организмами. Перга по химическому составу более разнообразна, так как пчелы приносят пыльцу с самых различных цветов. Перга всегда в той или иной степени полифлерна.
Богатство питательных веществ, витаминов и микроэлементов в перге и пыльце побудило исследователей испытать пергу и пыльцу как лечебные средства.
Внедрению пыльцы и перги в медицинскую практику способствовал и анализ результатов обследования долгожителей в нашей стране.
Положительный эффект получен от приема пыльцы и перги больными, выздоравливающими после тяжелых инфекционных заболеваний. У таких больных быстрее восстанавливались аппетит, вес, нормализовалась кровь.
При приеме внутрь перги в смеси с медом (в отношении 1: 1) улучшаются работа кишечника и общее состояние организма.
В условиях эксперимента обнаружено, что спиртовый экстракт перги обладает ярко выраженным бактерицидным действием в отношении самых разнообразных микроорганизмов.
Пыльца и перга эффективны при ряде заболеваний желудочно-кишечного тракта (например, при колитах, при гепатитах).
Но самое главное в действии пыльцы и перги – общетонизирующий эффект. При приеме пыльцы и перги повышается мышечная сила, стимулируется умственная деятельность, улучшается аппетит, повышается настроение, истощенные больные быстрее прибавляют в весе. А поэтому пыльца и перга могут применяться не только как лечебные средства, но и как диетические продукты, богатые белковыми веществами, углеводами, витаминами и микроэлементами.
Отмечено тонизирующее действие пыльцы при некоторых видах половой слабости мужчин.
Доза пыльцы для взрослых – 10–20 г (0,5–1 ст. л.) в день, для детей до 12 лет – 12 г (1 ч. л.) в день. Пыльцу лучше принимать в первой половине ня, перед едой или во время еды, не рекомендуется принимать пыльцу на ночь. Суточную дозу лучше разделить на 2 приема. Таблетки рекомендуется рассасывать под языком.
Перга назначается в тех же случаях, что и пыльца, но по быстроте и силе действия (следствие лучшей усвояемости, чем у пыльцы) перга превосходит пыльцу. Доза перги для взрослого человека – 10–15 г в день после еды. Ее лучше назначать с медом.
Очищенную пергу можно получить следующим образом: срезать ячейки с пергой до основания сот. Пергу вместе с восковыми стенками ячеек залить водой в стеклянной банке и размешать. Воск всплывает, а перга остается на дне. Затем вода сливается, перга подсушивается и заливается медом. В таком виде она сохраняется очень долго. Хранить пергу лучше в стеклянных банках в холодильнике.
Маточное молочко и его действие на организм Рабочие пчелы вырабатывают глоточными железами особое высокопитательное вещество, которое получило название маточного молочка.ХИМИЧЕСКИЙ СОСТАВ МАТОЧНОГО МОЛОЧКА
Свежее маточное молочко представляет собой кремовато-белую жидкость сметанообразной консистенции, кисловато-жгучего вкуса, при смешивании с водой опалесцирует.
Химический состав маточного молочка очень сложен. В нем содержится 65 % воды, 14–18 % белковых веществ, 9-19 % углеводов (сахаров), 1,7–5,7 % жиров, факторы роста, половые гормоны, минеральные соли, микроэлементы, многие витамины (В1, В2, В3, В6 В12, С, Н, РР, фолиевая кислота). Из микроэлементов маточного молочка наибольший интерес представляю железо, марганец, цинк и кобальт, так как эти вещества необходимы для нормального кроветворения.
В маточном молочке обнаружен ряд биологически активных веществ, например ацетилхолин и фермент, его разрушающий, – холинэстераза.
По своей питательности маточное молочко пчел значительно превосходит коровье молоко. Маточное молочко пчел в 5 раз больше, чем коровье молоко, содержит белков, в 4–6 раз больше углеводов, в 2–3 раза больше жиров, а также повышенное количество витаминов.
Установлено, что маточное молочко содержит все незаменимые аминокислоты (аргинин, гистидин, валин, метионин, триптофан и др.).
Маточное молочко обладает бактериостатическим и бактерицидным действием, т. е. способно приостанавливать размножение и рост многих бактерий и даже убивать их. Силу противомикробного действия маточного молочка можно показать на таком примере: при десятикратном разведении маточное молочко сильнее действует на микробы, чем карболовая кислота. Антимикробное действие маточного молочка распространяется на стафилококки, стрептококки, туберкулезную палочку и др. Действие маточного молочка на микробы зависит от его концентрации: в разведении 1: 1000 маточное молочко задерживает рост многих бактерий, а в разведении 1: 10 000, наоборот, ускоряет рост микроорганизмов.
Благодаря антимикробным свойствам маточное молочко выдерживает длительное хранение, не подвергаясь гнилостным и бродильным процессам.
В настоящее время появились сведения, что маточное молочко вызывает улучшение в состоянии больных, имеющих злокачественные опухоли. Предполагают, что противораковое действие маточного молочка связано с его радиоактивными свойствами.
Лечебный эффект маточного молочка основан на его неспецифическом действии. Благодаря богатому содержанию в маточном молочке самых разнообразных веществ оно оказывает на организм общее тонизирующее действие, повышает обмен веществ, улучшает кроветворение, пищеварение, деятельность сердца, желез внутренней секреции, повышает физическую и умственную работоспособность, снижает усталость.
Наша фармацевтическая промышленность выпускает следующие лекарственные формы маточного молочка:
1) таблетки апилака (содержат 10 мг апилака, применяются сублингвально);
2) свечи апилака (содержат 0,005 или 0, 01 г апилака лиофилизированного);
3) 3 % мазь апилака (в тубах по 50 г).
Назначая препараты маточного молочка, следует учитывать, что его нельзя применять при заболеваниях надпочечников и острых инфекционных заболеваниях.
Среди больных встречаются лица с повышенной чувствительностью к маточному молочку.
Все сказанное еще раз указывает на то, что назначение маточного молочка требует предварительного тщательного осмотра больного врачом.
Маточное молочко, несмотря на широкий спектр показаний, не является лекарством против всех болезней. Чаще всего маточное молочко используется в комплексе с другими лекарствами как неспецифический стимулятор обменных процессов в организме. Назначение маточного молочка обязательно должно производиться с учетом индивидуальных особенностей организма.
ПрополисПрополис (пчелиный клей, смола) представляет собой смолистое клейкое вещество темно-зеленого или желто-коричневого цвета, горьковатого вкуса, легко скатывающееся в комочки и обладающее приятным специфическим запахом, напоминающим запах березы, тополевых почек, меда, воска и ванили. При сжигании прополиса появляется запах ладана.
Химический состав прополиса сложный, окончательно не изучен и зависит от источника его получения.
Однако независимо от происхождения прополиса во всех его видах обнаружен ряд постоянных химических компонентов. В нем содержится около 55 % смол и бальзамов, около 10 % эфирных масел, около 30 % воска и 5 % пыльцы.
Заготовляется прополис летом. Его соскабливают с рамок и холстинок, скатывают в комочки по 100–500 г и хранят в темном прохладном месте в хорошо закрывающейся посуде. Комочки прополиса рекомендуется предварительно заворачивать в вощеную бумагу. С каждого улья на сезон можно собирать 100–150 г прополиса. При правильном хранении прополис не теряет лечебных свойств в течение 1–5 лет. Наибольшими лечебными свойствами обладает свежесобранный прополис.
Лечебные свойства прополиса были известны с давних времен.
Установлено, что прополис обладает разносторонним действием: бактериостатическим (замедляет рост ряда бактерий) и бактерицидными (убивает некоторые бактерии), фунгицидным (действует губительно на некоторые грибки), анестезирующим, противовоспалительным, противозудным, способствует эпителизации ран, положительно влияет на специфические и неспецифические защитные силы организма и др.
Все продукты пчеловодства (мед, яд, маточное молочко, прополис, воск) обладают антимикробным эффектом, но у прополиса оно выражено в наибольшей степени.
• Аэрозоль «Пропосол» (в тубах по 30 и 50 г), содержащий кроме прополиса глицерин, этиловый спирт и фреон. Применяется как противовоспалительное, дезинфицирующее и болеутоляющее средство в стоматологии при гингивитах, стоматитах и других воспалительных заболеваниях полости рта.
• Мазь «Пропоцеум» применяется при лечении хронической экземы, нейродермитов, зудящих дерматозов, трофических, длительно не заживающих язв.
В лечебной практике используется и ряд других препаратов прополиса:
• Прополисные вытяжки с медом (1–5%-ные). Рекомендуются для приема внутрь как общее укрепляющее средство.
По мнению ряда авторов, прополис входит в состав продукта дикой медоносной пчелы, получивший название мумие.
Пчелиный воскПчелы вырабатывают воск, который также обладает целебными свойствами и применяется в фармацевтической промышленности.
Воск входит в состав пластырей, мазей, кремов. Например, всем известный липкий пластырь содержит его тоже. Пчелиный воск хорошо всасывается кожей и придает ей гладкий и нежный вид. Именно поэтому в косметике он включается во многие питательные, отбеливающие и очищающие кремы.
Кроме того, воск совершенно безвреден. Он входит в состав губных помад, придавая им эластичность и плотность, обеспечивая их прилипаемость.
Рекомендуется длительно жевать соты – сотовый мед. При этом в организм попадают не только мед, но и многие ценные компоненты воска (в частности, витамин А), а также пыльцы, перги и прополиса, которые всегда в том или ином количестве содержатся в сотах. Именно поэтому лечебный эффект сотового меда весьма высок. Лечебным эффектом обладает не только сотовый мед, но и соты, освобожденные от меда. Можно жевать и забрус – восковые крышечки медовых сот, которые срезают перед откачкой меда.Итак, подводя итог вышесказанному, следует отметить, что пчелиный мед, яд, маточное молочко, воск, прополис, перга, пыльца – прекрасные природные медикаменты. Все они являются сложными по составу веществами. При умелом применении все они могут оказаться весьма полезными в лечении тех или иных заболеваний, в том числе заболеваний печени и желчевыводящих путей.
4. О пользе соков при заболеваниях желчевыделительной системы
При различных заболеваниях желчевыводящих путей целесообразно вводить в рацион больных фруктовые, овощные или смешанные плодоовощные соки. Свежеприготовленные соки очень полезны, так как содержат витамины, минеральные вещества, ферменты, ароматические, пектиновые вещества, органические кислоты и т. д.
Кроме того, соки обладают желчегонным эффектом, и при необходимости их используют с лечебной целью.
В соки можно добавлять мед, глюкозу, лимонную или апельсиновую цедру, тмин, ванилин и другие вещества, улучшающие вкус.
Свежеприготовленные соки хранят недолго, в плотно закрытых стеклянных или эмалированных сосудах, в холодильнике, но лучше выпивать свежеприготовленный сок сразу.
Как приготовить сок?
Для приготовления фруктовых и овощных соков нужно воспользоваться соковыжималкой, предварительно тщательно вымыв фрукты и овощи и очистив с них кожуру. Это очень быстро и удобно.
Но если нет соковыжималки – не беда. Тогда, тщательно вымыв фрукты и овощи и срезав с них кожицу, нужно натереть их на мелкой пластмассовой терке, а затем отжать получившуюся кашицу через марлю, сложенную в 2–3 слоя.
А вот соки из зелени и трав получают таким способом. Свежие и вымытые растения измельчают, пропуская их через мясорубку, затем из полученной кашицы отжимают сок через 2–3 слоя марли.
Пить соки следует медленно, небольшими глотками, лучше через соломинку. При некоторой задержке сока во рту он смешивается со слюной, происходит выделение ферментов и пищеварительных соков уже в ротовой полости, что способствует наиболее полному усвоению ценного продукта.
Овощные соки
При заболеваниях желчевыводящих путей особое внимание нужно обратить на морковный, капустный, свекольный, брюквенный, огуречный сок и сок из редьки.
Они стимулируют выделение желчи, поэтому эти ценные пищевые продукты обоснованно относят к эффективным средствам профилактики и лечения холецистита и гастрита с пониженной кислотностью желудочного содержимого. Но не все овощные соки одинаково полезны при различных заболеваниях. Например, при желчно-каменной болезни соки, приготовленные из редьки, редиса, а также томатов, противопоказаны. Неразбавленные соки снижают активность поджелудочной железы, а разведенные, наоборот, повышают.
Овощные соки, особенно с мякотью, богаты пищевыми волокнами. Однако в этих соках меньше грубых волокон, целлюлозы, гемицеллюлозы, лигнина, чем в самих овощах. Избыток перечисленных веществ в рационе может препятствовать усвоению белков, кальция, цинка, витаминов группы В и аскорбиновой кислоты. В то же время более нежных пищевых волокон – пектиновых веществ – в овощных соках с мякотью остается довольно много. Пектиновые вещества практически не оказывают отрицательного влияния на обмен белков, витаминов, минеральных веществ, хотя и снижают усвояемость жиров, что при заболеваниях желчевыводящих путей можно только приветствовать.
Картофельный сок в отличие от многих других овощных соков снижает выделение желудочного сока. В связи с этим его рекомендуется использовать тогда, когда желчно-каменной болезни сопутствуют гастрит и/или язвенная болезнь с повышенной кислотностью.
Плодовые сокиПлодовые соки в диетическом отношении имеют много общего с овощными. Так, соки, приготовленные из черешни, малины, черноплодной рябины, слив, абрикосов, умеренно подавляют желудочную секрецию. Клюквенный, яблочный, гранатовый, земляничный, апельсиновый, мандариновый, грейпфрутовый, вишневый, персиковый соки, а также соки из черной, красной смородины, голубики и черники повышают кислотообразующую функцию желудка. Употребление практически всех плодовых соков, так же как и овощных, уменьшает выраженность отеков. Разумеется, все плодовые соки богаты водорастворимыми витаминами, почти все – провитамином А. В них много макро– и микроэлементов, негрубых пищевых волокон, красящих веществ, органических кислот.
Максимальное содержание основных пищевых веществ в плодовых сокахВода – лимонный (91,3 г%), грейпфрутовый (90,4 г%).
Белки – мандариновый (0,8 г%).
Углеводы – черешневый (17,5 г%), виноградный (18,2 г%).
Органические кислоты – черносмородиновый (2,7 г%), лимонный (4,7 г%).
Калий – виноградный (112 мг%), вишневый (250 мг%).
Кальций – виноградный (19 мг%), малиновый (22 мг%), черносмородиновый (40 мг%).
Магний – вишневый (18–20 мг%), лимонный (18–20 мг%), виноградный (18–20 мг%), черносмородиновый (18–20 мг%).
Железо – малиновый (0,8 мг%).
Провитамин А – персиковый (0,3 мг%).
Витамин С – черносмородиновый (85,5 мг%), грейпфрутовый (40 мг%).
Витамин РР – персиковый (0,6 мг%).
Рекомендации по применениюУлучшить вкус овощных соков и повысить их диетическую ценность можно, составляя различные смеси. Но нужно всегда помнить о том, что не все соки сочетаются. Наиболее полезны следующие смеси: смесь морковного, свекольного и редечного соков; смесь картофельного, малинового и черничного соков; смесь картофельного и абрикосового соков; смесь картофельного и черешневого соков.
Для диетического питания рекомендуется использовать следующие смеси плодовых соков: вишневого и апельсинового, вишневого и абрикосового, персикового и вишневого, апельсинового и черносмородинового, апельсинового и ежевичного, яблочного и черносмородинового.
Объем смешанных соков, который можно употреблять за день, равен – 300–500 мл.
Рассмотрим некоторые рецептыРецепт 1
морковный сок – 10 частей,
• шпинатный сок – 6 частей.
Морковный сок благотворно воздействует на весь организм в целом. Этот сок является лучшим природным источником витамина А, в нем много витаминов С, О, Е, К, группы В и минеральных веществ – натрия, калия, кальция, магния, железа, фосфора, серы, кремния, хлора. Морковный сок улучшает аппетит, пищеварение, предотвращает развитие заболеваний зубов, полости рта, болезней кожи, глаз. Он повышает сопротивляемость инфекциям, предохраняет нервную систему от перенапряжения и срывов, благотворно влияет на деятельность эндокринных желез. Исследования показали, что употребление морковного сока играет значимую роль в профилактике раковых опухолей. Использование смеси морковного и шпинатного соков позволяет не только очистить организм от шлаков, но и нормализовать работу органов желчевыводящей системы и кишечника. Кроме того, данная смесь содержит в достаточных количествах вещества, необходимые организму в период после очищения.Рецепт 2
морковный сок – 9 частей,
• сок сельдерея – 5 частей,
• сок петрушки – 2 части.
Многие натуропаты считают, что тепловая обработка превращает вещества, которые могли бы быть полезны организму, в «мертвые», способные лишь откладываться в органах и тканях в виде солей. Так, по их мнению, происходит с кальцием. Попадая в организм в составе продуктов, прошедших термическую обработку, кальций накапливается, образуя камни. Однако он может быть выведен при помощи «биологически активного» натрия. Лучше всего использовать в этом случае натрий, содержащийся в свежеприготовленном и легко усваивающемся соке, в частности в соке сельдерея. Сырой сельдерей содержит в 4 раза больше натрия, чем кальция. Сок сельдерея способствует выведению из организма не только излишков кальция, но и углекислого газа, что особенно важно для людей, страдающих заболеваниями дыхательных органов, и для курильщиков. Использование смеси сока сельдерея и других соков дает отличные результаты при лечении авитаминозов, нервных расстройств, болезней крови, суставов, а также разного рода невритов и заболеваний, в основе которых лежит нарушение обменных процессов. Выводя избыток кальция, сок сельдерея способствует нормализации состава желчи.Рецепт 3
морковный сок – 10 частей,
• свекольный сок и огуречный сок – по 3 части.
Образование камней и песка в желчном пузыре является естественным следствием неспособности организма вывести копившиеся годами шлаки.
Выпивая сок, выжатый из одного лимона, разбавленный половиной стакана горячей воды, 1 раз в день и полстакана смеси огуречного, морковного и свекольного соков 3 раза в день, вы сможете избавиться от камней, которые недавно начали формироваться, в течение нескольких дней или недель (срок зависит от размера и количества камней). Если же вы считаете, что камней у вас нет, не повредит раз в полгода проводить профилактику камнеобразования, используя приведенный выше рецепт. Смесь трех соков не только способствует очищению печени и желчного пузыря, но и положительно влияет на работу предстательной и других желез.Рецепт 4
• морковный сок – 11 частей,
• свекольный сок – 3 части,
• сок, полученный из кокосового ореха, – 2 части. Смесь свекольного сока с соком, полученным из кокосового ореха-, содержит большое количество калия, натрия, кальция, магния, несколько меньшее количество железа, фосфора, кремния и хлора, причем в оптимальном соотношении. Благодаря этому данная смесь не только поставляет в организм строительный материал, но и является весьма эффективным средством очистки почек и желчного пузыря. О высокой ценности морковного сока уже говорилось выше.Рецепт 5
• морковный сок – 9 частей,
• сок из одуванчика – 3 части,
• сок из латука – 4 части.
Сок, полученный из одуванчика, является прекрасным тонизирующим средством. Он нормализует работу пищеварительной системы. Этот сок содержит очень много калия, кальция, натрия, магния и железа.
Магний и кальций способствуют укреплению костей скелета, предупреждают развитие остеопороза, возникающего после 50 лет у большинства людей. Кроме того, входящие в состав сока микроэлементы необходимы для роста волос, зубов, кожи, устранения ломкости ногтей. Сок одуванчика получают из листьев и корней. Свежие листья и корни нужно промыть холодной водой, окатить кипятком. Затем следует воду слить, а листья и корни пропустить через мясорубку или соковыжималку. Оказывая тонизирующее влияние на желчевыводящие пути, сок одуванчика способствует выведению желчи в тонкую кишку.
В соке, приготовленном из салата латука, содержится много магния и железа. Всем известно, какую важную роль играет железо, являясь основой гемоглобина – белка, приносящего кислород органам и тканям. Магний благотворно воздействует на ткани мышечной, нервной и дыхательной систем.
Кроме того, в латуке много фосфора и серы, необходимых для нормального протекания строительных и обменных процессов. Вместе с содержащимся в салатном соке кремнием фосфор и сера поддерживают в нормальном состоянии мышцы и сухожилия. Смесь трех указанных в рецепте соков рекомендуется использовать для профилактики желчно-каменной болезни, очищения печени от шлаков и обогащения клеток необходимыми веществами.Часто при заболеваниях желчевыводящих путей имеется та или иная сопутствующая патология желудочно-кишечного тракта (гастриты с пониженной или повышенной кислотностью желудочного сока, дуодениты, панкреатиты, энтероколиты). И только врач, владеющий всей информацией о состоянии вашего здоровья, порекомендует или нет употреблять соки с лечебной целью, а также поможет правильно подобрать вам полезные ингредиенты для сокотерапии.
Глава 7. Фитотерапия
Фитотерапии в лечении желчно-каменной болезни принадлежит важная роль. Особенно полезны лекарственные растения, оказывающие противомикробное действие, стимулирующие выработку желчи (холесекретики), повышающие скорость ее движения в желчных протоках, способствующие опорожнению желчного пузыря (холецистокинетики). Также имеют значение растения, оказывающие противовоспалительное действие и регулирующие работу кишечника.
Давайте познакомимся с травами, которые чаще всего применяются в лечении заболеваний желчевыводящих путей как в качестве монотерапии, так и в различных сборах.
1. Барбарис обыкновенный
Фармакологические свойства
Настой и настойка из барбариса усиливают желчеотделение. Алкалоид из барбариса берберин при полной проходимости общего желчного протока вызывает разжижение желчи без изменения ее количества, а при нарушении проходимости общего желчного протока увеличивает количество желчи и приводит к ее разжижению. Механизм действия препаратов барбариса связан как с антиспастическим влиянием на желчный пузырь, так и с холеретическим эффектом. Расслабление желчного пузыря обусловливает присасывающее действие, дренаж желчных ходов и прекращение тягостных болевых ощущений.
Применение в медицине Препараты барбариса применяют в качестве желчегонных средств при гепатите, гепатохолецистите, желчно-каменной болезни и т. п. В клинике различают гипо– и гипертоническую формы дискинезии желчных путей и пузыря и в зависимости от этого применяют различные желчегонные препараты. При гипокинетической форме (замедленное опорожнение желчного пузыря при холецистографии) назначают холецисто-кинетические желчегонные – алоэ, настойку женьшеня, оливковое масло; при гиперкинетической форме (быстрый дуоденальный рефлекс, интенсивное, быстрое сокращение пузыря при холецистографии) применяют холосас, кукурузные рыльца, берберин, настойку барбариса. Настойка используется при дискинезиях желчного пузыря, обострениях хронических холециститов без повышения температуры, при желчно-каменной болезни, не осложенной желтухой.
Препараты
Настойка из листьев барбариса амурского
Готовят из расчета 1: 5 на 40 % спирте. Представляет собой прозрачную, вишневого цвета жидкость, слегка кисловатого вкуса, ароматичную. Настойка рекомендуется для применения при заболеваниях печени и желчных путей. Настойку назначают внутрь по 25–30 капель 3 раза в день в течение 2–3 недель. Выпускают в склянках по 50 мл хранят в защищенном от света прохладном месте.
Берберина бисульфат
Выпускают в таблетках по 0,005 г. Применяют в качестве желчегонного средства при холециститах с дискинезией желчных путей, при калькулезных холециститах в период между обострениями.
2. КукурузаДля медицинских целей используют кукурузные столбики с рыльцами.
Фармакологические свойства
Рыльца кукурузы обладают желчегонными свойствами. Действие связано со всей суммой веществ, содержащихся в них, в том числе с кукурузным маслом. Рыльца обладают также мочегонной активностью.
Кукурузное масло обладает благоприятным действием на обмен веществ, является ценным пищевым и лечебным средством. В эксперименте кукурузное масло повышает тонус желчного пузыря, усиливает сокращения его стенок, регулирует деятельность сфинктера Одди. Через 1–1/2 ч тонус желчного пузыря уменьшается, и пузырь вновь наполняется свежей желчью.
Кукурузное масло по характеру действия на моторику желчного пузыря сходно с яичным желтком. Общими для них являются кратковременность периода начального расширения пузыря (2–3 мин) с последующим длительным и энергичным его сокращением, отсутствие резких колебаний пузырного тонуса и ритмичность деятельности сфинктера Одди.
Ценность кукурузного масла определяется также содержанием в нем ненасыщенных жирных кислот (80 %) и фосфатидов – 1,5 г на 100 г масла. Ненасыщенные жирные кислоты – линолевая, линоленовая, арахидоновая – участвуют во многих метаболических процессах. Они относятся к числу веществ, регулирующих обмен холестерина.Применение в медицине
Применение кукурузных рылец в виде отваров и настоев известно в медицине давно. Большей частью препараты кукурузных рылец использовались как желчегонные и мочегонные средства. Их применяют при холециститах, холангитах и гепатитах. Особенно эффективны они в случаях задержки желчеотделения.
Препараты кукурузных рылец увеличивают секрецию желчи, уменьшают ее вязкость и относительную плотность, уменьшают содержание билирубина, увеличивают в крови содержание протромбина и вызывают ускорение свертывания крови.Препараты
Экстракт кукурузных рылец жидкий
Принимают по 30–40 капель 2–3 раза в день как желчегонное.
Настой рылец кукурузы
Кукурузные рыльца заваривают, как чай, из расчета 15 г на 200 мл кипятка, настаивают, процеживают и пьют по 1 ст. л. 4–5 раз в день. Для приготовления отвара 10 г сухих кукурузных рылец предварительно за 1 ч замачивают в 300 мл холодной воды, кипятят в закрытой посуде 30 мин, процеживают и пьют по 2–3 ст. л. 4–5 раз в день.
3. Роза дамасская (шиповник)Фармакологические свойства и применение в медицине
Разработан лечебный препарат розанол, действующим веществом которого является розовое масло, обладающее спазмолитическим, желчегонным и бактерицидным свойствами.
Розанол назначают при заболеваниях печени и желчевыводящих путей (желчно-каменной болезни, дискинезии желчевыводящих путей после удаления желчного пузыря), а также при мочекаменной болезни. Препарат принимают внутрь в желатиновых капсулах, содержащих по 34,4 мг розового масла, по 2–3 капсулы 3 раза в день в течение 2–4 недель.
Противопоказаниями к назначению розанола являются тяжелые поражения печени и других паренхиматозных органов, острые воспалительные процессы желчевыводящих путей.
Розанол выпускается в желатиновых капсулах по 34,4 мг розового масла в упаковке по 30 штук. Хранят в темном месте.
4. Лапчатка прямостоячаяФармакологические свойства и применение в медицине
Корневища растения оказывают вяжущее, бактерицидное, противовоспалительное и кровоостанавливающее действия. Местный противовоспалительный эффект связан с дубильными веществами, способными создавать биологическую пленку, защищающую ткани от химических, бактериальных и механических воздействий, сопровождающих воспаление. Вместе с тем понижается проницаемость капилляров, сужаются сосуды. Эти особенности действия хорошо проявляются на воспаленных, покрасневших слизистых оболочках при фарингитах, стоматитах, гингивитах, а также при гастритах и энтеритах. Применяют лапчатку и как желчегонное.Препараты
Из корневищ лапчатки готовят отвар . Столовую ложку заливают стаканом воды комнатной температуры, доводят до кипения, кипятят в течение 10–15 минут, охлаждают, процеживают, принимают по 1 ст. л. 3–4 раза вдень за 1–1,5 ч до еды.
5. Бессмертник песчаныйФармакологические свойства
Настой и отвар цветков бессмертника усиливают секрецию желчи, желудочного и панкреатического сока, повышают тонус желчного пузыря, изменяют химический состав желчи в сторону повышения холестерин-холатного коэффициента.
Бессмертник обладает антибактериальной активностью, которую связывают с наличием смоляных кислот.Применение в медицине Бессмертник используют главным образом при заболеваниях печени и желчных путей. Под влиянием препаратов бессмертника усиливается желчеотделение, изменяется состав желчи за счет увеличения содержания холатов, уменьшается содержание билирубина и холестерина в крови.
Препараты
Фламин .
Сумма флавонов бессмертника песчаного. Представляет собой аморфный порошок желтого цвета, горького вкуса. Применяют при хронических воспалительных заболеваниях печени, желчного пузыря и желчных путей – холециститах, холангитах, гепато-холециститах. Назначают внутрь по 0,05 г 3 раза в день за 30 мин до еды. Детям старше 7 лет назначают такую же дозу, как и взрослым. При необходимости дозу увеличивают до 0,1 г 2–3 раза в день. Лечение продолжается 10–40 дней. Выпускается в таблетках по 0,05 г.
Экстракт бессмертника сухой
Гранулированный порошок экстракта из цветков бессмертника. Назначают по 1 г 3 раза в день в течение 2–3 недель. Курс лечения при необходимости повторяют через 5 дней.
Сбор (чай) желчегонный
На 400 мл воды 10 г смеси: цветков бессмертника – 4 части, листьев трилистника – 3 части, листьев мяты – 2 части, плодов кориандра – 2 части. Применяют по тем же показаниям, что и другие препараты бессмертника. 1 ч. л. заливают 2 стаканами кипятка, настаивают 20 мин, процеживают, охлаждают и принимают в теплом виде по полстакана 3 раза в день за 30 мин до еды.Отвар бессмертника
Готовят из 10 г измельченных цветков бессмертника, которые заливают 200 мл воды комнатной температуры, закрывают крышкой и нагревают на кипящей водяной бане при частом помешивании в течение 30 мин, охлаждают 10 мин, процеживают, отжимают и добавляют воды до 200 мл. Принимают по 1 ст. л. 3–4 раза в день за 10–15 мин до еды.
В народной медицине применяют микстуру при хроническом анацидном гастрите:
бессмертник, кукурузные рыльца, тысячелистник, мята перечная, крапива, подорожник – по 1 части, зверобой и ромашка – по 2 части. Из этой смеси берут 1 ст. л., заваривают как чай, пьют по полстакана 3 раза в день за полчаса до еды в теплом виде.
6. Чистотел большойПрименение в медицине
В настоящее время в медицине многих стран чистотел применяют в основном при заболеваниях печени и желчного пузыря. Настой чистотела назначают также как слабительное и мочегонное средство.
Из алкалоидов чистотела применяют хелидонин как болеутоляющее и спазмолитическое средство.
7. Зверобой продырявленныйФармакологические свойства
Препараты зверобоя обладают вяжущими, противовоспалительными и антисептическими свойствами. Имеются данные, что они оказывают также стимулирующее действие на регенеративные процессы, обладают Р-витаминной активностью, уменьшают проницаемость капилляров.Применение в медицине Препараты зверобоя применяют внутрь как вяжущее, дезинфицирующее и противовоспалительное средство при заболеваниях желудочно-кишечного тракта, острых и хронических колитах не бактериального происхождения. Наличие витаминов А и С дополняет лечебный эффект.
Препараты
Настой зверобоя. Готовят следующим образом: 3 ст. л. измельченной травы зверобоя заливают 250 мл кипятка, настаивают 2 ч и принимают по 1/3 стакана 3 раза в день.
Настойка зверобоя. Извлечение 70 %-ным спиртом из крупноизмельченной травы зверобоя в соотношении сырья к извлекателю 1: 10. Применяют для полоскания полости рта по 30–40 капель на полстакана воды. Внутрь назначают при колитах, желчно-каменной болезни, циститах.
8. Мята перечнаяФармакологические свойства
Раздражая рецепторы слизистой оболочки желудка и кишечника, ментол вызывает усиление перистальтики. Вместе с тем он оказывает антисептическое действие. Раздражающее и антисептическое действие эфирного масла приводит к ограничению процессов гниения и брожения и усилению секреции пищеварительных желез.Применение в медицине Мята перечная известна как старое лечебное средство, применявшееся сначала в виде настоев и настоек. Особенно широкое применение в медицинской практике находит ментол. Его принимают на кусочке сахара при болях в области сердца. Назначают также при расстройстве функций желудочно-кишечного тракта, спастических колитах и энтероколитах. Мятное масло применяют при заболеваниях печени и желчного пузыря, при этом увеличиваются количество желчи и концентрация желчных кислот.
Препараты
Настойка мяты перечной. Применяется внутрь как примесь к микстурам, жидкостям для зубов и тому подобное, как противорвотное, ветрогонное и болеутоляющее средство.
Настой листьев мяты перечной применяют внутрь при желудочно-кишечных заболеваниях по 1 ст. л. 3–4 раза в день.
Олемитин . Комплексный препарат. В 1 г содержится: масла мяты перечной – 0,017 г, масла терпентинного очищенного 0,0341 г, масла аирного корня – 0,025 г, масла оливкового – 0,9205 г, серы очищенной – 0,0034 г. Выпускают в капсулах по 0,5 г. Применяют при мочекаменной и желчекаменной болезнях.
Энатин. Комплексный препарат. В 1 г содержится: масла перечной мяты – 0,017 г, масла терпентинного очищенного – 0,0342 г, масла можжевелового – 0,051 г, серы очищенной – 0,03 г. Выпускают в Германии в капсулах по 1 г. Применяют так же, как олемитин, при мочекаменной и желчекаменной болезни.
9. Календула лекарственнаяФармакологические свойства
Настойка календулы обладает антисептическими и противовоспалительными свойствами. При приеме внутрь она оказывает желчегонное действие. В экспериментах на животных настойка оказывает также успокаивающее действие, а в более высоких дозах вызывает сон и понижает артериальное давление.Применение в медицине Настойку календулы применяют в основном как антисептическое средство при лечение мелких ран, порезов, ушибов, ожогов, фурункулеза и т. п. Иногда настойку календулы используют в качестве желчегонного средства, назначая по 10–20 капель на прием.
Препараты
Настойка календулы . Готовят из краевых цветков календулы или из цветочных корзинок на 70 % спирте. Соотношение растительного сырья к извлекателю 1: 10. Настойку назначают по 10–30 капель на прием 2–3 раза в день.
Настой календулы готовят из расчета 1: 10 из сухих цветочных корзинок календулы и применяют по 1 ст. л. на прием 2–3 раза в день.
10. Душица обыкновеннаяФармакологические свойства
Препараты душицы обыкновенной оказывают успокаивающее действие, усиливают секрецию пищеварительных и бронхиальных желез, усиливают перистальтику кишечника и повышают его тонус.Применение в медицине Препараты душицы используют при бессоннице, гипо– и анацидных гастритах, атонии кишечника. Применяют в качестве отхаркивающего препарата при бронхитах и бронхоэктазах и как средство, возбуждающее аппетит. Траву душицы используют для ароматических ванн.
Препараты
Настой душицы. Готовят следующим образом: 2 ч. л. травы, измельченной до 0,5 мм, заливают стаканом кипящей воды, закрывают, настаивают в течение 15–20 мин, процеживают и пьют в теплом виде за 15–20 мин до еды по полстакана 3–4 раза в день.
11. Ромашка аптечнаяФармакологические свойства
Эфирное масло ромашки обладает дезинфицирующими и противовоспалительными свойствами благодаря наличию в нем хамазулена. С наличием гликозидов связывают увеличение секреции желудочно-кишечного тракта, усиление желчеотделения и возбуждение аппетита. Гликозиды ромашки оказывают слабое атропиноподобное действие, расслабляют гладкую мускулатуру, устраняют спазмы органов брюшной полости.Применение в медицине
В настоящее время ромашка лекарственная применяется в виде настоя внутрь как спазмолитическое средство при заболеваниях органов пищеварения, при спастических хронических колитах, сопровождающихся брожением в кишечнике, гастритах, для стимуляции желчеотделения.
Ромашку часто применяют в комбинации с другими растениями и индивидуальными веществами. Рецепты сборов будут указаны ниже.
В отличие от настоев для наружного применения настои ромашки для внутреннего применения настаивают в течение 4 ч.
12. УкропФармакологические свойства и применение в медицине
Настой укропа оказывает спазмолитическое действие на кишечник, уменьшает его перистальтику, увеличивает диурез. Укропное семя применяется в виде настоя при метеоризме и как отхаркивающее.
Столовую ложку семени заливают стаканом кипящей воды, настаивают 10–15 мин, процеживают, принимают внутрь по столовой ложке 3–6 раз в день за 15 мин до еды.
При лечении укропом рекомендуется делать перерыв через 5–6 дней на 2–3 дня
13. Вахта трехлистнаяПрименение в медицине
Препараты из листьев вахты применяют как горечь для возбуждения аппетита и усиления секреции желез желудочно-кишечного тракта при гастритах с пониженной кислотностью, а также в качестве желчегонного средства.Препараты Настой вахты трехлистной . Способ приготовления: столовую ложку листьев заливают 200 мл кипящей воды, кипятят 5 мин, настаивают 1–2 ч, процеживают, принимают по 1 ст. л. 3 раза в день за 5-10 мин до еды.
Можно пользоваться не только аптечными препаратами из трав, но и составить лечебные сборы самим. Ниже приведены рецепты приготовления наиболее эффективных растительных лекарственных средств.
Сбор 1
цветки бессмертника – 4 части;
• листья вахты трехлистной – 3 части;
• листья мяты – 2 части;
• плоды кориандра – 1 часть.
Столовую ложку сбора залить стаканом кипятка, настаивать в тепле 30 мин. Принимать по 0,5 стакана за 30 мин до еды 3 раза в день.Сбор 2
корень одуванчика, трава тысячелистника – по 2 части;
• корневище аира, трава чистотела – по 1 части.
Столовую ложку сбора залить стаканом холодной воды, кипятить на водяной бане 15 мин, настаивать 30 мин. Принимать по 1/3 стакана 3–4 раза в день перед едой.Сбор 3
трава зверобоя,
• кукурузные рыльца,
• цветки бессмертника – все поровну.
Столовую ложку сбора залить стаканом кипятка, настаивать в тепле 1 ч. Принимать по 1/3 стакана за 20 мин до еды 3 раза в день.Сбор 4
плоды жостера,
• трава вахты трехлистной,
• цветки бессмертника,
• цветки ромашки,
• плоды укропа – все поровну.
Залить 3 ч. л. сбора двумя стаканами кипятка, настаивать в тепле 20 мин. Принимать по 1/4-1/2 стакана через 1 ч после еды утром и вечером.Сбор 5
• цветки бессмертника,
• трава вахты трехлистной,
• цветки ромашки – по 1 части.
• трава зверобоя – 2 части.
Столовую ложку сбора залить стаканом кипятка, настаивать в тепле 1 ч. Принимать по 1 стакану 2 раза в день за 30 мин до еды.Сбор 6
• цветки бессмертника – 10 частей;
• листья брусники, трава золототысячника – по 4 части;
• корневище ревеня, корень барбариса, трава полыни – по 3 части.
Залить 2 ст. л. сбора 0,5 л воды, кипятить на водяной бане 5 мин. Принимать по 2 ст. л. 4 раза в день перед едой.Сбор 7
• кора крушины – 3 части;
• трава зверобоя, цветки календулы – по 4 части;
• цветки ромашки – 1 часть.
Залить 3 ст. л. сбора 300 мл холодной воды, настаивать 10 ч, затем кипятить на водяной бане 5 мин и настаивать 20 мин. Выпить все количество в течение дня небольшими глотками.Сбор 8
• цветки бессмертника
цветки календулы
трава душицы – 1,5 части;
цветы василька – 1 часть.
Ст. ложку сбора залить стаканом кипятка, настаивать в тепле 30–40 мин. Принимать по 1/3 стакана 3–4 раза в день за 30 мин до еды.Сбор 9
• цветы бессмертника, трава зверобоя,
• листья мяты,
• трава пустырника – все поровну.
Столовую ложку сбора залить стаканом кипятка, настаивать в тепле 30–40 мин. Принимать по 1/2 стакана в теплом виде 2–3 раза в день за 30 мин до еды.Сбор 10
почечный чай (аптечный) – 1 часть;
• листья березы – 2 части;
• листья мяты, плоды шиповника – по 4 части.
Залить 2 ст. л. сбора 2 стаканами теплой кипяченой воды, настаивать 6 ч, кипятить 5 мин. Отжать. Принимать по 1/2 стакана 3–4 раза в день за 30 мин до еды.Сбор 11
• листья березы – 1 часть;
• цветки ромашки – 3 части;
• цветки бессмертника, трава зверобоя – по 2 части.
Залить столовую ложку сбора стаканом кипятка, настаивать 20 мин. Принимать по стакану в теплом виде 2 раза в день за 30 мин до еды.Сбор 12
трава чистотела – 1 часть;
• листья мяты – 3 части;
• листья березы – 2 части.
Столовую ложку сбора залить стаканом воды, кипятить на водяной бане 5 мин. Принимать по 1/4 стакана 3–4 раза в день через 1 ч после еды и при возникновении болей.Сбор 13
• трава зверобоя – 3 части;
• корень одуванчика, цветки бессмертника, цветки ромашки – по 2 части;
• листья вахты трехлистной, трава золототысячника – по 1 части.Залить 2 ст. л. сбора 0,5 л горячей воды, кипятить на водяной бане 10 мин, настаивать 40 мин. Принимать по стакану 2 раза в день за 30 мин до еды.
Сбор 14
• кукурузные рыльца – 1,5 части;
• корень одуванчика, трава зверобоя – по 2 части;
• трава чистотела, трава фиалки трехцветной, плоды аниса – по 1 части.
Залить 1 ст. л. сырья стаканом горячей воды, кипятить на водяной бане 10 мин, настаивать 20 мин. Принимать по 1/4-1/2 стакана за 30 мин до еды.Сбор 15
цветки бессмертника – 4 части;
• листья вахты трехлистной – 3 части;
• листья мяты, плоды кориандра – по 2 части.
Залить 1 ст л. сбора стаканом кипятка, настаивать в тепле 30 мин. Принимать по 1/2 стакана 3 раза в день за 30 мин до еды.Сбор 16
трава вахты трехлистной – 1 часть;
• цветки ромашки – 2 части;
• корень мальвы лесной, трава зверобоя, трава репешка – по 3 части.
Залить 1 ст. л. сбора 1 л кипятка, настаивать в термосе 30 мин. Пить с медом по 1 стакану в горячем виде 2–3 раза в день за 30 мин до еды.Сбор 17
трава мелиссы – 1 часть;
• цветки бессмертника, трава мяты, кора крушины – по 2 части;
• трава чистотела – 5 частей;
• плоды шиповника – 6 частей.
Залить 1 ч. л. сбора 300 мл кипятка, настаивать 30 мин. Принимать в горячем виде с медом при возникновении колик.Сбор 18
кора крушины – 1 часть;
• трава чистотела – 1,5 части;
• трава зверобоя – 3 части;
• листья мяты – 2 части.
Залить 1 ст. л. сбора стаканом горячей воды, кипятить 10 мин, настаивать 45 мин. Принимать по 2–3 стакана в день за 30 мин до еды, через день.Фитотерапию при заболеваниях желчевыводящих путей надо проводить длительно, продолжительность курсов при обострениях должна быть не меньше 2-3-х месяцев. Необходим подвижный образ жизни, желательно периодическое санаторно-курортное лечение.
Глава 8. ЛФК
1. Лечебная физкультура при дискинезиях желчевыводящих путей
В зависимости от функционального нарушения сократимости желчного пузыря дискинезии подразделяют на гиперкинетическую (гипертоническая, спастическая) и гипокинетическую (гипотоническая, атоническая) формы. Выявление клинических форм дискинезии предопределяет дифференцированный подход к построению методики лечебной гимнастики.
Применение лечебной гимнастики предусматривает действие на центральные и периферические нервные механизмы регуляции функций желчного пузыря, улучшение кровообращения в брюшной полости, создание условий для облегчения оттока желчи из желчного пузыря (при гипокинетической форме), улучшение функции кишечника (борьба с запорами), регресс субъективных проявлений заболевания, общеукрепляющее и оздоравливающее влияние на организм больного с целью восстановления и сохранения трудоспособности и повышения уровня тренированности.
Лечебная гимнастика показана при обеих формах дискинезии как в период ремиссии, так и при минимальных субъективных проявлениях заболевания.
При обострении заболевания нагрузка должна быть уменьшена, двигательный режим щадящий, при необходимости – вплоть до полупостельного, лечебная гимнастика не показана. В фазе ремиссии физическая нагрузка увеличивается, двигательный режим может быть тренирующим.
Физическая нагрузка дозируется в соответствии с клиническими особенностями течения заболевания, возрастом, исходным уровнем тренированности больных. Наряду с общеразвивающими используют специальные и дыхательные упражнения, причем последние относятся к числу специальных при данной патологии. Специальные упражнения, способствующие укреплению мышц брюшного пресса, необходимы при любой форме дискинезии. Это обеспечивает профилактику рецидивов заболевания и ускоряет восстановление работоспособности после периода вынужденной гипокинезии во время обострения заболевания.
В основе методики ЛФК при обеих формах дискинезии лежит принцип постепенного увеличения физической нагрузки при соблюдении регулярности процедур.
При гипокинетической форме дискинезии общая физическая нагрузка средняя, физиологическая кривая нагрузки имеет двухвершинный характер. Исходные положения разнообразные (лежа на спине, на боку, стоя, сидя, на четвереньках, на коленях и другие), в стадии ремиссии преобладают положения сидя и стоя. Исходное положение лежа на левом боку назначают для улучшения оттока желчи. Для лучшего опорожнения желчного пузыря и активизации функции кишечника делают разнообразные упражнения (с постепенно возрастающей нагрузкой) для мышц живота (в том числе в исходном положении лежа на животе) и дыхательные упражнения. Последние, особенно в сочетании с замедлением дыхательных движений на вдохе и выдохе, способствуют уменьшению и даже снятию болевого синдрома и диспепсических явлений (тошнота, отрыжка и др.). Наклоны туловища вперед и наклоны в сочетании с вращением туловища, рекомендуемые для увеличения внутрибрюшного давления и улучшения оттока желчи, применяют с осторожностью, так как при этих движениях нередко наблюдаются тошнота и отрыжка. Упражнения следует выполнять с полной амплитудой. Включают различные виды ходьбы, в том числе с высоким подниманием бедер. Необходимо обучить больного приему расслабления мышц. Только правильное сочетание элементов усилия и расслабления обеспечит успех процедуры. Темп средний, возможен переход к быстрому, особенно при выполнении упражнений из облегченных исходных положений. Малоподвижные игры можно назначать с первых процедур, подвижные игры – в стадии ремиссии. Продолжительность процедур 20–30 мин. Перед проведением занятий больным необходим пассивный отдых в течение нескольких минут. Первые 8-10 процедур лечебной гимнастики проводят через день, затем ежедневно (можно 2 раза в день).
При гиперкинетической форме дискинезии на первых занятиях дают малую физическую нагрузку с последующим увеличением ее до средней. Физиологическая кривая нагрузки также должна иметь двухвершинный характер, но с менее резкой крутизной подъемов и спусков, чем при гипокинетической форме. Используют разнообразные исходные положения, преобладает положение лежа на спине, наиболее эффективное для мышечного расслабления. В этом положении также уменьшаются субъективные ощущения тошноты. Избегают выраженных статических напряжений, особенно для мышц брюшного пресса. Упражнения для мышц брюшного пресса следует чередовать с их расслаблением. Показаны статические и динамические дыхательные упражнения, дыхательные упражнения на правом боку для улучшения кровоснабжения печени, маховые движения вначале с ограниченной, а затем с полной амплитудой, упражнения со снарядами и у гимнастической стенки. Вводить в занятия новые снаряды и упражнения следует постепенно. Необходимы упражнения, нормализующие функцию кишечника. Разнообразные общеукрепляющие упражнения способствуют улучшению работы сердечной мышцы и оттоку крови из печени. Темп медленный с переходом на средний. Можно включать элементы малоподвижных игр. У больных с гиперкинетической формой дискинезии при групповом методе занятий не рекомендуются соревновательные моменты в играх. Продолжительность процедур 20–30 мин. До занятия необходим пассивный отдых в течение 3–7 мин в положении лежа независимо от того, проводится процедура до или после рабочего дня больного. Отдыхая, больной может проводить самомассаж живота, не захватывая область печени при наличии даже незначительной боли в правом подреберье. Первые 10–12 процедур проводят через день, в дальнейшем – ежедневно. После обучения больных инструктором можно рекомендовать им самостоятельные занятия в домашних условиях.Рассмотрим комплекс упражнений для больных гипокинетической формой дискинезии желчевыводящих путей.
Вводный комплекс
1. Исходное положение (И. п.) – лежа на спине, глаза закрыты. Отдых, мышечное расслабление при произвольном положении рук и ног. 3–4 мин.
2. И. п. – то же. Выполнение элементов аутогенной тренировки по команде инструктора. Команды типа «я спокоен, мои мышцы рук, ног, живота расслаблены, чувствую приятное тепло во всем теле». 2–4 мин.
3. И. п. – то же, глаза открыты. «Постепенно напрягая мышцы рук, ног, живота, ощущаю приятную бодрость во всем теле, хочется двигаться, боли не испытываю».Основной комплекс
1. И. п. – лежа на спине, руки вдоль туловища. Попеременное сгибание и разгибание в локтевых и плечевых суставах с движением рук вперед и за голову. 3–5 раз.
2. И. п. – то же. Одновременное сгибание ног в коленных и тазобедренных суставах. 3–6 раз.
3. И. п. – то же. То же, но попеременно то одной, то другой ногой, помогая руками привести бедро к животу. 3–5 раз.
4. И. п. – лежа на спине, руки на животе. Ритмичное, глубокое дыхание. 4–6 раз.
5. И. п. – то же. Легкие поглаживающие движения по ходу кишечника. Разминающие движения. Легкая вибрация при самомассаже области желчного пузыря. Легкие поглаживающие движения по ходу кишечника. 1–2 минуты. При болях не массировать.
6. И. п. – лежа на боку. Сгибание и разгибание вышележащей ноги с приведением бедра к животу. 4–5 раз.
7. И. п. – то же. Отведение и сгибание вышележащей ноги с максимальной амплитудой движения в сторону, вперед, назад. 5–6 раз.
8. И. п. – лежа на животе. Ползание «по– пластунски». 1–3 мин.
9. И. п. – то же, руки вытянуты вперед. Разведение в стороны рук и ног и возвращение в исходное положение. 4–5 раз.
10. И. п. – то же, руки за головой, ноги прямые. Прогнуться, приподнять голову, туловище стремиться оторвать, прямые ноги от кушетки. 3–5 раз.
11. И. п. – стоя на четвереньках. Попеременное сгибание ног с приведением бедра к животу в сочетании с движением вперед, вверх разноименной прямой руки. 4–6 раз. Только при отсутствии боли. Дозировка по переносимости.
12. И. п. – лежа на спине, кисти на животе. Спокойное ритмичное дыхание с вовлечением мышц живота. 4–6 раз.
13. Отдых. 1–2 мин.
14. И. п. – сидя на стуле. Упражнения 11–13 из комплекса для гиперкинетической формы (см. комплекс 2). 3–4 минуты.
15. Стоя у гимнастической стенки, лицом к ней, руки на рейке на уровне пояса. Приседания, 4–5 раз.
16. И. п. – чистый вис на гимнастической стенке, лицом к залу. Сгибание и разгибание в тазобедренных суставах вначале согнутых в коленях ног, затем прямых. 4-10 раз.
17. И. п. – стоя. Дыхательные упражнения в сочетании с движениями рук. 3–4 раза.
18. И. п. – стоя, в руках волейбольный мяч. Попеременно поднимая ноги, провести под согнутой ногой мяч, не касаясь ноги. 3–5 раз.
19. И. п. – то же. Игра с мячом (ведение мяча, бросание в баскетбольное кольцо. Попеременные удары по мячу то кистью, то стопой. 4–5 раз.Заключительный комплекс.
1. И. п. – стоя. Ходьба по залу с высоким подниманием бедер, движениями рук и туловища.
2. И. п. – сидя на стуле, кисти рук на коленях. Дыхание глубокое, ритмичное. Выполнение элементов аутогенной тренировки. Команды типа «Я спокоен, чувствую прилив сил и бодрости, настроение хорошее, боль не беспокоит».Лечебная гимнастика для больных гиперкинетической формой дискинезии желчевыводящих путей
Вводный комплекс
1. И. п. – лежа на спине, глаза закрыты. Отдых, мышечное расслабление при произвольном положении рук и ног. 3–7 мин.
2. И. п. – то же. Выполнение элементов аутогенной тренировки по команде инструктора. Команды типа «Я спокоен, я совсем спокойна… мои мышцы рук, ног, живота расслаблены, я чувствую, как кровь наполняет сосуды, мне становится тепло…» 1–3 мин.
3. И. п. – лежа на спине, глаза открыты. Сгибание, разгибание в лучезапястных и голеностопных суставах. 4–5 раз.Основной комплекс
1 И. п. – лежа на спине, ладони на животе. Дыхательные упражнения с вовлечением мышц брюшного пресса. 4–6 раз.
2 И. п. – то же. Легкие поглаживающие движения по ходу кишечника. 3–4 раза.
3 И. п. – лежа на правом боку, правая нога полусогнута в коленных суставах. Сгибание и разгибание в коленных и тазобедренных суставах левой ноги, ведя ее по правой. 3–6 раз.
4 И. п. – то же. Одновременное сгибание и разгибание в локтевых, плечевых, коленных и тазобедренных суставах. То же на левом боку. 3–4 раза.
5 И. п. – то же. Одновременное отведение рук и ног вверх, в сторону, строго сочетая с дыхательными движениями. То же на левом боку. 3–4 раза.
6 И. п. – лежа на спине. Отдых в состоянии расслабления. 1–2 мин.
7 И. п. – сидя на стуле, опираясь спиной о стул. Дыхательные упражнения в сочетании с поворотом туловища в стороны и движением рук. 3–4 раза.
8 И. п. – сидя на краю стула, опираясь областью лопаток о спинку стула, ноги вместе, руками держаться за сиденье. Одновременное сгибание в голеностопных, разгибание в коленных суставах в сочетании с поступательным движением обеими стопами вперед, постепенно удаляясь от стула и тем же движением постепенное возвращение в и. п. (будто переступание мелкими шажками). 2–4 раза.
9 И. п. – сидя на стуле, в руках волейбольный мяч. Бросить мяч, вытягивая руки вперед и наклоняя туловище вперед, почти приводя к бедрам. Инструктор возвращает мяч перекатом по полу, стараясь подать его к правой стопе больного. Больной захватывает мяч руками, наклоняясь к правой ноге. 3–5 раз.
10 И. п. – сидя на стуле, не касаясь спинки его, ноги расставлены на ширину плеч, кисти лежат на коленях. Вдох – опустить расслабленные руки вниз, выдох – наклонить туловище к бедрам. 3–4 раза.
11 И. п. – стоя, держась за спинку стула. Попеременно поднимать вытянутую ногу до прямого угла. 4–5 раз.
12 И. п. – стоя. Наклоны туловища в стороны. 3–4 раза.
13 И. п. – стоя. Ходьба по залу с высоким подниманием бедер.
14 И. п. – стоя. Дыхательные упражнения при ходьбе по кругу в сочетании с движениями рук и туловища.
15 И. п. – стоя с волейбольным мячом в руках. Попеременные удары по мячу то кистью, то стопой.
16 И. п. – сидя на стуле, в руках волейбольный мяч. Передача мяча по кругу от больного к больному. 2–3 раза.Заключительный комплекс
1. И. п. – сидя на стуле. Дыхательные упражнения в сочетании с движениями рук. 3–5 раз.
2. И. п. – Сидя на стуле, облокотясь областью лопаток о спинку стула, прямые ноги вытянуты вперед. Отдых с расслаблением мышц. 3–5 раз.
3. И. п. – сидя на стуле. Выполнение элементов аутогенной тренировки по команде инструктора. Команды типа «Я спокоен, чувствую приятное тепло во всем теле, особенно в области живота, боль не беспокоит… Я бодр, настроение хорошее…»
2. Методика лечебной гимнастики после холецистэктомии
В раннем послеоперационном периоде методика лечебной гимнастики составляется с учетом особенностей оперативного вмешательства, течения послеоперационного периода, состояния больного до операции и после нее, возраста. Особого внимания требуют тяжелобольные и лица пожилого возраста, так как у них чаще, чем у других, отмечаются различные осложнения, особенно легочные.
Начинать следует с дыхательных упражнений с последующим «безболезненным» откашливанием. Больной делает вдох максимальной глубины через нос и, придерживая послеоперационную рану руками, выдох в виде нескольких кашлевых толчков.
Углубленное дыхание с участием диафрагмы резко усиливает боль в области послеоперационной раны. В связи с этим дыхание в 1-й день после операции должно быть преимущественно грудным.
Кроме того, рекомендуется массаж грудной клетки с элементами поглаживания, растирания, легкой вибрации. На 3-4-й день в занятия включают общетонизирующие и специальные упражнения (например, подготовку больного к подведению судна). Больной должен как можно чаще поворачиваться на бок. В этом положении ему 1–2 раза в день делают массаж спины. После этого с помощью персонала больному придают возвышенное положение в постели, подложив под спину подушку или приподняв головной конец функциональной кровати. Ноги согнуты в коленных суставах, под них подложен валик. Больной сидит 5-10 мин (3–5 раз в день). В этом положении он выполняет статические и динамические дыхательные упражнения. Из исходного положения лежа больной совершает «ходьбу» лежа, скользя стопами по матрацу с небольшой амплитудой движений в коленных суставах.
Регулярно выполняя комплекс общетонизирующих и специальных упражнений по 3–5 раз в день, больной оказывается подготовленным к ЛФК из исходного положения сидя со спущенными с кровати ногами. Сидеть со спущенными с кровати ногами при гладком течении послеоперационного периода больному разрешается на 3-4-й, а иногда и 5 день. При достаточной адаптации больного к положению сидя в занятия ЛФК включают упражнения для верхних и нижних конечностей, наклоны головы и вращательные движения ею, упражнения для туловища (наклоны туловища вперед следует выполнять с большой осторожностью). Затем разрешается вставать, опираясь вначале руками о спинку стула.
Вначале занятия проводят в палате, в исходном положении сидя на стуле, включая в комплекс, помимо общеукрепляющих, дыхательные упражнения, упражнения для укрепления мышц брюшного пресса, для формирования подвижного послеоперационного рубца, правильной осанки, нормализации функции кишечника (профилактика спаечной болезни). С 9-10-го дня занятия проводят в зале ЛФК, им предшествует утренняя гигиеническая гимнастика в палате. Акцент делается на восстановление диафрагмального дыхания, в занятия включают упражнения для укрепления мышц брюшного пресса, коррекции дефектов осанки, используют упражнения со снарядами. Продолжительность занятий 20–25 мин. В комплекс упражнений для самостоятельных занятий включают ходьбу по коридору и лестнице (подъем по лестнице делают на выдохе).
После выписки из стационара больной должен продолжать занятия в поликлинике или санатории, используя терренкур, упражнения для укрепления мышц брюшного пресса.Лечебной гимнастикой необходимо заниматься систематически, включая в комплекс, помимо общеукрепляющих, дыхательные упражнения для укрепления мышц брюшного пресса, для формирования подвижного послеоперационного рубца, правильной осанки. Занятия проводят в домашних и поликлинических условиях под контролем врача.
Глава 9. Физиотерапевтические методы лечения
Терапевтическое воздействие различных физических факторов неодинаково при отдельных заболеваниях печени и желчных путей, отдельных формах и стадиях. Поэтому необходимо прежде всего правильно оценить, в какой степени состояние больного позволяет применять физиотерапию, какие необходимы физические средства и методы и в какой дозировке. А это, несомненно, требует тщательного предварительного исследования и выяснения состояния больного. Точное ознакомление с клинической картиной, диагнозом и прогнозом заболевания, с одной стороны, и хорошее знание применяемого физического средства, его биологических, физиологических и терапевтических действий – с другой, являются важными предварительными условиями для оценки показаний и противопоказаний к бальнео– и физиотерапии, с тем чтобы способствовать выздоровлению и не навредить больному.
Своевременно начатая физиотерапия имеет важное значение для достижения максимальной терапевтической эффективности, для предупреждения дальнейших поражений и хронификации болезни – обстоятельства исключительно важного значения, например при состояниях после перенесенного вирусного гепатита.
1. Дискинезии желчных путей
Физио– и бальнеотерапия, так же как и реабилитация, показаны при следующих заболеваниях желчных путей: функциональные заболевания – дискинезия желчных путей как с повышенным, так и с пониженным тонусом желчного пузыря и сфинктера Одди; воспалительные процессы желчных путей – холангиты; воспалительные процессы желчного пузыря – холециститы; желчно-каменная болезнь – холелитиаз.
Дискинезии желчных путей представляют собой нейровегетативные нарушения в области желчного пузыря как проявления общего невротического расстройства или висцеро-висцерального рефлекса при заболеваниях некоторых внутренних органов (желудочно-кишечных, почечных, гинекологических и др.). Поэтому на фоне хорошо организованного быта больного и лечения основного заболевания применяют в первую очередь такие физиотерапевтические мероприятия, которые бы укрепили общее состояние организма и нервной системы: бальнеотерапию, водолечение, гальванический воротник, гигиеническую и лечебную гимнастику и подходящий двигательный режим (экскурсии, спорт, спортивные игры), аэро– и хелиотерапию в условиях морского и горного климата наряду с успокаивающими и укрепляющими нервную систему лекарственными средствами и рациональной психотерапией.
Вместе с тем в лечебно-профилактическом плане при дискинезиях желчных путей должны учитываться две основные формы заболевания: спастическая и атоническая.
При спастической форме нужно преодолеть спазм желчного пузыря и сфинктеров при помощи болеутоляющих и антиспастических средств: грелок, лампы соллюкс и инфракрасных лучей, согревающих компрессов, ванн с минеральной и обыкновенной водой (37–38 °C, от 5 до 15 мин, 12–15 процедур), парафиновых аппликаций (55–60 °C, 20–30 мин ежедневно, 12-15-20 процедур).
При чисто функциональных дискинезиях грязелечение не применяют. Полезно также пить минеральные воды, но в меньших по сравнению с обычными дозах. При выраженных спазмах показано применение более глубокого тепла: электрическое поле УВЧ, антиспастическое действие диадинамических токов и ультразвук в средних дозировках – лабильное паравертебральное озвучивание с правой стороны D5 – D9 и стабильное – в области желчного пузыря. Успешно применяют также интерферентный ток с постоянной частотой 100 Гц.
При атонической форме дискинезий желчных путей подходящими являются минеральные воды гомотермальной и гипотермальной температур (тонизирующий эффект) и питьевое лечение теми же минеральными водами, которые оказывают двоякий нормализирующий эффект на моторику желчного пузыря. Из электротерапевтических процедур рекомендуют раздражающие импульсные токи низкой частоты, применяемые в области желчного пузыря, диадинамический ток (модуляции двухфазнофиксированные (2 мин) и длинного периода – 3 мин). В заключение следует подчеркнуть, что дискинезии представляют собой трудный вопрос в области как диагностики, так и терапии. Необходим максимально индивидуальный подход к каждому больному при разработке соответствующих терапевтических планов.
2. Холециститы
В острой стадии воспалительных заболеваний желчных путей – холангитов и холециститов – показаны холодные компрессы, пузырь со льдом для ограничения воспалительного процесса. В острой и хронической стадиях этих заболеваний основные задачи лечения сводятся к борьбе с инфекцией и застоем желчных путей. В хронической стадии наряду с тепловыми процедурами в обычных дозировках – лампа соллюкс, инфракрасные лучи, парафинолечение, грязелечение, электрическое поле, УВЧ и другими, применяют и бальнеотерапию минеральными водами при полном затихании острых проявлений воспалительного процесса, при отсутствии повышенной температуры и выраженной желтухи. Применяется внутреннее (питьевое) и наружное (ванны с минеральной водой) бальнеологическое лечение.
При часто повторяющихся коликах минеральную воду предлагают в меньших дозах, лежа в постели с приподнятым телом (в частности, в отношении таза) и при глубоком дыхании. Таким образом облегчается отток желчи, и уменьшается возможность болезненных приступов.
При хронических воспалительных процессах желчных путей благоприятный эффект оказывают также ректальные процедуры с использованием минеральной воды: клизмы и подводнокишечные ванны, а также и зондирование (дренаж) двенадцатиперстной кишки с последующим вливанием 200–400 мл минеральной воды.
Вместе с тем в рамках комплексного лечения применяют и ряд лекарственных средств в зависимости от клинических, лабораторных и бактериологических исследований больного (антибиотики, спазмолитики, желчегонные препараты).
При холангитах, когда желчные пути свободны и отток желчи невоспрепятствован, бальнео– и физиотерапия дают хорошие результаты при применении более щадящих средств и дозировок, без перегрузки больных процедурами, в условиях достаточного отдыха, телесного и душевного покоя.
При самостоятельных холециститах с сохранившимися функциями желчного пузыря и наличием единичных или множественных мелких камней путем бальнео– и физиотерапии добиваются сравнительно хороших результатов. При хронических холециститах с наличием больших конкрементов и выраженных функциональных нарушений со стороны желчного пузыря рекомендуется оперативное лечение в целях предупреждения дальнейших вторичных поражений печени и поджелудочной железы. Здесь бальнеотерапия перед операцией или после нее играет профилактическую роль благодаря локальному и общему перенастраивающему действию.
3. Холелитиаз
Желчно-каменная болезнь – одно из наиболее распространенных заболеваний в мире. По данным некоторых авторов, она встречается у 10–32 % людей. При этом заболевании физиотерапия и, в частности, бальнеотерапия соответствующими минеральными водами показаны лучше всего в послеоперационном периоде как высокоэффективные средства, будучи применимы в курортной и внекурортной обстановке.
Бальнеотерапия показана при лечении холелитиаза прежде всего вне стадии сильно выраженных и частых колик.
При этом заболевании бальнеотерапией добиваются двоякой цели: с одной стороны, этиопатогенетическое воздействие для нормализации нарушенного обмена веществ, благоприятствующего образованию камней в желчных путях, а с другой – способствуют снятию болезненных спазмов, преодолению застоя желчи, противодействиуют воспалительному процессу, успокаивают и прекращают диспептические явления и пр. Бессимптомная форма желчно-каменной болезни также подлежит периодическому проведению бальнеотерапии с профилактической целью: для нормализации нарушенного обмена веществ, воспрепятствования увеличению размеров камней и новому камнеобразованию и возникновению воспалительного процесса. Вместе с тем следует подчеркнуть, что бальнеотерапия не способствует растворению уже образовавшихся желчных конкрементов.
Наиболее подходящими для лечения желчно-каменной болезни являются щелочные, сульфатные и смешанные щелочно-сульфатные воды.
В целях дифференцированного и индивидуализированного проведения бальнеотерапии при холелитиазе существуют два основных метода. При первом назначают предпочтительно умеренно– и слабоминерализированные (акратотермальные) воды, добиваясь промывания и очищения желчных путей.
Для этого назначают натощак большие количества минеральной воды: утром 400-1000 мл перед едой, в обед 200–400 мл за час до еды и вечером 300–600 мл за час до еды, а некоторым больным по мере возможности дают и по 200 мл минеральной воды на ночь (теплая вода 40–50 °C.
При втором методе применяют предпочтительно более сильно минерализированные воды для решения этиопатогенетической проблемы заболевания, назначая по 200–400 мл теплой (40–50 °C) минеральной воды, 3 раза в день за 45 мин до еды, а по мере возможности еще 200 мл на ночь. Питье таких вод приводит к холеретическому и холекинетическому воздействию на печеночно-желчную функцию.
Лечение ваннами дополняет питьевое применение минеральных вод благодаря общему неспецифическому благоприятно перенастраивающему и регулирующему действию на организм и локальному антиспастическому и болеутоляющему влиянию. Ванны принимают при температуре воды 37–39 °C по 5-15(20) мин, всего 12–15 процедур на бальнеотерапевтический курс в зависимости от клинической картины заболевания.
Особенно результативной является бальнеотерапия в курортной обстановке в сочетании с правильным диетическим режимом, лечебной физкультурой и подходящим двигательным режимом. Одно питьевое лечение в курортной обстановке недостаточно. Его нужно продолжить и в домашней обстановке (до 45–50 дней) и периодически повторять (профилактически) 2–3 раза в год.
При заболеваниях поджелудочной железы, нередко являющихся вторичными осложнениями печеночно-желчных заболеваний, лечение такое же, как при основном заболевании.
Часть 2. Панкреатит
Глава 1. Особенности анатомии поджелудочной железы
Поджелудочная железа расположена в забрюшинном пространстве на уровне L1-L2. Она имеет форму трехсторонней изогнутой призмы, занимает наиболее глубокое место на задней брюшной стенке и располагается позади желудка. В поджелудочной железе различают головку, тело и хвост. Головка поджелудочной железы расположена в изгибе двенадцатиперстной кишки, тело железы простирается влево, постепенно переходя в хвост, который достигает ворот селезенки и соприкасается с левой почкой. Передняя и нижняя поверхности тела покрыты брюшиной. Внутри поджелудочной железы через всю ее длину проходит проток поджелудочной железы, который впадает совместно с общим желчным протоком через Фатеров сосочек в двенадцатиперстную кишку. Поджелудочная железа в основном состоит из железистой ткани, которая образует дольки характерной формы размером от 2 до 5 мм, отделенные друг от друга прослойками соединительной ткани. Железа имеет тонкую соединительно-тканную капсулу и плохо выраженные соединительно-тканные перегородки. Длина поджелудочной железы 15–25 см, ширина головки – 3–7,5 см, тела – 2–5 см, хвоста – 2–3,4 см. Масса органа – 60-115 г.
Топография поджелудочной железы
Головка поджелудочной железы с крючковидным отростком лежит в подковообразном изгибе двенадцатиперстной кишки. На границе с телом образуется вырезка, в которой проходят верхние брыжеечные артерия и вена. Позади головки расположены нижняя полая и воротная вены, правые почечные артерия и вена, общий желчный проток.
К задней поверхности тела прилежат аорта и селезеночная вена, а позади хвоста находятся левая почка с артерией и веной, левый надпочечник.
Шейка поджелудочной железы расположена на уровне слияния селезеночной и нижней брыжеечной вен.
К передней поверхности поджелудочной железы прилежит задняя стенка желудка. От переднего края тела железы берет начало дупликатура корня брыжейки поперечной ободочной кишки.
Проток поджелудочной железы (Вирсунгов проток) сливается с общим желчным протоком, образуя ампулу Фатерова сосочка двенадцатиперстной кишки. В 20 % случаев протоки в двенадцатиперстную кишку впадают раздельно.
Добавочный проток поджелудочной железы (Санториниев проток) открывается на малом сосочке на 2 см выше большого дуоденального сосочка.Из вышесказанного следует, что поджелудочная железа анатомически и функционально тесно связана с двенадцатиперстной кишкой и желчевыводящей системой, что неизбежно сказывается на этиологии и патогенезе воспалительных заболеваний поджелудочной железы – панкреатитах.
Панкреатит является одной из сложных проблем в неотложной хирургии органов брюшной полости. Учитывая анатомическую близость поджелудочной железы со многими органами брюшной полости, имеются определенные трудности в диагностике, консервативной и оперативной тактике лечения заболеваний поджелудочной железы.
До настоящего времени остается целый ряд нерешенных вопросов, включающих патогенез заболевания, закономерности развития патологического процесса в тканях железы и др.
Анатомо-физиологические особенности поджелудочной железы являются дополнительными факторами, предрасполагающими к развитию острых воспалительных и деструктивных процессов в органе, так как изменения при остром панкреатите возникают не только в самой железе, но и в других органах: в печени, плевре, брюшине.
Несмотря на достижения в медицине и усилия врачей, летальность при панкреонекрозах колеблется от 10 до 15 % (это очень высокая цифра!) в основном за счет гнойно-септических осложнений. Поэтому внимательно ознакомьтесь с информацией, содержащейся в этой книге. Возможно, она вам поможет не допустить развития столь грозного и с трудом поддающегося лечению заболевания, такого как панкреатит.Глава 2. Уникальность поджелудочной железы – органа эндогенной и экзогенной секреции
Поджелудочная железа является единственной железой в организме человека, обладающей экзокринной и эндокринной функцией.
Внешнесекреторная (экзокринная) функция поджелудочной железы состоит в выработке панкреатического сока, выделяющегося в двенадцатиперстную кишку и обладающего большой ферментативной силой в отношении всех основных частей пищи. Панкреатический сок имеет щелочную реакцию (рН 8,3–8,6). В состав панкреатического сока входят ферменты – амилаза, липаза и протеиназы.
Попадая в кишечник вместе с желчью и кишечным соком, ферменты поджелудочной железы продолжают процесс пищеварения, начатый слюной и желудочным соком. Амилаза расщепляет крахмал и гликоген до дисахаридов; липаза, значительно активированная желчными кислотами, расщепляет нейтральные жиры до жирных кислот и глицерина. Протеазы (трипсин, химотрипсин и карбоксипептидаза), активируясь в тонкой кишке, расщепляют белки до аминокислот. Протеиназы выделяются в кишечник в виде проферментов, где активизируются. Так, выделяемый поджелудочной железой трипсиноген переходит в активный фермент – трипсин – под влиянием кишечной энтерокиназы. Клетки поджелудочной железы вырабатывают также и ингибитор трипсина, предохраняющий их от самопереваривания, частично он выделяется и в составе панкреатического сока.
Выделение ферментов поджелудочной железы в просвет кишки происходит постоянно, но может увеличиваться под влиянием ряда факторов. Секреторная функция поджелудочной железы регулируется двумя механизмами – нервным и гуморальным (через жидкую среду организма).
Наибольшее значение имеют парасимпатическая нервная система и выделение секретина энтероцитами. Панкреатическую секрецию стимулирует также поступление кислых продуктов, смешанных с желудочным соком, из желудка в двенадцатиперстную кишку. Несмотря на сравнительно небольшие размеры поджелудочной железы, в сутки выделяется до 1,5 л панкреатического секрета.
Внешнесекреторная функция чрезвычайно важна для пищеварения, при ее ограничении или выпадении нарушается переваривание жиров и белков, в меньшей степени – углеводов и формируется тяжелое осложнение – синдром мальабсорбции.
С другой стороны, поджелудочная железа осуществляет внутрисекреторную, т. е. эндокринную, функцию в основном посредством островков Лангерганса, которые составляют около 1–3 % массы железы. Количество островков колеблется от 1 до 1,5 млн. В одном островке содержится от 80 до 200 клеток. Различают несколько их видов по способности секретировать полипептидные гормоны. Альфа-клетки продуцируют глюкагон, бета-клетки продуцируют инсулин, дельта-клетки – соматостатин. Обнаружен еще ряд клеток, которые предположительно могут продуцировать вазоактивный интерстициальный полипептид (ВИП), гастроинтестинальный пептид (ГИП) и панкреатический полипептид. Бета-клетки локализуются в центре островка, а остальные – по его периферии. Основную массу (60 % клеток) составляют бета-клетки, 25 % – альфа-клетки, 10 % – дельта-клетки, остальные – 5 % массы. Эндокринная (внутрисекреторная) деятельность поджелудочной железы очень важна, так как недостаточная выработка железой одного из гормонов ведет к серьезным заболеваниям, например недостаточная выработка инсулина ведет к развитию такого грозного заболевания, как сахарный диабет.
Глава 3. Заболевания поджелудочной железы
1. Острый панкреатит
Острый панкреатит представляет собой одну из важных и нерешенных проблем в абдоминальной хирургии и гастроэнтерологии. Последние годы характеризуются неуклонным ростом заболеваемости острым панкреатитом. По некоторым данным, больные панкреатитом составляют около 8 % контингента хирургических стационаров, а по частоте занимают третье место после острого аппендицита и острого холецистита. По данным разных авторов, летальность при остром панкреатите колеблется в пределах от 2 до 8 %. При отечных формах острого панкреатита исходы и прогноз часто благоприятны. Летальность при панкреонекрозах колеблется от 10 до 15 %, в основном за счет гнойно-септических осложнений.
Острый панкреатит – полиэтиологичное, с фазовым течением заболевание поджелудочной железы, связанное с активацией ее ферментов и воздействием последних на ткань железы вплоть до самопереваривания и некроза. Этиология
Вопрос об этиологии острого панкреатита сложен и во многом противоречив. В литературе приводится множество (до 140) причин возникновения этого заболевания.
Объединим многообразные этиологические факторы панкреатита в 3 группы:
1) механические;
2) нейрогуморальные;
3) токсико-аллергические.
1. Первая группа причин включает все виды нарушений пассажа секрета железы по главному панкреатическому протоку, а также травмы поджелудочной железы. Причинами блокады главного панкреатического протока могут быть холелитиаз и конкременты в самом протоке, острый холецистит, первичные и вторичные дуоденопапиллиты, дуоденостаз, дивертикулит, постхолецистэктомические синдромы, сдавление протока в самой железе (хронический панкреатит, опухоли и т. д.) и др.
2. Среди нейрогуморальных причин чаще встречаются нарушения липидного обмена, заболевания желудка, системные васкулиты, вторичные нарушения кровообращения в поджелудочной железе, заболевания печени, беременность и послеродовой период.
3. К группе токсико-аллергических причин относят нутритивную и лекарственную аллергию, алкоголизм, различные инфекции (эпидемический паротит, инфекционный мононуклеоз, токсикоинфекции, брюшной тиф, вирусный гепатит и др.).Среди многих «пусковых» разрешающих факторов возникновения острого процесса наиболее частыми являются холелитиаз, особенно при инфицировании желчных путей, алкогольные эксцессы и большие пищевые нагрузки (жирные и раздражающие продукты). У 20–30 % наблюдавшихся больных причина острого панкреатита даже предположительно остается неизвестной (криптогенная форма).
В последнее время обсуждается роль микрохоледохолитиаза в возникновении папиллоспазма и папиллостеноза и связанного с ними вторичного панкреатита. Считается, что микролиты (мелкие камни, песок), раздражая большой дуоденальный сосочек, вызывают спазм сфинктера печеночно-поджелудочной ампулы. Микролиты не удается обнаружить при рентгенологическом исследовании, во время операции, но их закономерно находят в кале больных, перенесших приступ острого панкреатита.
ПатогенезПри всем многообразии причин механизмы развития острого панкреатита в своей сущности одинаковы. В основе повреждения поджелудочной железы и ферментной токсемии лежит активация панкреатических (а затем и тканевых) ферментов.
Нередко имеется сочетание нарушенного оттока панкреатического секрета и повышенной секреции, что провоцирует внутрипротоковую гипертензию.
Среди первичных механизмов активации панкреатических ферментов рассматриваются:
а) «общий канал» с рефлюксом желчи (в том числе инфицированной) в протоки поджелудочной железы;
б) блокада оттока панкреатического сока с развитием внутрипротоковой гипертензии, с последующим разрывом дуктоацинарных соединений и попаданием секрета в интерсти-циальную ткань;
в) нарушение кровоснабжения поджелудочной железы (васкулиты, тромбозы и эмболии, сердечная недостаточность и др.);
г) токсические и аллергические повреждения железы.
Роль алкоголя может быть двоякой: стимуляция секреции поджелудочной железы и прямое повреждающее действие на ее ткань.Рассмотрим существующие теории происхождения острого панкреатита.
1. Проточно-ферментативная теория, или теория «общего канала» и повышенного давления в панкреатическом протоке. Рефлюкс желчи и дуоденального содержимого в главный панкреатический проток вызывает в железе различного рода изменения, свойственные острому панкреатиту. По мнению многих авторов, в основе проточно-ферментативной теории лежит внутриорганная (внутрипротоковая) активация липазы дуоденальным содержимым и желчью, которая в свою очередь вызывает обширные изменения как в самой железе, так и в парапанкреатической клетчатке и во многих других органах.
2. «Сосудистая» теория подразумевает под ведущими факторами спазм артерий, тромбоз вен, сужение просвета сосудов, а также нарушение интраорганного кровотока на уровне микроциркуляторного русла, что приводит к снижению толерантности железы к собственным ферментам и, следовательно, к ее аутолизу (самоперевариванию).
3. «Трипсиновая» теория, согласно которой в основе острого панкреатита лежит активация собственных ферментов поджелудочной железы с последующим поражением ее ткани (активный трипсин, воздействуя на межуточную ткань поджелудочной железы и сосуды, приводит к проникновению активных ферментов в кровь). В сосудах поджелудочной железы возникают повреждение стенок, повышение их проницаемости, наступает стаз крови, образование тромбов, что в свою очередь приводит к отеку железы, кровоизлияниям и некрозу.
Различают жировой и геморрагический панкреонекроз. Их различие заключается в следующем: жировой панкреонекроз возникает при активации липазы, которая в свою очередь активируется солями желчных кислот, геморрагический панкреонекроз возникает при воздействии трипсина на стенки сосудов поджелудочной железы. Чаще всего оба вида некроза сочетаются с преобладанием одного из них. Патоморфологические стадии. 1. Фаза отека: железа бледная, стекловидная, отечная, твердая, отек распространяется на брюшину, забрюшинную клетчатку. Затем мелкие сосуды переполняются кровью, возникают стаз, разрывы капилляров, в ткани появляются кровоизлияния. Железа становится красной, набухшей – геморрагический отек.
2. Фаза геморрагического некроза: железа дряблая, испещрена кровоизлияниями, появляются темные пятна некроза.
3. Фаза жирового некроза: последствия действия протеолитических ферментов – железа дряблая, испещрена сероватыми пятнами, имеющими вид сальной свечи.
4. Фаза образования кист.
Нередко при присоединении бактериальной инфекции при панкреонекрозе образуется очаговое, реже – диффузное, нагноение.
Жировой панкреонекроз выделяют в самостоятельную нозологическую единицу. Эта форма обычно подвергается медленной инволюции в течение 1–2 месяцев.
При распространенных некрозах в поджелудочной железе могут образовываться ложные кисты. Если присоединяется инфекция, то формируется абсцесс.
Характерным для геморрагического панкреонекроза является распространение биохимически активного экссудата за пределы поджелудочной железы с ферментативным повреждением брюшины, забрюшинной клетчатки и нередко органов грудной полости, преимущественно слева.
Поступление в кровь и лимфу панкреатических ферментов, продуктов ферментативного расщепления белков и липидов, биогенных аминов, активация кининовой и плазминовой систем проявляются токсемией (интоксикацией). Она характеризуется нарушениями гемодинамики (функций сердечно-сосудистой системы), функций центральной нервной системы и повреждением паренхиматозных органов. Токсемия наиболее резко выражена у больных с геморрагическим панкреонекрозом.В течении панкреонекроза выделяют три основных периода:
1) период гемодинамических нарушений и панкреатогенного шока;
2) период функциональной недостаточности паренхиматозных органов;
3) период постнекротических дегенеративных и гнойных осложнений.Длительность первого периода ограничивается 2–3 сутками .
В это время наблюдаются нарушение центральной гемодинамики, уменьшение объема циркулирующей крови, возрастание общего периферического сосудистого сопротивления и генерализованные расстройства микроциркуляции.
Нарушения центральной гемодинамики связывают с тяжелыми морфологическими и функциональными изменениями сердечной мышцы, что приводит к уменьшению минутного и ударного объема сердца и системного давления. Гипофункция миокарда объясняется нарушением микроциркуляции в нем, влиянием кардиодепрессивных веществ и продуктов калликреин-кининовой системы. Компенсаторная тахикардия (учащенное сердцебиение) влечет за собой снижение энергетических ресурсов миокарда.
Уменьшение объема циркулирующей крови зависит от депонирования крови в капиллярах, массивной экссудации плазмы в парапанкреатические ткани, в серозные полости и в кишечник, от потери жидкости при рвоте, а также от потери эритроцитов.
Наиболее вероятными причинами повышения общего периферического сопротивления являются распространенное сладжирование эритроцитов, диссеминированное внутрисосудистое свертывание крови и резкое повышение ее вязкости. На ранних стадиях может иметь значение артериолоспазм.
Определенное значение в нарушениях гемодинамики имеют нервно-рефлекторные воздействия на центральную нервную систему как итог обширной афферентной импульсации из рефлексогенных зон – чревного сплетения, забрюшинного пространства и брюшины.Второй период начинается на 3-7-й день болезни.
В это время нарушаются функции многих органов и систем, что является основной причиной, приводящей больных к смерти.
Основными причинами плевролегочных осложнений у больных панкреонекрозом считают уменьшение сурфактанта, возможно, в результате воздействия сывороточной лецитиназы (а также фосфолипазы А и липазы), нарушения микроциркуляции, ограничение подвижности диафрагмы из-за болей и нарастающего пареза кишечника, распространение биологически активных субстанций в грудную полость.
Поражение печени характеризуется функциональными нарушениями гепатоцитов и блокадой макрофагальной системы. Печеночная недостаточность с геморрагическим синдромом и комой развивается редко и, по-видимому, представляет собой одно из проявлений синдрома диссеминированного внутрисосудистого свертывания крови.
Нарушения функции почек, вплоть до острой почечной недостаточности, связывают с гипотонией и гиповолемией, синдромом диссеминированного внутрисосудистого свертывания крови и токсико-инфекционными воздействиями.
Нередко наблюдаемые при панкреонекрозе нарушения центральной нервной системы имеют характер начальных расстройств психики, делирия и комы. Патогенез этих нарушений связывают с предшествующим алкоголизмом, липаземией, интоксикацией продуктами белкового метаболизма, венозным полнокровием мозга, гипокалиемией, нарушением дезинтоксикационной функции печени и почек. Определенное значение приобретают отек и набухание мозга на фоне нарушений микроциркуляции и токсемии.Третий период начинается через 1–2 недели от начала заболевания , когда некротический процесс в поджелудочной железе уже прекратился. Постнекротические изменения в железе могут быть дегенеративными и гнойными. Дегенеративные изменения в виде парапанкреатического инфильтрата, кистозного фиброза и кальциноза, ретенционных кист, сдавления окружающих железу сосудов чаще связаны с жировым панкреонекрозом. Геморрагическому панкреонекрозу более свойственны ложные кисты. Обширная асептическая геморрагическая флегмона забрюшинной клетчатки является шокогенной зоной и усиливает панкреатогенную интоксикацию. В случае присоединения инфекции развивается гнойный панкреатит или флегмона железы. Нередко инфицирование возникает в результате тампонирования или дренирования сальниковой сумки при операции.
Возможно также образование внутренних и наружных свищей, возникновение вторичных аррозивных кровотечений.
Клиническая картинаЧаще болеют женщины, лица старших возрастных групп и склонные к полноте. Нередко заболевание начинается ночью после обильной еды или употребления алкоголя.
Наиболее характерными признаками острого панкреатита являются боль, рвота и явления динамической кишечной непроходимости. Эти кардинальные проявления болезни выражены по-разному в зависимости от глубины и обширности поражения поджелудочной железы.
Боль в животе – наиболее постоянный и ведущий симптом острого панкреатита. Безболевой панкреатит встречается крайне редко. Возможно, это относится к случаям, сопровождающимся комой или делирием.
Боль, как правило, бывает очень сильной и может вести к шоку. Чаще всего она постоянная, тупая или режущая, значительно реже – схваткообразная. Боль обычно локализуется высоко в эпигастральной области и носит опоясывающий характер, однако у некоторых больных боль ощущается в правом и реже – в левом подреберье. От сильных болей они стонут, иногда даже кричат и принимают различные положения в постели. Одни больные лежат неподвижно, затаившись, другие – мечутся. И те и другие таким вынужденным положением или его сменой стремятся уменьшить боль, но это не удается. Чрезвычайно сильные боли в животе связывают с вовлечением в патологический процесс чревного и внутриорганных нервных сплетений. Снять боль анальгетиками и наркотиками не всегда удается. Иррадиация боли разнообразна: в поясницу справа или слева, в спину и позвоночник (опоясывающая боль), в грудную клетку, в область сердца и т. д. Различная локализация и иррадиация болей не столь уж редко приводят к диагностическим ошибкам.
Рвота является частым и характерным симптомом острого панкреатита. Она бывает повторной, неукротимой, мучительной и не приносит облегчения. В рвотных массах обычно присутствует желчь. При тяжелой форме острого панкреатита рвотные массы нередко имеют вид «кофейной гущи», что может указывать на плохой прогноз, а также иногда приводит к ошибочному диагнозу желудочного кровотечения. В таких случаях помогает диагностике микроскопия рвотных масс.
К менее характерным симптомам относятся сухость во рту, тошнота без рвоты, мучительная икота, отрыжка и вторичные истинные желудочно-кишечные кровотечения. Обычно они возникают при пенетрации (прободении) язвы желудка в железу, при реактивном панкреатите, способствующем в свою очередь аррозии сосуда в дне язвы.
Кожные покровы при панкреатите обычно бледны, но нередко бывают субиктеричными (несколько желтоватыми). У некоторых больных рано появляется цианоз, иногда с «мраморным» рисунком, что связано с нарушениями микроциркуляции. Позднее цианоз может зависеть от дыхательной недостаточности.
В литературе обычно описывается ограниченный цианоз различной локализации:
– лица и туловища (симптом Мондора);
– кожи живота (симптом Холстеда);
– боковых стенок живота (симптом Грея Тернера);
– лица и конечностей (симптом Лагерлефа);
– в области пупка (симптом Кюллена) и др.
Диагностическая ценность ограниченного цианоза невелика, поскольку он появляется в поздних стадиях болезни и свидетельствует о тотальном поражении железы. Иногда наблюдаются экхимозы вокруг пупка (описаны Грюнвальдом) или петехиальные высыпания на коже ягодиц как следствие поражения мелких сосудов.
При прогрессирующем течении острого панкреатита общее состояние быстро ухудшается, нарастают интоксикация (вплоть до токсического шока) и одышка. Кожные покровы покрываются липким потом. Температура тела вначале может быть нормальной; она повышается при резорбции продуктов аутолиза тканей и при воспалительном процессе в поджелудочной железе и желчных путях. Замедленный вначале пульс учащается, заметно опережая подъем температуры тела. Язык становится сухим. Артериальное давление вначале может быть несколько повышенным, но по мере нарастания токсемии снижается. Все это указывает на продолжающийся некроз. Описаны случаи смерти больных при остром тотальном некрозе поджелудочной железы в течение первых часов заболевания.Местные симптомы зависят от тяжести поражения поджелудочной железы и времени, прошедшего от начала заболевания. Живот обычно вздут, перистальтические шумы прослушиваются плохо. Признаки пареза кишечника и желудка появляются довольно рано. Их связывают с вовлечением в патологический процесс корня брыжейки кишки, связочного аппарата желудка и рефлекторными влияниями на эти органы. Часто наблюдается изолированное вздутие ободочной кишки. Несмотря на сильные боли в животе, он долгое время остается мягким. Почти постоянно определяется выраженная болезненность при пальпации в эпигастральной области, особенно под мечевидным отростком, в правом, а иногда и в левом подреберье. Несколько позже появляется умеренное напряжение или резистентность мышц передней брюшной стенки в эпигастральной области. Слабая выраженность симптомов раздражения брюшины связана с локализацией патологического процесса преимущественно в забрюшинном пространстве.
Многие хирурги считают скудную местную симптоматику при тяжелой интоксикации характерным сочетанием именно для раннего периода острого панкреатита.
Позднее появляются симптомы раздражения брюшины, перкуторно – притупление в отлогих частях живота за счет скопления выпота и признаки асептической флегмоны забрюшинной клетчатки в виде пастозности или отека поясничной области.
У больных с острым панкреатитом отек может распространяться от середины лопатки до ягодицы.
В случаях острого холецистопанкреатита наблюдается сочетание симптомов острого холецистита и панкреатита. Заболевание начинается симптомами холецистита: типичные боли в правом подреберье с иррадиацией в правое плечо и правую лопатку; болезненность в проекции желчного пузыря; нередко ригидность брюшной стенки в правом верхнем квадранте. Иногда пальпируется увеличенный болезненный желчный пузырь, нередко бывает желтуха. Температура тела высокая, наблюдаются выраженные лабораторные острофазовые реакции. На этом фоне боль перемещается в эпигастральную область, иногда влево, с иррадиацией в поясницу, и становится более интенсивной. Усиливается или присоединяется многократная рвота.Течение острого панкреатита может быть абортивным, медленно или быстро прогрессирующим. При абортивном течении процесс ограничивается острым отеком поджелудочной железы с выздоровлением через 7-10 дней. Эта форма встречается чаще всего.
Быстрое прогрессирование свойственно геморрагическому панкреонекрозу, при котором наблюдаются выраженная токсемия, пропитывание экссудатом забрюшинной клетчатки и развитие ферментативного геморрагического перитонита.
Признаками некроза поджелудочной железы являются усиление болей в животе с широкой зоной иррадиации, неукротимая рвота, стойкий парез кишечника, раздражение брюшины и выпот в брюшную полость, нарастание гемодинамических нарушений. Лабораторные признаки деструкции железы – нарастание нейтрофильного лейкоцитоза, лимфопения и снижение активности альфа-амилазы в крови и моче. И в этих случаях возможно стихание процесса через 7-14 дней с выздоровлением или развитием осложнений позднего периода. При присоединении инфекции повышается температура тела, нарастает нейтрофильный лейкоцитоз.
При медленном течении чаще наблюдается образование парапанкреатического инфильтрата. Эту форму относят к жировому панкреонекрозу.
При прогрессирующем панкреатите нарастают интоксикация и тахикардия, присоединяются признаки «плюривисцерального синдрома». Но чаще при холецистопанкреатите процесс в поджелудочной железе ограничивается отеком. Помощь в диагностике оказывает исследование активности панкреатических ферментов в крови и моче.
Осложнения острого панкреатита
Осложнения острого панкреатита бывают:
– токсические (панкреатический шок, делириозный синдром, печеночно-почечная и сердечно-сосудистая недостаточность);
– постнекротические (абсцесс поджелудочной железы, флегмона забрюшинной клетчатки, перитонит, аррозивные кровотечения, кисты и панкреатические свищи).
При прогрессировании острого панкреатита с выраженной токсемией, как правило, развивается поражение многих органов и систем – «плюривисцеральный синдром», часто описываемый как осложнение болезни.
У многих больных наблюдаются респираторные осложнения. Среди них наиболее часто встречаются поражения диафрагмы: ограничение подвижности и высокое стояние диафрагмы. Ателектазы легких встретились в 31,4 % всех наблюдений; они чаще имели место при тяжелом течении панкреатита.
В происхождении ателектазов играют роль парез диафрагмы, метеоризм, снижение активности дыхательного центра, а у оперированных больных – боль в ране. О роли ферментов в происхождении ателектазов может свидетельствовать их раннее возникновение (на 2-3-и сутки) и быстрое исчезновение после успешной терапии.
Особое место занимают отек легких и пневмония. Наблюдаемые в первые трое суток заболевания, эти осложнения совпадают по времени с наивысшей активностью ферментов в крови.
Ранний токсический отек легких бывает различным – от минимального, не имеющего заметных клинических проявлений, до тяжелого по характеру и бурного по течению процесса.
При рентгенологическом исследовании органов грудной клетки отмечают усиление сосудистого рисунка, неоднородные, различные по величине затемнения либо облаковидные образования, преимущественно в нижних долях легких.
Отек легких, диагностируемый у больных в более поздние сроки острого панкреатита, является следствием сердечно-сосудистой недостаточности, а иногда – перегрузки больных жидкостью в процессе интенсивной трансфузионной терапии.
Ранние ферментативные пневмонии не имеют типичной клинической картины, отличаются скудостью физикальных проявлений, отсутствием мокроты и нередко выявляются лишь рентгенологически в форме очагов затемнения на фоне усиленного сосудистого рисунка легких. Они быстро поддаются энергичной антиферментной терапии.
Поздние пневмонии имеют микробное происхождение, нередко бывают двусторонними; их диагностика не представляет затруднений.
Инфаркт-пневмонии развиваются в поздние сроки острого панкреатита, в фазу секвестрации и нагноения поджелудочной железы. Клиническая картина при этом зависит от массивности эмболии и темпа развития тромбоэмболического процесса. Среди других легочных осложнений встречаются абсцессы легких .
Экссудативный плеврит при остром панкреатите встречается часто и обычно имеет реактивный характер. При бактериологическом исследовании экссудат при ранних панкреатогенных плевритах стерилен; он обычно имеет серозный характер (иногда серозно-геморрагический), и в нем обнаруживается высокое содержание амилазы. Поздний плеврит нередко бывает гнойным, при этом высевается разнообразная микробная флора.
При тяжелом течении панкреатита наблюдаются нарушения функции печени . В ней выявляют дистрофические и дегенеративные изменения, а иногда – очаговые некрозы. Активность аминотрансфераз, общей лактатдегидрогеназы, ее фракций и щелочной фосфатазы нередко умеренно повышается. В той или иной степени нарушаются все виды обмена. Следует заметить, что протромбинообразовательная функция обычно страдает умеренно, иногда наблюдается умеренная гипербилирубинемия. Печень может быть увеличенной.
Нарушения функции почек наблюдаются у большинства больных панкреатитом, они особенно выражены при геморрагическом панкреонекрозе. Основными причинами поражения почек являются нарушение кровоснабжения и токсические воздействия. Чаще наблюдается протеинурия. Острая почечная недостаточность отмечена у небольшого числа больных.
Высказывается предположение о развитии надпочечниковой недостаточности при панкреатите, что на фоне тяжелой токсемии и гемодинамических нарушений можно установить только путем исследования гормонов надпочечников. Описаны случаи поражения надпочечников при забрюшинной асептической флегмоне с развитием их недостаточности.
Нарушения психики при панкреонекрозе проявляются беспокойством, возбуждением, эйфорией или заторможенностью, неадекватными реакциями, агрессией, негативизмом, эпизодами галлюцинаций и дезориентации, вплоть до развития делирия или комы. По мнению ряда авторов, делирий чаще возникает у больных хроническим алкоголизмом на 2-3-й день болезни и в дальнейшем бесследно проходит. Другие клиницисты считают его соматогенным.
В более поздней – инфильтративно-некротической – стадии и секвестрации развиваются и другие осложнения: парапанкреатический инфильтрат; ложные кисты поджелудочной железы; гнойные процессы (абсцессы и флегмона поджелудочной железы, сальниковой сумки, забрюшинные и внутрибрюшные абсцессы, флегмона забрюшинной клетчатки, перитонит); наружные и внутренние свищи; аррозивные кровотечения; окклюзии ветвей брюшной аорты и системы воротной вены; острые эрозии и язвы желудочно-кишечного тракта, которые в свою очередь могут осложниться кровотечением и перфорацией. Изредка развивается сахарный диабет, чаще наблюдаются преходящая гипергликемия и глюкозурия.
Диагностика острого панкреатита
Диагностика острого панкреатита является актуальной проблемой ургентной хирургии. В условиях скорой помощи диагноз панкреатита не устанавливается в 38–80,4 % случаев. Это объясняется полисимптомностью, а часто и атипичностью клинической картины заболевания, тяжелыми расстройствами гемодинамики, алкогольной интоксикацией, наличием тяжелых сопутствующих заболеваний, ареактивностью больных пожилого возраста.
Полноценная диагностика острого панкреатита предполагает:
1) выявление заболевания и подтверждение его формы;
2) оценку состояния желчных путей;
3) распознавание ранних осложнений;
4) прогнозирование течения заболевания.
Решающее место в диагностике панкреатита принадлежит обследованию больных в стационаре. Даже в условиях хирургического стационара в течение первых суток от начала заболевания диагноз не распознается у 10–43 % больных.
Не менее сложными задачами являются своевременное установление формы панкреатита, определение глубины развившихся деструктивных изменений в поджелудочной железе. Количество диагностических ошибок при деструктивных формах заболевания достигает 52–62 %.
Причинами поздней диагностики острого панкреатита в условиях стационара являются недостаточная информативность применяемых лабораторных методов, несоответствие ферментемии тяжести деструктивных изменений в поджелудочной железе, исключение лапароскопического исследования, особенности топографо-анатомического расположения, существенные различия в выраженности отдельных симптомов при жировом и геморрагическом панкреонекрозе. Трудности диагностики деструктивного панкреатита приводят к тому, что многие больные не получают адекватной патогенетической терапии, иногда вплоть до летального исхода. Неудовлетворительные результаты лечения острого панкреатита во многом обусловлены несовершенством существующих методов ранней диагностики и подтверждения диагноза, дифференциации и уточнения формы заболевания, оценки и прогнозирования течения деструктивных процессов в ткани поджелудочной железы. Только ранняя диагностика и своевременно начатое интенсивное патогенетическое лечение дают основание рассчитывать на существенное улучшение исходов заболевания, уменьшение осложнений и летальности.
Клинические методы диагностики
У большинства больных диагностика острого панкреатита производится на основе жалоб больного, объективного исследования и лабораторных данных. Жалобы, возникающие у больных при остром панкреатите, характеризуются болями опоясывающего характера в надчревной области и над пупком, в правом или левом подреберье, с иррадиацией в поясницу, тошнотой, рвотой. Объективно: чаще всего живот вздут в проекции поперечной ободочной кишки, локально болезнен, мягкий, реже напряжен, с перитонеальными симптомами, с ослабленной перистальтикой кишечника или с полным ее отсутствием.
Синдромная диагностика при деструктивных формах острого панкреатита не получила широкого распространения. Однако анализ клинических синдромов, имеет научно-практическое значение.
В начальных стадиях деструктивного панкреатита наиболее демонстративными оказались следующие клинические синдромы:
– болевой;
– перитонеальный;
– динамической непроходимости кишечника;
– гемодинамических расстройств.
Сопоставление клинических проявлений показало, что интенсивность и динамика этих синдромов во многом связаны с обширностью распространения деструктивных изменений в поджелудочной железе, забрюшинной жировой клетчатке и брюшной полости. Это позволяет использовать их не только для ранней диагностики панкреонекроза, но и для диагностической оценки развития заболевания.
1. Болевой синдром при деструктивном панкреатите отличается особой интенсивностью. Боли обычно локализуются в верхних отделах живота и имеют опоясывающий характер. Другая особенность болевого синдрома при панкреонекрозе в том, что ношпа и другие спазмолитические препараты, а также поясничная новокаиновая блокада, внутривенное введение глюкозо-новокаиновой смеси дают временный или достаточный обезболивающий эффект. Введение морфина и его аналогов недопустимо, так как способствует прогрессированию некротических изменений в поджелудочной железе.
Экстренные вмешательства (лапароскопия, лапаротомия), выполненные через 6-12 ч от начала сильных опоясывающий болей, показали, что уже в эти сроки имеются макроскопические признаки деструктивного панкреатита: перитонеальный экссудат с высокой ферментативной активностью, бляшки стеатонекроза, отек и кровоизлияния на поверхности поджелудочной железы и в окружающей ее жировой клетчатке.
Интенсивный болевой синдром при клинической картине острого панкреатита следует считать одним из ранних клинических признаков формирования деструктивной формы заболевания, а распространение зоны болевых ощущений на нижние и боковые отделы живота отражает генерализацию деструктивного процесса в поджелудочной железе.2. Перитонеальный синдром находят у 20–40 % больных острым панкреатитом. Было установлено, что в начальной стадии панкреонекроза напряжение мышц брюшной стенки имелось в 97,4 % случаев, а симптом Щеткина-Блюмберга – в 57,7 % из них. При геморрагическом панкреонекрозе клинические проявления перитонеального синдрома обнаруживаются практически у 100 % больных, а при жировом – у 96,9 %.
Несоответствие интенсивности перитонеального синдрома и выраженности болевых ощущений при клинической картине острого панкреатита следует расценивать как один из признаков формирующегося панкреонекроза.
Первичный панкреатогенный перитонит патогенетически связан с начальной стадией заболевания, с формированием панкреонекроза и парапанкреатита. Реакция листков брюшины на процесс деструкции (разрушения ткани) в поджелудочной железе и окружающей клетчатке, а также возникновение и развитие острой портальной гипертензии в период приступа панкреонекроза сопровождаются образованием перитонеального экссудата (выпота).
Пропотевая через брюшину, покрывающую поджелудочную железу и забрюшинную клетчатку, выпот накапливается в сальниковой сумке и в брюшной полости нередко в большом количестве.
Доказательством панкреатогенной природы перитонеального экссудата является наличие в нем ферментативной активности (высокая активность амилазы в экссудате – 512-1024 ед.).3. Синдром динамической кишечной непроходимости при остром панкреатите отмечают у 40–60 %, а по некоторым данным у 90 % больных. Клинико-морфологические сопоставления показали, что многократную рвоту следует воспринимать как прогностический признак. В случаях с неблагоприятным исходом она начинается с первых часов болевого приступа.
Рвотные массы у больных с деструктивным панкреатитом обычно содержат примесь желчи, но при развитии эрозивно-язвенного поражения желудка они имеют вид «кофейной гущи», а при сопутствующем циррозе печени и варикозно расширенных венах пищевода содержат малоизмененные или алые сгустки крови.
Панкреонекроз с неблагоприятным исходом сопровождается более продолжительной динамической кишечной непроходимостью, консервативные мероприятия не эффективны. На рентгеновских снимках таких больных видны растянутые петли кишечника, нередко с уровнем жидкости. Дифференциальной диагностике с механической непроходимостью в таких случаях помогает исследование пассажа бария по кишечнику. У оперированных или умерших с такой клинической картиной больных обнаруживали тотальный или субтотальный панкреонекроз с обширным поражением околопанкреатической клетчатки, большого сальника. В большинстве таких наблюдений имелись множественные очаги стеатонекроза в клетчатке брыжейки тонкой кишки, в одном или нескольких местах околокишечной клетчатки.
Для оценки тяжести течения панкреонекроза применяется измерение объема застойного желудочного содержимого, получаемого по назогастральному зонду за сутки.
В группе больных с благоприятным исходом объем застойной жидкости достигает пика на 2-3-й день приступа и не превышает 600–800 мл в сутки. С 4-5-го дня он уменьшается до 300–400 мл и менее.
В группе больных с неблагоприятным исходом панкреонекроза объем содержимого желудка нередко уже на 2-3-й день превышает 1000 мл. В последующие дни объем застойного желудочного содержимого увеличивается в 2–3 раза.
Этот простой прием позволяет уже в первые дни заболевания хотя бы ориентировочно выделить группу больных с прогностически неблагоприятным течением заболевания и соответственно корригировать лечение.4. Гемодинамические расстройства при остром панкреатите обстоятельно изучены с помощью специальных инструментальных методик. В условиях неотложной диагностики деструктивного панкреатита ориентировочную оценку гемодинамики можно провести по состоянию пульса, периферической микроциркуляции, артериального и центрального венозного давления.
Тахикардия при формировании панкреонекроза возникает с первых часов болевого приступа. В первые сутки она имеется у 67 % больных (120–130 ударов в минуту), при геморрагическом панкреатите – у 49,3 %, при жировом панкреонекрозе – у 71,4 %. На 2-3-и сутки количество таких больных увеличивается до 81,5 %.
Систолическое артериальное давление в первые дни формирования деструктивных форм панкреатита характеризуется тремя вариантами: гипертоническим, нормотоническим и гипотоническим. Среди верифицированных наблюдений в ранние сроки преобладали гипертонический и нормотонический варианты.
Анализ наблюдений показал, что степень гемодинамических расстройств во многом соответствует общей тенденции развития деструктивного панкреатита.
У 19,1 % больных с верифицированным диагнозом панкреонекроза подъем систолического артериального давления достигал 250/100 мм рт. ст. и удерживался в течение 7–8 дней. Развитие подобного «гипертонического криза» является одним из клинических признаков формирования панкреонекроза с прогрессированием деструктивных изменений. На секции в таких случаях имеются обширные поражения поджелудочной железы и забрюшинной клетчатки. Патолого-анатомические исследования показали, что уже в первые 4–5 дней деструктивные изменения (очаги жирового некроза, кровоизлияния, очаги некроза) имеются в параадреналиновой клетчатке и в паренхиме надпочечников. Это позволяет связать возникновение гипертонического криза в первые дни формирования панкреонекроза не только с рефлекторными реакциями на боль и воспаление, но и с распространением зоны деструктивных изменений на параадреналовую клетчатку, надпочечники и другие отделы забрюшинной клетчатки. Артериальная гипертензия и «панкреатогенный гипертонический криз» чаще выявляются при жировом панкреонекрозе (52,1 %), чем при геморрагическом (23,3 %).
Артериальная гипотензия чаще возникает при геморрагическом панкреонекрозе (60,7 %), чем при жировом панкреонекрозе (11,1 %).
Нормотонический вариант гемодинамики в первые сутки формирования панкреонекроза отмечен у 37,4 % больных с верифицированным диагнозом.
Изменения центрального венозного давления (ЦВД) в верифицированных наблюдениях панкреонекроза также имели тесную связь с клиническим течением заболевания. Отрицательные или близкие к нулю показания центрального венозного давления в первые 24 ч заболевания возникали на фоне обширных некротических поражений поджелудочной железы и забрюшинной клетчатки.
Нарушения периферической микроциркуляции кожи в виде изменения цвета кожи имеются у 39,6 % больных (фиолетовые пятна на коже живота, конечностей, цианоз и акроцианоз, бледность), обычно развиваются в первые сутки формирования обширных деструктивных изменений.В последние годы в диагностике острого панкреатита все чаще находят применение ультразвуковое и ангиографическое исследования, эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) и компьютерная томография. Однако использование в диагностике острого панкреатита ЭРПХГ и ангиографии не получает широкого распространения в связи с повышенной инвазивностью и сложностью этих методик. Инструментальные методы диагностики
Наиболее перспективным инструментальным методом диагностики острого панкреатита является постоянно совершенствующийся метод ультразвукового исследования (УЗИ ). Простой в использовании, не имеющий противопоказаний метод УЗИ особенно ценен в связи с возможностью повторного применения для динамического контроля за состоянием поджелудочной железы и окружающей парапанкреотической клетчатки, выявления признаков деструктивного панкреатита, в том числе и в послеоперационном периоде. Однако получение четких ультразвуковых данных о состоянии поджелудочной железы в остром периоде заболевания часто затруднено значительным скоплением газов в кишечнике у больных повышенного питания, у ранее оперированных на органах верхнего отдела брюшной полости с нарушением топографии этой области.
При проведении УЗИ необходимо прежде всего обратить внимание на анатомию поджелудочной железы и ее сосудистые ориентиры.
Отек поджелудочной железы, ее утолщение в передне-заднем направлении, практическое отсутствие тканей между поджелудочной железой и селезеночной веной – признаки острого панкреатита.
При УЗИ также можно выявить и другую патологию поджелудочной железы (например, изменение диаметра протока).
При хроническом панкреатите часто выявляют кальцификацию железы или псевдокисты, содержащие жидкость.
При хроническом панкреатите в брюшной полости возможно скопление асцитической жидкости, хорошо выявляемой при УЗИ.
Различные заболевания поджелудочной железы могут вызывать изменение эхогенности ее ткани.
В большинстве случаев при заболеваниях поджелудочной железы ее эхогенность снижается вследствие отека или воспаления. Опухоли тоже почти всегда гипоэхогенны.
Повышение эхогенности – следствие скопления газа или «кальцификации» железы.
Жидкостная структура, расположенная в ткани поджелудочной железы, может быть кистой, абсцессом или лимфомой.
При УЗИ можно выявить патологию желчного пузыря (например, холецистит, холелитиаз или расширение общего желчного протока).
УЗИ брюшной полости имеет ограничения. Так, при большом скоплении газов в кишечнике (например, при кишечной непроходимости) визуализировать внутренние органы трудно или невозможно.
Неоценимую услугу УЗИ оказывает при диагностике панкреонекроза – частого и очень грозного осложнения острого панкреатита. Основные ультразвуковые данные (степень увеличения поджелудочной железы, четкость ее контуров, распространение изменений эхо-структуры, эхогенность паренхимы, изменения в желчном пузыре) не имели достоверной взаимосвязи с течением и исходом заболевания, однако обнаружена закономерность в течение панкреонекроза при трех типах сочетаний этих основных нарушений эхо-структуры поджелудочной железы. Диффузная эхо-неоднородность ее паренхимы с чередованием участков уплотнения и разрежения (1-й тип) в 14,8 % случаев соответствовала последующему развитию локальных постнекротических осложнений. Такие же осложнения развились у трети больных с исходным преобладанием зон с высокой интенсивностью отражения эхо-сигнала (2-й тип), частота их достигала 80 % в тех случаях, когда превалировали обширные участки пониженной эхогенности и эхонегативные зоны (3-й тип).Обзорная рентгенография органов брюшной полости для диагностики панкреатита относительно малоинформативна. Иногда на обзорной рентгенограмме можно обнаружить следующие изменения:
– кальцификаты в области малого сальника и поджелудочной железы, чаще обнаруживаемые у больных хроническим панкреатитом, злоупотребляющих алкоголем;
– скопление газа в области малого сальника – признак образования абсцесса внутри или около поджелудочной железы;
– размытые тени подвздошно-поясничных мышц (m. psoas) при забрюшинном некрозе поджелудочной железы;
– смещение органов брюшной полости вследствие экссудации и отека малого сальника и органов, располагающихся в непосредственной близости от поджелудочной железы;
– спазмированные участки поперечно-ободочной кишки, непосредственно прилегающие к воспаленной поджелудочной железе; выявляют газ в просвете кишки;
– при хроническом панкреатите возникает симптом перевернутой тройки.Рентгеноконтрастное исследование с бариевой взвесью используют для диагностики патологии верхних отделов желудочно-кишечного тракта.
Возможно увеличение радиуса подковы двенадцатиперстной кишки вследствие отека поджелудочной железы.
При релаксационной дуоденографии можно выявить симптом подушки – сглаживание или облитерация складок слизистой оболочки медиальной стенки двенадцатиперстной кишки вследствие отека поджелудочной железы и ответной воспалительной реакции стенки двенадцатиперстной кишки.Компьютерная томография поджелудочной железы имеет большую, чем УЗИ, разрешающую способность. Наличие газа в кишечнике не влияет на ее результат.
Критерии оценки выявленных изменений в поджелудочной железе такие же, как и при УЗИ.
Введение в желудок разведенной бариевой взвеси помогает четче визуализировать поджелудочную железу.Ангиографическая диагностика заболеваний поджелудочной железы производится редко. Методом выбора считают селективную целиакографию , которая при необходимости может быть дополнена мезентерикографией и суперселективной артериографией. Метод считается относительно безопасным, высокоинформативным и достаточно достоверным при определении характера и распространенности панкреонекроза.
На селективной целиакографии при отечном панкреатите выявляют усиление сосудистого рисунка, при панкреонекрозе – сужение просвета чревного ствола, ухудшение кровоснабжения железы с участками выключения сосудистого русла.
Большое количество ангиографических признаков острого панкреатита и вариабельность их при близких вариантах поражения поджелудочной железы затрудняют диагностическую интерпретацию данных в каждом конкретном случае. Поэтому целесообразнее ориентироваться на определенные сочетания этих признаков, отражающих глубину и распространение некроза паренхимы поджелудочной железы.
Можно выделить три типичных варианта таких сочетаний:
Мелкоочаговая деструкция. Ангиосемиотика скудная и слабовыраженая, характеризуется преимущественно диффузно разбросанными стенозами, окклюзиями и деформациями мелких панкреатических артерий.
Крупноочаговая деструкция. Характерно появление обширных гипо– и аваскулярных зон, захватывающих иногда целый анатомический отдел железы. Часто наблюдается длительная задержка контрастного вещества в артериях поджелудочной железы, а в венозной фазе – стеноз или тромбоз селезеночной вены.
Тотально-субтотальные некрозы. Типично появление аваскулярных зон, длительной задержки контрастного вещества в артериях 2-3-го анатомических отделов железы, часто наблюдаются тромбоз или стеноз селезеночной вены, снижение кровотока в чревном стволе.Радиоизотопное исследование при панкреонекрозе: отсутствие фиксации изотопа в поджелудочной железе, снижение выделительной функции печени.
Лапароскопия
Среди инструментальных методов диагностики панкреатита значительное место занимает лапароскопическое исследование , которое помогает исключить изменения со стороны других органов брюшной полости, выявить другие признаки развивающегося деструктивного процесса в поджелудочной железе, уточнить форму панкреатита, характер перитонеальных явлений. Лапароскопический метод можно считать альтернативой лапаротомии, оптимальным средством для оказания малотравматичного и достаточно адекватного хирургического пособия при остром панкреатите.
При лапароскопии выявляют очаги жирового некроза, кровоизлияния и отек желудочно-ободочной связки, характер экссудата (серозный или геморрагический), оценивают состояние желчного пузыря.
Однако диагностические и лечебные возможности метода могут быть существенно ограничены из-за недостаточной доступности поджелудочной железы для осмотра, трудности выявления забрюшинного распространения выпота, при обследовании больных со спаечным процессом в брюшной полости, в условиях выраженного пареза кишечника, при обширных вентральных грыжах, у очень тучных больных, в коматозном состоянии.Следует отметить, что все методы инструментальной диагностики призваны в той или иной степени разрешить задачу обнаружения грубых морфологических проявлений деструктивного процесса в поджелудочной железе. С учетом сложных патофизиологических и биохимических процессов, предшествующих и сопутствующих развитию клинических и морфологических проявлений деструктивного панкреатита, применение этих методов не решает проблему ранней диагностики и прогнозирования течения заболевания. Даже интраоперационное обследование поджелудочной железы имеет ограниченное диагностическое и прогностическое значение, особенно на начальных стадиях заболевания. При прогрессировании клинической картины панкреатита, неэффективности проводимых консервативных мероприятий, ухудшении состояния больного, появлении перитонеальных симптомов диагноз деструктивного панкреатита с помощью инструментальных и оперативных методов чаще находит лишь запоздалое подтверждение. Как показывает опыт, интенсивные лечебные мероприятия, предпринимаемые на этом этапе, часто оказываются малоэффективными.
Лабораторные методы диагностики
Исходя из вышеизложенного решающая роль в ранней диагностике и прогнозировании течения острого панкреатита должна отводиться специальным лабораторным методам исследования поджелудочной железы. К ним относятся:
– исследования активности ферментов поджелудочной железы;
– различные функциональные тесты;
– показатели белкового, углеводного, электролитного обмена.
В связи с тем что поджелудочная железа секретирует почти все группы пищеварительных ферментов, на путях органоспецифической диагностики панкреатита центральное место занимает исследование этих ферментов в различных биологических средах организма.
Исторически первым ферментом, который стал изучаться в целях диагностики острого панкреатита, явилась амилаза . На сегодняшний день определение этого фермента в крови и в моче по методике, предложенной Вольгемутом больше 80 лет назад, является наиболее распространенным в клинике диагностическим тестом острого панкреатита. Уже на ранних стадиях заболевания наблюдается быстрое и иногда значительное повышение показателей амилазы в крови и моче . Именно это свойство определило большое значение фермента в экстренной диагностике острого панкреатита в условиях хирургического стационара.
У больных с острым панкреатитом активность сывороточной α-амилазы увеличена в 95 % случаев. Приблизительно в 5 % результаты исследования ложноположительны, у 75 % больных с характерными болями в животе и повышенной активностью сывороточной α-амилазы выявляют острый панкреатит.
В поджелудочной железе, поврежденной хроническим воспалением, синтетические процессы угнетены; поэтому при обострении хронического панкреатита содержание α-амилазы может не повышаться. При панкреонекрозе прогрессирующая деструкция поджелудочной железы также сопровождается падением активности α-амилазы.
Циркулирующую в крови α-амилазу секретирует не только поджелудочная железа, но и слюнные железы. Поэтому активность фермента в крови повышается при остром паротите.
Определение содержания амилазы более информативно при сравнении клиренса амилазы и эндогенного креатинина. Коэффициент «клиренс амилазы / клиренс креатинина» выше 5 свидетельствует о наличии панкреатита.
Однако большой клинический и экспериментальный опыт свидетельствует о следующих недостатках этого энзимологического показателя: кратковременность и непостоянность повышения, низкая специфичность, отсутствие прогностического значения и корреляции с динамикой и тяжестью патологического процесса в поджелудочной железе.
Низкая специфичность амилазы для поджелудочной железы обусловлена тем, что различные изоформы фермента образуются и присутствуют во многих органах и тканях организма – слюнных и потовых железах, печени, почках, мочеточниках, легочных альвеолах, тонкой кишке, яичниках и маточных трубах, лейкоцитах, гистиоцитах и др.Обладая идентичной ферментной активностью, эти изоформы фермента обусловливают иногда значительное повышение показателей амилазы почти при 30 различных заболеваниях, таких как острый аппендицит, холецистит, кишечная непроходимость, тромбоз мезентериальных сосудов и др.
Специфического для панкреатита уровня амилазы не существует. Вследствие значительных ее запасов в ацинарных клетках любое нарушение целостности гистогематического барьера, затруднение нормального оттока панкреатического секрета приводит к значительному выбросу энзиматически активного фермента в кровяное русло. Это особенно часто приходится наблюдать при легких формах панкреатита. При тяжелом, прогрессирующем течении заболевания активность амилазы может быстро истощаться вплоть до нормальных и субнормальных величин. Большое влияние на эти показатели в крови и в моче оказывают фильтрационная способность почек и работа почечных канальцев, функциональное состояние которых определяет реабсорбцию амилазы в кровь и количество выведения ее с мочой. Это подтверждает отсутствие четкой зависимости цифровых значений активности амилазы от тяжести заболевания, его форм, низкую роль в прогнозировании течения панкреатита. Таким образом, значение цифровых величин активности амилазы, ее динамика должны оцениваться только в комплексе с клиническими, инструментальными и другими лабораторными данными.
Следующим по значению в лабораторной диагностике острого панкреатита является определение степени повышения суммарной протеолитической активности плазмы крови . Как известно, показатели активности протеаз при остром панкреатите обусловлены патологической активацией трипсина. Однако данные об изменении «трипсиназной» активности в крови при остром панкреатите достаточно противоречивы. Отсутствие однозначных результатов может объясняться наличием в сыворотке крови и тканях мощных ингибиторов протеаз. Плазменные ингибиторы продуцируются паренхимой легких, печенью, слюнными железами, связывают свободные протеазы крови и удаляются клетками ретикулоэндотелиальной системы. При различных формах и на разных стадиях острого панкреатита ингибиторы протеаз в крови (1-антитрипсин, 2-мароглобулин, антитромбин ІІІ, 1-антихимотрипсин, интер--антитрипсин, 2-антиплазмин) претерпевают значительные колебания. Повышение уровня ингибиторов в крови может обусловливать получение ложноотрицательных результатов активности трипсина и, наоборот, при снижении реактивности – трипсинемию. Изменение емкости ингибиторов носит системный характер и представляет собой результат ответа защитных реакций организма на патологическую энзимемию, поэтому значительное их снижение может свидетельствовать о неблагоприятном течении и прогнозе острого панкреатита.
Определение трипсин-ингибиторных систем в плазме крови не отражает характера патологических изменений в поджелудочной железе, что снижает их диагностическое значение. Сложность определения истинной активности трипсина заключается в отсутствии специфичных субстратов.
Следующим по значению диагностическим тестом острого панкреатита является определение активности панкреатической липазы в сыворотке крови. Для определения фермента в настоящее время используется около 10 различных субстратов, что существенно затрудняет диагностику. Помимо методических трудностей, недостатками данного теста являются позднее повышение активности липазы в крови, недостаточная специфичность и чувствительность, несоответствие получаемых цифровых значений тяжести процесса в поджелудочной железе. Недостаточная специфичность липазы обусловлена повышением активности при остром холецистите, язвенной болезни и других острых хирургических заболеваниях. Большие надежды в определении характера развивающихся деструктивных процессов в поджелудочной железе связывают с определением активности в сыворотке крови другого липолитического фермента – фосфолипазы А2.
Иногда исследуют активность тканевых ферментов поджелудочной железы – эластазы и трансаминидазы, которые в крови здорового человека не определяются.
Для оценки состояния других органов определяют содержание общего белка и его фракций, глюкозы, билирубина, мочевины и креатинина, активность аминотрансфераз и щелочной фосфатазы в крови, электролитов в крови и моче, исследуют кислотно-основное состояние, а также свертывающую систему крови и уровень кальция в крови. Гипокальциемия является характерной чертой и плохим прогностическим признаком тяжелого острого панкреатита.
Для дифференциальной диагностики форм панкреатита предлагается использовать определение метгемальбумина , а также специальные энзимологические тесты – панкреозиминовый, трансаминидазный, бензидиновая проба.
При воспалительных очагах в поджелудочной железе очень активно протекают процессы перекисного окисления липидов. Поэтому целесообразно определять содержание маркеров перекисного окисления липидов в крови. Такими маркерами являются диеновые конъюгаты – продукты перикисного окисления липидов. Также маркером перикисного окисления липидов является кислая фосфатаза , определение активности которой широко применяется в клинике.
В качестве критерия повреждения клеточных мембран можно использовать определение активности эндогенных энзимов (ЛДГ, АЛаТ, АСаТ, трансаминидаза), концентрации в крови В-липопротеидов.
Само разнообразие предлагаемых показателей говорит об их недостаточной информативности, свидетельствует о необходимости поиска более чувствительных и специфичных диагностических тестов при остром панкреатите.
Дифференциальная диагностика
В основе диагноза лежит характерная клиническая картина (резкие боли в верхних отделах живота, рвота, сосудистый коллапс, защитное напряжение мышц передней стенки живота в этой зоне) в сочетании со значительной амилазурией и признаками поражения поджелудочной железы при ультразвуковом исследовании.
Необходимо дифференцировать острый панкреатит и другие заболевания, сопровождающиеся резкими болями в верхних отделах живота: абдоминальную форму инфаркта миокарда, прободную язву желудка или двенадцатиперстной кишки, острый холецистит, приступ желчно-каменной болезни, кишечную непроходимость, тромбоз мезентериальных сосудов, пищевую интоксикацию и ряд других заболеваний. Наличие высокой амилаземии и амилазурии, а также описанных выше петехий и экхимозов на коже свидетельствует в пользу острого панкреатита, однако эти изменения наблюдаются не во всех случаях. Электрокардиографическое исследование, как правило, позволяет исключить абдоминальную форму инфаркта миокарда. Во всех случаях правильную диагностику облегчает тщательный анализ клинических симптомов заболевания. Указания на наличие у больного в прошлом язвенной болезни, повторных приступов желчно-каменной болезни в известной степени помогают диагностике, однако острый панкреатит может возникать и на фоне этих заболеваний. Если возникновение рвоты, болей в животе, лихорадки, диареи отмечается одновременно у нескольких членов одной семьи или у лиц, питающихся вместе, то больше всего оснований предположить пищевую интоксикацию или кишечную инфекцию (дизентерия, сальмонеллез и т. д.).
ПрогнозПрогноз отечной формы острого панкреатита благоприятный. Прогноз деструктивных форм серьезный, особенно в случаях присоединения инфекции. Летальность остается высокой и достигает 50 %.
Прогноз при остром панкреатите складывается из признаков при поступлении и признаков, выявляемых через 48 ч после поступления.
Признаки, выявляемые при поступлении:
– возраст старше 55 лет;
– количество лейкоцитов в периферической крови более 16 109/л;
– концентрация глюкозы крови натощак выше 11 ммоль/л;
– активность ЛДГ в крови выше 350 МЕ/л;
– содержание АСТ более 25 МЕ/л.
Признаки, выявляемые через 48 ч после поступления:
– падение гематокрита на 10 %;
– повышение в крови содержания АМК до 1,8 ммоль/л;
– концентрация кальция сыворотки крови ниже 2 ммоль/л.
– раО2 ниже 60 мм рт. ст.;
– дефицит оснований больше 4 мэкв/л;
– потери жидкостей в третье пространство.
Окончательный прогноз . Если у больного менее 3 из указанных выше признаков, летальность составляет 0,9 %; если признаков более 7, летальность составляет практически 100 %.
Плохие прогностические признаки через 48 ч от момента поступления обычно обусловлены токсическим шоком и тяжелой местной деструкцией.
Общие эффекты (например, шок и гипоксию) вызывают продукты распада поджелудочной железы, поступающие в кровеносное русло.Профилактика
Профилактика острого панкреатита заключается в соблюдении рационального режима питания и диеты, борьбе с алкоголизмом, своевременном проведении холецистэктомии при желчно-каменной болезни.
2. Хронический панкреатит
В основе хронического панкреатита лежит развитие воспалительно-склеротического процесса, ведущего к прогрессирующему снижению функций внешней и внутренней секреции. Происходит уплотнение паренхимы поджелудочной железы (индурация) вследствие разрастания соединительной ткани, появления фиброзных рубцов, псевдокист и кальцификатов.
ЭтиологияЭтиология хронического панкреатита разнообразна.
Чаще хронический панкреатит формируется постепенно под воздействием определенных неблагоприятных факторов. К ним относятся бессистемное, нерегулярное питание, частое употребление острой и жирной пищи, хронический алкоголизм, особенно в сочетании с систематическим дефицитом в пище белков и витаминов.
При первичном хроническом панкреатите воспалительный процесс локализуется только в поджелудочной железе.
В этиологии первичного хронического панкреатита играют роль травмы, аллергия, сужение Вирсунгова протока, хронический алкоголизм, нарушения кровообращения, приступы острого панкреатита.
Многие этиологические факторы острого панкреатита могут вызвать и развитие хронического панкреатита. Среди них особое значение имеет злоупотребление алкоголем. Частой причиной хронического панкреатита является переедание с развитием гипергликемии. В ряде случаев хронический панкреатит развивается на фоне других обменных нарушений или при приеме некоторых лекарственных средств.Выделяют также вторичный хронический панкреатит , наблюдающийся при хроническом холецистите, холелитиазе (желчно-каменной болезни), стенозе желчного протока, поражении большого дуоденального сосочка (папиллите), язвенной болезни, дивертикулах двенадцатиперстной кишки, а также заболеваниях желудочно-кишечного тракта, сопровождающихся дуоденостазом. В последнем случае может нарушаться пассаж панкреатического секрета, возможно также проникновение в протоки поджелудочной железы кишечного содержимого, которое активизирует липолитические и протеолитические ферменты панкреатического сока, вызывает отек железы и ее повреждение.
К лекарственным средствам, которые могут вызвать или во всяком случае способствовать развитию хронического панкреатита, следует отнести глюкокортикоидные гормоны, тиазидовые диуретики, индометацин, некоторые наркотические препараты и эстрогены.
Панкреатит может развиться в период беременности, особенно в конце ее, вследствие повышения давления в полости живота.
Среди других этиологических факторов следует назвать хронические нарушения кровообращения и атеросклеротическое поражение сосудов поджелудочной железы, многие инфекционные заболевания (особенно инфекционный паротит, брюшной и сыпной тифы, вирусный гепатит), некоторые гельминтозы, хронические интоксикации свинцом, ртутью, фосфором, мышьяком, аллергические состояния.
ПатогенезОдними из ведущих механизмов развития хронического воспалительного процесса в поджелудочной железе являются задержка выделения и внутриорганная активизация панкреатических ферментов, в первую очередь трипсина и липазы, осуществляющих постепенно аутолиз (самопереваривание) паренхимы железы. Одновременно происходит реактивное разрастание соединительной ткани, которая затем рубцово сморщивается, приводя к склерозированию органа. В развитии и особенно прогрессировании хронического воспалительного процесса, как установлено, большое значение имеют процессы аутоагрессии.
При хронических панкреатитах инфекционного происхождения возбудитель может проникнуть в поджелудочную железу из просвета двенадцатиперстной кишки или из желчных путей через панкреатические протоки восходящим путем, чему способствует дискинезия пищеварительного тракта, сопровождающаяся дуоденопанкреатическим и холедохопанкреатическим рефлюксом. Предрасполагают к возникновению хронического панкреатита препятствия для выделения панкреатического сока в двенадцатиперстную кишку (спазм, воспалительный стеноз или опухоль печеночно-поджелудочной ампулы и др.), а также недостаточность сфинктера печеночно-поджелудочной ампулы (сфинктер Одди), облегчающего попадание дуоденального содержимого, активизирующего трипсин, в проток поджелудочной железы (Вирсунгов проток).Патогенез хронического панкреатита во многом сходен с патогенезом острого панкреатита, некоторые его особенности зависят от характера этиологических факторов.
Во всем мире алкоголизм является главной причиной развития хронического панкреатита. Более чем у 50 % страдающих алкоголизмом наблюдаются нарушения экзокринной функции поджелудочной железы либо нарушение теста стимуляции поджелудочной железы. Несмотря на то что алкоголь считается основной причиной развития хронического панкреатита, механизм его патологического действия неизвестен. Не установлено пороговое количество алкоголя, превышение которого приводит к функциональным и структурным изменениям поджелудочной железы. Как и при алкогольном поражении печени, все зависит от индивидуальной чувствительности организма.
Исследования, в которых собирали сок поджелудочной железы после стимуляции секретином и холецистокинином через катетер, расположенный в протоке поджелудочной железы, показали, что при злоупотреблении алкоголем в секрете происходит увеличение содержания белков и снижение содержания бикарбонатов. Указанные изменения наблюдались даже, в том случае если клинические проявления алкогольного панкреатита отсутствовали. В других исследованиях установлено, что в секрете поджелудочной железы людей, злоупотреблявших алкоголем, повышено отношение трипсиногена к ингибиторам трипсина, что предрасполагает к внутрипротоковой активации ферментов. Было также выявлено снижение в секрете концентрации белка, способного тормозить образование нерастворимых солей кальция (камней). Дефицит этого белка может приводить к образованию камней в поджелудочной железе, что служит признаком хронического алкогольного панкреатита. Более того, цитраты (которые связывают кальций) секретируются в меньшем количестве у больных, страдающих алкоголизмом. Уменьшение секреции цитратов также способствует образованию в протоках белковых пробок и камней. Повреждение протоковой системы железы обычно начинается поражением самых маленьких ветвей, с постепенным вовлечением в процесс более крупных протоков. Доказано, что алкоголь вызывает увеличение содержания в поджелудочной железе особого белка – элактоферина, который может преципитироваться (в мелких протоках с последующей их закупоркой, разрывом эпителия и повреждением ткани железы).
Однако механизм развития всех этих изменений до сих пор не выяснен.Наследственный панкреатит является редкой формой заболевания, проявляющегося приступами острого панкреатита с исходом в конечном итоге в хронический панкреатит часто с кальцификацией железы, напоминающей таковую при алкогольном панкреатите. Заболевание наследуется по аутосомно-доминантному типу и одинаково часто встречается у мужчин и женщин. Чаще всего им страдают молодые люди, при этом первый приступ панкреатита возникает в возрасте до 20 лет (более 80 %).
Кистозный фиброз (поликистоз) является заболеванием поджелудочной железы с разнообразными клиническими проявлениями и частым сочетанием с болезнями легких. Эта патология наследуется по аутосомно-рецессивному типу и проявляется нарушением секреции хлоридов в связи с дефектом гена, кодирующего белок хлорных каналов (регулятора трансмембранного переноса). Нарушение функционирования этого белка значительно снижает секрецию хлоридов и бикарбонатов в поджелудочной железе, кишечнике и других органах. Это приводит к обструкции протоков поджелудочной железы секретом и погибшими клетками и в конце концов к недостаточности экзокринной функции поджелудочной железы. Однако у большинства больных кистозным фиброзом эндокринная функция желез сохраняется по ацинусу. При поликистозе снижена концентрация ферментов и бикарбонатов в секрете железы, и, следовательно, развиваются недостаточность экзокринной функции, стеаторея.
До сих пор не ясна причина возникновения боли при хроническом панкреатите. Одним из механизмов боли может быть повышение внутрипротокового давления. В основе другого механизма возникновения боли лежит воспалительное повреждение оболочки нерва поджелудочной железы с разрывом ее ткани либо без него. Боль при хроническом панкреатите обычно тупая, ноющая. Она иррадиирует в спину и длится, как правило, от нескольких дней до нескольких недель.
Симптомы мальабсорбции наблюдаются при снижении экзокринной функции железы более чем на 90 %. Мальабсорбция жира и стеаторея предшествуют нарушению всасывания белков и креаторее. Нарушение всасывания углеводов редко является клинической проблемой, так как возникает только при практически полном угнетении секреции ферментов поджелудочной железой.
В отличие от больных синдромом мальабсорбции вследствие патологии тонкой кишки пациенты с мальабсорбцией, обусловленной хронической панкреатической недостаточностью, имеют небольшой объем стула, так как абсорбция воды и электролитов обычно сохраняется. Мальабсорбция углеводов отсутствует или незначительно выражена, редко развивается дефицит витаминов, железа и кальция. Однако при хроническом панкреатите может возникнуть дефицит витамина В12, поскольку для расщепления комплекса витамина В12 и R-белка требуются протеазы поджелудочной железы. Только после этого витамин В12 связывается с фактором Кастла и может быть абсорбирован.
У тучных больных с гиперлипидемией, по-видимому, в патогенезе панкреатита имеет значение повреждающее действие свободных жирных кислот, образующихся из триглицеридов под воздействием липаз.В ряде случаев этиологию хронического, как и острого, панкреатита установить не удается. Клиническая картина
Симптоматика хронического панкреатита весьма вариабельна, но в большинстве случаев выделяются следующие признаки:
– боль в эпигастральной области и (или) в левом подреберье;
– разнообразные диспепсические явления;
– так называемые панкреатогенные поносы;
– похудание;
– присоединение сахарного диабета.Наиболее ранним и ведущим клиническим симптомом хронического панкреатита являются боли, которые локализуются в эпигастральной области справа при преимущественной локализации процесса в области головки поджелудочной железы. При вовлечении в воспалительный процесс ее тела они наблюдаются в эпигастральной области слева, при поражении ее хвоста – в левом подреберье. Нередко боли иррадиируют в спину и имеют опоясывающий характер, распространяясь из эпигастральной области влево вдоль реберного края до позвоночника. Они могут иррадиировать также в область сердца, имитируя стенокардию, в левую лопатку, левое плечо, а иногда вниз, в левую подвздошную область. Интенсивность и характер болей различны; они могут быть постоянными (давящими, ноющими), появляться через некоторое время после еды (как при язвенной болезни), особенно после приема жирной или острой пищи, или быть приступообразными.
Частота приступов с течением времени возрастает в связи с прогрессированием деструкции ацинарной ткани поджелудочной железы.
При тяжелом обострении клиническая картина аналогична таковой при остром панкреатите. Приступы возникают с интервалами от нескольких дней до нескольких лет. Лишь в редких случаях хронический панкреатит проявляется относительно постоянными длительными болями, которые, возможно, обусловлены повреждением нервных стволов и сплетений, находящихся вокруг поджелудочной железы.
У некоторых больных боль при повторных приступах хронического панкреатита становится все менее интенсивной, но сопровождается более значительным повышением активности ферментов в плазме крови. В конечной стадии длительного течения болезни может развиться клиническая картина недостаточности внутри– и внешнесекреторной функции поджелудочной железы, а болевой синдром может полностью исчезнуть.
При осмотре больных нередко отмечается иктеричность склер и кожных покровов вследствие отека головки поджелудочной железы, сдавления холедоха индуративным процессом, рубцового сужения сфинктера Одди, наличия конкрементов в желчных протоках либо в ампуле фатерова сосочка. Также у больных нередко наблюдаются снижение массы тела, бледность кожных покровов, которая сочетается с сухостью кожи.
В области груди и живота можно обнаружить ярко-красные пятнышки (симптом «красных капель») различного размера, не исчезающие при надавливании.При обследовании живота отмечаются незначительное вздутие в эпигастральной области, атрофия подкожной жировой ткани в проекции поджелудочной железы (симптом Гротта). Пальпация верхней половины живота, в области пупка и левого подреберья болезненна.
Иногда удается пальпировать плотное болезненное образование в эпигастральной области, отчетливо передающее пульсацию брюшной аорты.
При пальпации хвостовой части поджелудочной железы отмечается болезненность в реберно-позвоночном углу (симптом Мейо-Робсона).
При псевдоопухолевой форме хронического панкреатита в зоне поджелудочной железы можно прощупать плотное, болезненное образование.
Иногда имеется увеличение печени и селезенки (при тромбозе селезеночной вены).Диспепсические симптомы при хроническом панкреатите встречаются почти постоянно. Многие больные отмечают также полную потерю аппетита, отвращение к жирной пище. Однако если в воспалительный процесс вовлечен островковый аппарат поджелудочной железы и развивается сахарный диабет, то, наоборот, могут ощущаться сильный голод и жажда. Часто наблюдаются такие симптомы, как повышенное слюноотделение, отрыжка, приступы тошноты, рвоты, метеоризм, урчание в животе. Стул в легких случаях нормальный, в более тяжелых случаях наблюдается склонность к поносам или чередование запоров и поносов. Однако в типичных, далеко зашедших случаях хронического панкреатита более характерными являются «панкреатические» поносы с выделением обильного, кашицеобразного, зловонного, с жирным блеском кала. При копрологическом исследовании выявляется повышенное содержание в нем непереваренной пищи.
Вследствие развития внешнесекреторной недостаточности поджелудочной железы и нарушения процессов переваривания, а следовательно, и всасывания в кишечнике развивается похудание, в ряде случаев значительное. Ему способствует обычно наблюдающаяся у больных хроническим панкреатитом потеря аппетита, а также в ряде случаев – присоединение сахарного диабета. В некоторых случаях хронический панкреатит, особенно в период обострения, сопровождается субфебрилитетом.
В других органах при хроническом панкреатите нередко также находят изменения. Чаще всего заболевание сопровождается реактивным гепатитом.Выделяют три степени тяжести течения хронического панкреатита.
При легком течении приступы возникают 1–2 раза в год, болевой синдром быстро купируется, а вне обострения самочувствие больных вполне удовлетворительное. При среднетяжелом течении обострения наблюдаются 3–4 раза в год. Болевой синдром более длительный, отмечается значительное повышение активности амилазы в крови. В период обострения нарушаются как внешнесекреторная, так и внутрисекреторная функция поджелудочной железы. При ультразвуковом исследовании выявляют уплотнение ткани поджелудочной железы.
Тяжелое течение характеризуется частыми и длительными обострениями с упорным болевым синдромом. При тяжелом течении заболевания имеется характерная триада: стеаторея (а иногда и развернутый синдром нарушенного пищеварения), сахарный диабет и значительное уплотнение и кальциноз ткани поджелудочной железы, а в ряде случаев и такие осложнения, как плеврит, нефропатия, вторичные язвы двенадцатиперстной кишки.
Эти симптомы появляются поздно, в то время как начальные проявления хронического панкреатита обычно не резко выражены, поэтому больные могут долгое время не обращаться к врачу.
Классификация клинико-морфологических форм хронического панкреатита.– хронический холецистопанкреатит.
– хронический рецидивирующий панкреатит.
– индуративный панкреатит.
– псевдотуморозный панкреатит.
– калькулезный панкреатит.
– псевдокистозный панкреатит.
Выделяют три стадии заболевания:
I – начальная;
II – среднетяжелая;
III-тяжелая (кахектическая, терминальная).
Необходимо отметить, что II и особенно III стадии заболевания протекают с нарушением внешнесекреторной (I–III степени) и нередко инкреторной функций поджелудочной железы.
Лабораторные и инструментальные методы исследования при хроническом панкреатитеПри легком и среднетяжелом течении хронического панкреатита, в период ремиссии какие-либо изменения при лабораторном и инструментальном обследовании могут отсутствовать.
Лабораторные методы исследованияВ период обострения панкреатита отмечают лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ. Наиболее характерно повышение активности амилазы крови, которое наблюдается уже через 1–2 ч от начала обострения и сокращается даже при быстром исчезновении болей в течение 2–3 дней. Чуть позже активность альфа-амилазы повышается в моче. Диагностическое значение имеет повышение уровня ферментов в 2–3 раза. Небольшое повышение уровня амилазы в моче или крови наблюдается при заболеваниях других органов и применении некоторых лекарственных веществ (опиатов, кодеина, метилхолина). В ряде случаев при обострении выявляют и повышение уровня липазы в плазме крови, а также преходящую гипер– или гипогликемию.
Для диагностики хронического панкреатита в период его ремиссии, особенно в начальных стадиях, имеет значение определение соотношения активности трипсина и ингибитора трипсина, которое в норме превышает 100, а при хроническом панкреатите снижается. Определяют также изменение этого показателя, содержания амилазы и липазы в плазме крови в ответ на введение стимулятора секретина – панкреозимина. При наличии хронического панкреатита соотношение активности трипсина и ингибитора трипсина снижается, а уровень липазы и амилазы повышается, в то время как у здоровых людей эти показатели не меняются.
В биохимическом анализе крови отмечается диспротеинемия (нарушение содержания количества белков): увеличение содержания β– и γ-глобулинов, уменьшение количества альбуминов и коэффициента «альбумины / глобулины».
Кал. При копрологическом исследовании выявляют креаторею (непереваренные мышечные волокна) и стеаторею (капли нейтрального жира), что свидетельствует о снижении внешней секреции поджелудочной железы.
Дуоденальное содержимое. Уменьшение активности ферментов в дуоденальном содержимом до и после стимуляции поджелудочной железы соляной кислотой, секретином и панкреатозимином указывает на снижение внешнесекреторной функции вследствие поражения паренхимы поджелудочной железы.
Морфин-прозериновая проба (морфин 1 % – 1,0 и прозерин 0,05 % – 1,0). Применяют с целью оценки функционального состояния поджелудочной железы. При склерозе паренхимы железы активность амилазы в крови и моче снижена.
Внутренняя секреция
Для выявления скрытой недостаточности островкового аппарата поджелудочной железы используют пробу с однократной или двукратной нагрузкой глюкозой.
Исследование внутренней секреции с помощью двойной сахарной нагрузки по Штаубу-Трауготту (натощак 50 г глюкозы и еще 50 г – через час) выявляет увеличение концентрации глюкозы в крови (графически – двугорбая кривая с пологим спуском) вследствие недостаточности инсулярного аппарата у больных с поражением поджелудочной железы (киста, рак, панкреатит).
Инструментальные методы исследованияОбзорная рентгенография позволяет обнаружить камни в желчных путях, обызвествление стенок кисты, конкременты в поджелудочной железе.
С помощью компьютерной томографии можно определить размер и контуры поджелудочной железы, выявить опухоль или кисту.
Рентгенография желудка позволяет выявить его смещение, сужение просвета и развертывание контура петли двенадцатиперстной кишки при кистах поджелудочной железы.
Рентгенография двенадцатиперстной кишки в состоянии гипотонии (атропин 0,1 %-1,0 мл, глюконат кальция 10 % – 10,0 в/в) помогает обнаружить парапапиллярный дивертикул, опухоль фатерова сосочка, дуоденобилиарный рефлекс, контуры головки поджелудочной железы, развернутость петли двенадцатиперстной кишки, деформацию нисходящего сегмента двенадцатиперстной кишки(симптом Фростберга).
При УЗИ ( ультразвуковом исследовании ) определяют размер, структуру и контуры поджелудочной железы, выявляют кисты и камни в протоках железы.
При эхографии поджелудочной железы в период обострения хронического панкреатита наблюдается увеличение всей железы или какой-либо ее части – головки, тела или хвоста (нормальные размеры головки железы составляют 18–26 мм, тела – 6-16 мм, хвоста – 16–20 мм). В первые 6 ч от начала обострения эти изменения могут отсутствовать, поэтому исследование необходимо повторить. Если размеры железы при повторной эхографии остаются нормальными, то наличие обострения хронического панкреатита вызывает сомнение. В период обострения повышается интенсивность эхосигналов от ткани поджелудочной железы, нередко наблюдается неровность ее контуров.
Эндоскопическая ретроградная панкреатохолангиография позволяет обнаружить опухоль фатерова сосочка, диаметр сужения и камни общего протока, определить состояние панкреатического протока.
При этой процедуре в двенадцатиперстную кишку вводят эндоскоп к фатерову сосочку и через канал эндоскопа вводят катетер в проток поджелудочной железы, через который нагнетают контрастное вещество, а затем выполняют серию рентгеновских снимков для оценки протоковой системы железы. При этом исследовании хорошо выявляются изменения, типичные для хронического панкреатита, что позволяет проводить дифференциальный диагноз между хроническим панкреатитом и раком железы.
Это исследование чрезвычайно важно для выбора хирургической тактики. Расширение панкреатического протока в сочетании с участками сужения (симптом цепи озер) свидетельствует о потоковой гипертензии, требующей дренирующей операции.Селективные целиако– и мезентерикография позволяют выявить деформацию, сужение, извилистость и расширение сосудов поджелудочной железы.
Радиоизотопные исследования (технеций, селен-метионин, радиоактивное золото) определяют негомогенное накопление изотопа с участками разрежения, нечеткость контуров железы, дефекты накопления препарата при кисте или опухоли.
При вирзунгографии, проводимой на операционном столе, уточняют диаметр и расположение панкреатического протока, выявляют конкременты.
Диагноз и дифференциальный диагноз
В типичных случаях диагноз устанавливается на основании характерной клинической картины, анамнеза, данных исследования панкреатических ферментов, ультразвукового исследования.
Дифференциальный диагноз
Во многих случаях он труден. Тяжелый хронический панкреатит приходится дифференцировать с другими заболеваниями органов пищеварения, сопровождающимся синдромом мальабсорбции. Необходимо дифференцировать прежде всего хронический панкреатит и опухоль поджелудочной железы.
Наиболее важно дифференцировать хронический панкреатит с раком поджелудочной железы, так как во многих случаях (по данным некоторых авторов – 60 %) он возникает на фоне хронического панкреатита особенно при развитии цирротических изменений в железе. В 80 % случаев опухоль локализуется в головке поджелудочной железы и по своему происхождению является аденокарциномой. Вследствие этого у всех больных панкреатитом, особенно в возрасте старше 40 лет, жалующихся на снижение массы тела, необходимо обследование поджелудочной железы. Ранними симптомами рака иногда являются анорексия, тошнота, рвота, а также те или иные эмоциональные нарушения (депрессия и т. д.). При локализации рака в головке поджелудочной железы возникает обтурационная желтуха. При раке поджелудочной железы нередко наблюдаются паранео-пластические реакции, в том числе лихорадка с синдромом Иценко-Кушинга, гиперкальциемия, мигрирующие тромбофлебиты. При локализации опухоли в теле поджелудочной железы диагностика особенно сложна. Если повреждается хвост железы, то почти всегда развивается сахарный диабет. Почти в 90 % случаев при тщательном ультразвуковом исследовании удается дифференцировать хронический панкреатит и рак поджелудочной железы. В сомнительных случаях проводят компьютерную томографию. При этом исследовании определяют размеры поджелудочной железы, наличие в ней очагов деструкции, камней в протоках. При денситометрии в какой-то мере можно судить и о плотности органа. Иногда прибегают к ретроградной панкреатохолангиографии, при которой можно получить представление о состоянии не только общего желчного, но и панкреатического протока, или сканированию поджелудочной железы после введения радиоактивных изотопов (селен-метионина или цинкоцистина).
Дифференциально-диагностические критерии хронических заболеваний поджелудочной железы
Может возникнуть необходимость дифференциальной диагностики хронического панкреатита и желчно-каменной болезни, язвенной болезни желудка и двенадцатиперстной кишки, хронических энтеритов и реже – других форм патологии системы пищеварения. Редко встречается туберкулез поджелудочной железы, обычно на фоне генерализованного процесса с поражением в первую очередь легких. Туберкулиновые пробы в этих случаях резко положительны.
В редких случаях встречается муковисцидоз (кистофиброз поджелудочной железы и др.) – врожденное системное заболевание, характеризующееся дисфункцией внешнесекреторных желез с выделением вязкого секрета. В поджелудочной железе наблюдаются атрофия, множественные кисты и фиброз. Клиническая картина напоминает хронический панкреатит, протекающий с резко выраженной внешнесекреторной недостаточностью поджелудочной железы, нарушением процессов пищеварения и всасывания в кишечнике. Однако в отличие от обычных форм хронического панкреатита при этом заболевании нередко поражение поджелудочной железы сочетается с хроническими воспалительными заболеваниями легких. При частых обострениях хронического панкреатита нужно иметь в виду возможность наличия камней в вирсунговом протоке (панкреатолитиаз). Диагноз можно установить при рентгенографии области поджелудочной железы, эхографии, ретроградной панкреатохолангиорентгенографии.
Осложнения хронического панкреатита
Осложнениями хронического панкреатита являются возникновение абсцессов, кист, псевдокист или кальцификатов поджелудочной железы, тяжелого сахарного диабета, тромбоза селезеночной вены, развитие рубцово-воспалительного стеноза протока поджелудочной железы и большого дуоденального сосочка и др. На фоне длительно протекающего панкреатита возможно вторичное развитие рака поджелудочной железы.
Профилактика
Необходимо своевременное лечение заболеваний, служащих причиной возникновения панкреатита, устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма). Важно обеспечение рационального питания и четкого режима приема пищи. В этом большое значение имеет санитарная пропаганда среди населения.
Глава 4. Методы лечения и медикаментозные средства, применяемые у больных с различными формами панкреатита
Лечение острого панкреатита
Больной острым панкреатитом должен находиться только в хирургическом стационаре, так как решение о консервативном и оперативном лечении принимается только там. Увлечение хирургическим лечением прошло. Оно сопровождалось высокой летальностью. В настоящее время является общепризнанной консервативная терапия, которая оказывается эффективной не только при отеке, но и в начальных стадиях некроза железы и позволяет избежать ранних операций у 90–92 % больных.
Лечение следует начинать на догоспитальном этапе сразу после установления диагноза и независимо от характера течения болезни. Это может снять спазм артерий, улучшить микроциркуляцию и приостановить процессы некроза в поджелудочной железе. На этом этапе показаны парентеральное введение анальгина, спазмолитиков (эуфиллина, папаверина или но-шпы, баралгина, платифиллина и атропина, подавляющего секрецию), назначение нитроглицерина, димедрола, а также сакроспинальная новокаиновая блокада и внутривенное введение 10–20 мл 0,25 %-ного раствора новокаина. В случае интенсивных болей перед транспортировкой вводят промедол.
1. Консервативное лечение острого панкреатита
Подавляющее большинство хирургов отдают предпочтение консервативному лечению острого панкреатита с выполнением операций только по строгим показаниям. В основе комплексного лечения острого панкреатита лежат следующие принципы:
1) устранение боли;
2) обеспечение функционального покоя поджелудочной железы;
3) стабилизация биосинтетических процессов в панкреацитах;
4) дезинтоксикация;
5) коррекция волемических нарушений и расстройств микроциркуляции;
6) коррекция нарушений кислородного обмена;
7) профилактика гнойных осложнений;
8) восполнение энергетических затрат;
Для борьбы с основным клиническим симптомом заболевания – болью – применяют новокаиновые блокады – паранефральную, чревного сплетения и симпатического ствола, вагосимпатическую, сакроспинальную, перидуральную, субксифоидную, фракционную, чрескожную, забрюшинную. Выраженный анальгетический эффект достигается при применении тримекаина после введения постоянного катетера в эпидуральное пространство. Хороший анальгетический эффект отмечается при применении прокаина гидрохлорида, пиразолона, петидина, пентазоцина, дериватов пиразолона, инфузий кальцитонина.
Лечение отечной формы панкреатита проводят в хирургическом отделении только консервативными методами.
Лечебное голодание в течение 2–3 суток, возможно применение щелочных минеральных вод (боржоми). Голодание – общепризнанное патогенетическое лечебное мероприятие при панкреатите, так как прием пищи и жидкости стимулирует экзокринную деятельность поджелудочной железы. Однако при длительном голодании снижается сопротивляемость организма, нарушается кислотно-основное состояние в сторону развития ацидоза, снижается масса тела и повышается риск присоединения инфекции. Продолжительность голодания определяют исходя из наличия функциональных нарушений желудочно-кишечного тракта и вероятности обострения процесса после возобновления питания естественным путем, т. е. времени, необходимого для обеспечения достаточного функционального покоя поджелудочной железы. Однако при длительном голодании необходимо поступление в организм питательных веществ. Проводимое при этом парентеральное питание, полностью обеспечивающее функциональный покой поджелудочной железы, все же не в состоянии в полной мере компенсировать белково-энергетические потери организма пациента. Ограниченные возможности парентерального питания, а также опасность длительной катетеризации магистральных сосудов для инфузионной терапии диктуют необходимость дополнительного введения энергии и белка.
Для борьбы с основным клиническим симптомом заболевания – болью – применяют новокаиновые блокады – паранефральную, чревного сплетения и симпатического ствола, вагосимпатическую, сакроспинальную, перидуральную, субксифоидную, фракционную, чрескожную, забрюшинную. Выраженный анальгетический эффект достигается при применении тримекаина после введения постоянного катетера в эпидуральное пространство. Хороший анальгетический эффект отмечается при применении прокаина гидрохлорида, пиразолона, петидина, пентазоцина, дериватов пиразолона, инфузий кальцитонина. Блокады можно заменить внутривенным капельным введением 150–200 мл 0,25 %-ного раствора новокаина. Рекомендуется также литическая смесь:
1 мл 0,1 %-ного раствора атропина сульфата (если не вводился ранее), 2 мл 2%-ного раствора промедола, 2 мл 2,5 %-ного раствора димедрола (или пипольфена) и 15 мл 0,5 %-ного раствора новокаина. Применение морфина не показано, так как он вызывает спазм сфинктера печеночно-поджелудочной ампулы.
Спазмолитические препараты, новокаин и новокаиновые блокады, а также никотиновая кислота, реополиглюкин и гепарин улучшают микроциркуляцию в поджелудочной железе и уменьшают спазм сфинктера.
Для снятия спазма сфинктера Одди и сосудов показаны следующие препараты: папаверина гидрохлорид, атропина сульфат, платифиллин, ношпа и эуфиллин в терапевтических дозировках.
Для подавления панкреатической секреции применяют желудочную гипотермию, закрытую или открытую. Отдается предпочтение открытому способу – промыванию желудка через зонд, так как он проще и при этом происходят вымывание и удаление ферментов и токсических продуктов. Гипотермия при помощи сифонной клизмы оказывает такой же эффект, но технически более сложна и тягостна для больного. Следует подчеркнуть, что гипотермия оказывает эффект только в начальной стадии острого панкреатита.
Панкреатическую секрецию угнетают также диакарб, 5-фторурацил или фторафур – 12–15 мг/(кг-сут) в 5 %-ном растворе глюкозы внутривенно и даже внутриартериально. Сообщают о значительном угнетении панкреатической секреции и релаксации желчного пузыря симпатомиметическим препаратом – изометептеном (метилизооктениламином).
Исследования показали необходимость подавления повышенной желудочной секреции в комплексном лечении острого панкреатита. Установлено, что это приводит к уменьшению желудочных осложнений и опосредованному подавлению секреции поджелудочной железы. Для этих целей использовался гастроцепин, применение циметидина широкого распространения не нашло в связи с большим количеством побочных эффектов. Известно, что соматостатин, глюкагон и кальцитонин в терапевтических концентрациях тормозят кислотообразующую функцию желудка и экоболитическую секрецию поджелудочной железы посредством блокады ацинарных клеток.
Одним из стимуляторов панкреатической секреции является хлористоводородная кислота. Поэтому назначают антациды (алмагель, кальция карбонат, смесь Бурже, боржом и др.), метамизил, метацин и атропин. Одновременно в обязательном порядке проводят постоянную аспирацию желудочного содержимого при помощи транснозального зонда с целью достичь прекращения стимуляции поджелудочной железы соляной кислотой, уменьшить паралитическое расширение желудка, улучшить внешнее дыхание и газообмен.В лечении острого панкреатита широко используют антиферментные препараты – инактиваторы циркулирующих в крови трипсина, калликреина и др. Эти препараты могут препятствовать прогрессированию ферментного повреждения поджелудочной железы. Эффективными дозами антиферментных препаратов считаются для контрикала 80-200 тыс. ЕД, трасилола до 800 тыс.-1 млн ЕД, гордокса до 400–600 тыс. ЕД, пантрипина до 250–300 ЕД/сут; вводятся они в форме длительных внутривенных инфузий. Дозы ингибиторов меньше при отеке железы. Лечение следует начинать как можно раньше. Продолжительность терапии – в среднем 5 дней. Некоторые авторы считают эффективными регионарные внутрибрюшинные и внутриартериальные инфузии.
Антиферментное действие ингибиторов протеаз усиливается пиримидиновыми препаратами (пентоксилом, метилурацилом). В_качестве__антиферментного препарата рекомендуется также эпсилон-аминокапроновая кислота внутривенно капельно в дозах 2-10 г/сут.
Многие клиницисты высоко оценивают эффект антиферментных препаратов; другие считают, что они не оправдали возлагавшихся на них надежд. Существует даже мнение, что ингибиторы протеолиза приносят больше вреда, чем пользы, поскольку они подавляют естественный фибринолиз, препятствующий развитию синдрома ДВС (диссеминированного внутрисосудистого свертывания). Некоторые клиницисты отказались от применения этих препаратов для специфической терапии острого панкреатита.
Для борьбы с панкреатогенной токсемией применяются управляемая гемодилюция и форсированный диурез.
Многие авторы отмечают, что при своевременном проведении форсированного диуреза летальность уменьшается.
Введение больших количеств жидкости (до 4–5 л/сут) имеет целью также и борьбу с гиповолемией. Внутривенные инфузии антиферментных препаратов, плазмы, альбумина, гемодеза и гемотрансфузии оказывают детоксикационное влияние.
Коррекцию водно-электролитных нарушений и кислотно-основного состояния проводят под тщательным лабораторным контролем. Применяют растворы Рингера-Локка, натрия гидрокарбоната, калия хлорида, лактасол и др.
Устранение тяжелой токсемии и водно-электролитных нарушений позволяет компенсировать церебральные расстройства. Иногда при делирии (нарушенном сознании и неадекватном восприятии окружающей действительности) возникает необходимость в назначении галоперидола и транквилизаторов.
Важнейшее значение в нормализации метаболических процессов при остром панкреатите имеет коррекция нарушений кислородного баланса. С этой целью применяют кислородотерапию, а у больных с тяжелым течением заболевания – искусственную вентиляцию легких. Широко используется гипербарическая оксигенация. Преимущество гипербарической оксигенации перед кислородотерапией при атмосферном давлении заключается в том, что гипербарическая оксигенация, помимо коррекции кислородного баланса в организме, угнетает экзокринную функцию поджелудочной железы, снижает секрецию соляной кислоты и пепсина.
Результаты исследований позволили прийти к заключению о важности нарушений липидного обмена в процессе развития острого панкреатита. Ряд авторов указывают на то, что при остром панкреатите резко усиливаются процессы перекисного окисления липидов. С целью коррекции липидного обмена и стабилизации мембран применяют дибунол и делагил. С этой же целью оправданно применение каталазы и пероксидазы – ферментов, редуцирующих активные радикалы при перекисном окислении липидов в кислород и воду.
Основными источниками обеспечения энергетических затрат должны быть углеводы в виде 10–20 %-ного раствора глюкозы с инсулином (1 ЕД на 3–4 г глюкозы) или раствора фруктозы, а также 5-30 % раствора сорбитола. Фруктоза и сорбитол для своего усвоения не требуют инсулина. Инфузии проводят медленно. Белковые гидролизаты (гидролизин, аминопептид, аминокровин, гидролизат казеина и др.) применяют в количестве 400–800 мл/сут. Потери белка возмещают за счет сухой плазмы (1 флакон на 500 мл), 250–400 мл протеина или 100–200 мл альбумина.
Для уменьшения вторичной воспалительной реакции, уменьшения сосудистой проницаемости назначают антигистаминные препараты (димедрол, пипольфен, супрастин и др.), нестероидные противовоспалительные средства (амидопирин, бутадион и др.), кальция глюконат, магния сульфат, а также 5-фторурацил по 250 мг в сутки.
Вопрос о применении кортикостероидов является спорным. Они, скорее, показаны при тяжелых гемодинамических расстройствах (гидрокортизон – 50-125 мг, преднизолон – 30–90 мг/сут внутривенно). Противовоспалительное действие оказывает гипотермия, особенно гипотермическая перфузия брюшной полости, осуществленная путем лапароскопического дренирования.
С целью профилактики вторичной инфекции применяют антибиотики в оптимальных дозах: пенициллин, ампициллин, ампиокс, цефалоспорины, гентамицин, канамицин и др., а также по показаниям – гамма-глобулин, полиглобулин, антистафилококковую плазму и прямое переливание крови.Вышеперечисленные консервативные мероприятия улучшают состояние больных с отечной формой панкреатита, как правило, на 3-5-е сутки. При улучшении состояния больного через 2–3 дня ему дают пить воду, разрешают принимать (через рот или желудочный зонд) разведенные фруктовые соки, кисели, молоко; затем диету постепенно расширяют. Больных выписывают в удовлетворительном состоянии.
Лечение жирового и геморрагического панкреонекроза проводят в реанимационном отделении
Для быстрого восстановления объема циркулирующей крови и нормализации водно-электролитного обмена внутривенно вводят растворы глюкозы, Рингера-Локка, бикарбоната натрия, реополиглюкин, гемодез, литическую смесь, ингибиторы протеаз, цитостатики, сердечные средства, а затем плазму, альбумин, протеин с одновременной стимуляцией диуреза. Реополиглюкин понижает вязкость крови и препятствует агрегации форменных элементов крови, что ведет к улучшению микроциркуляции и уменьшению отека поджелудочной железы. Гемодез связывает токсины и быстро выводит их с мочой.
Цитостатики (5-ФУ, циклофосфан) оказывают противовоспалительное, десенсибилизирующее действие и, главное, тормозят синтез протеолитических ферментов.
Ингибиторы протеаз (контрикал, трасилол, гордокс) подавляют активность трипсина, калликреина, плазмина, образуя с ними неактивные комплексы. Их вводят внутривенно каждые 3–4 ч ударными дозами (80-160-320 тыс. ЕД – суточная доза контрикала).
Для форсирования диуреза применяют 15 %-ный маннитол (1–2 г/кг массы тела) или 40 мг лазикса.
Антибиотики широкого спектра действия (кефзол, цефамезин и др.) и тиенам (группа карбапенемов) предупреждают развитие гнойных осложнений.
Для уменьшения внешней секреции поджелудочной железы показаны холод на эпигастральную область, аспирация желудочного содержимого, внутрижелудочная гипотермия.
Ультрафиолетовое лазерное облучение крови (15 мин, 2-10 сеансов) купирует болевой синдром и воспалительный процесс, улучшает реологические свойства крови и микроциркуляцию.
Методы экстракорпоральной детоксикации (плазмаферез, лимфосорбция) направлены на выведение из организма ферментов поджелудочной железы, калликреина, токсинов, продуктов клеточного распада.
Близкофокусная лучевая терапия обладает противовоспалительным действием. Проводят 3–5 сеансов.
При отсутствии эффекта от консервативного лечения в ближайшие часы и сутки от начала заболевания и нарастании симптомов интоксикации, при развитии острого некроза, нагноения или перитонита показано хирургическое лечение: тампонада и дренирование малой сальниковой сумки с рассечением капсулы поджелудочной железы, резекция некротически измененных участков поджелудочной железы и др.
Как после консервативного, так и после хирургического лечения больные, перенесшие острый панкреатит, должны находиться на диспансерном учете, так как и в последующем у них могут развиваться симптомы внешнесекреторной недостаточности поджелудочной железы и сахарный диабет.
2. Хирургическое лечение острого панкреатита
Большая часть больных острым панкреатитом излечивается консервативными методами, и только 10–15 % больных нуждаются в операции. Большинство хирургов считают хирургическое вмешательство показанным при безуспешности консервативного лечения и развитии панкреонекроза, при появлении признаков перитонита, при развитии острого холецистопанкреатита, обтурационной желтухи и холангита, при инфицировании некротических тканей поджелудочной железы и развитии флегмоны забрюшинной клетчатки, а также при неуверенности в диагнозе острого панкреатита при клинической картине острого хирургического заболевания органов брюшной полости. В то же время некоторые хирурги считают оперативное лечение острого панкреатита неприемлемым.
Нет единства взглядов и в отношении объема и методики хирургического вмешательства.
Основным принципом хирургического лечения остается минимальная по продолжительности и травматичности операция. Летальность при оперативном лечении остается очень высокой.
Цель операции: устранение причины, вызвавшей перитонит, удаление экссудата из брюшной полости, измененного желчного пузыря, конкрементов из общего желчного протока, устранение препятствий для оттока панкреатического секрета и желчи, декомпрессия желчных путей, отграничение воспалительно-некротического процесса в сальниковой сумке, дренирование и проточный диализ сальниковой сумки и брюшной полости, резекция некротизированной части поджелудочной железы.
Исключительное многообразие вариантов локализации, распространения и характера патоморфологических изменений в поджелудочной железе, окружающих органах и тканях при остром панкреатите обусловливает существование столь же многочисленных методов оперативного лечения данного заболевания.
По сложившейся традиции различные методы оперативного лечения острого панкреатита условно подразделяют на:
– радикальные (частичная или тотальная панкреатэктомия);
– паллиативные (некросеквестрэктомия из поджелудочной железы и окружающих тканей и многочисленные способы дренирования сальниковой сумки, брюшной полости и забрюшинного пространства).
Как и много десятилетий назад, в широкой хирургической практике в оперативном лечении острого панкреатита приоритетное положение занимают дренирующие вмешательства, направленные на профилактику гнойных осложнений, эвакуацию токсического выпота с высоким содержанием активированных ферментов поджелудочной железы и продуктов ее аутолиза. К сожалению, количество возникающих гнойных осложнений панкреонекроза слишком велико на сегодняшний день. При обширных некрозах поджелудочной железы и развитии гнойного панкреатита воспалительный процесс очень быстро распространяется на парапанкреатическую клетчатку, что приводит к возникновению забрюшинной флегмоны, являющейся одной из причин гибели больных.
В ряде случаев резекция некротизированной части поджелудочной железы снижает летальность, интоксикацию ферментами поджелудочной железы, улучшает гемодинамику и предупреждает развитие постнекротических осложнений. Ее лучше выполнять на 5-7-е сутки заболевания, когда четко определяются границы некроза, становится очевидной неэффективность консервативной терапии. Резекцию части органа применяют редко из-за ее травматичности и малой эффективности. Удаляют лишь ткани с признаками явного некроза.
В фазе гнойных осложнений (на 2-3-й неделе заболевания) показаны вскрытие абсцесса поджелудочной железы, удаление гнойного экссудата из сальниковой сумки и брюшной полости, вскрытие забрюшинной флегмоны, секвестрэктомия и дренирование.
При анализе причин летальных исходов почти всегда устанавливают неадекватное дренирование зоны поджелудочной железы с некрозом клетчатки, образованием флегмоны или множественных абсцессов в забрюшинном пространстве. В связи с этим разработка способов забрюшинного дренирования железы имеет важное практическое значение.
При остром холецистите, осложненном острым панкреатитом, выполняют операциина желчных путях (холецистостомию, холецистэктомию, холедохолитотомию) в сочетании с парапанкреатической новокаиновой блокадой, некрэктомией, дренированием сальниковой сумки и брюшной полости.
У больных с тяжелым острым панкреатитом нередко развивается респираторный дистресс-синдром, в плевральной полости накапливается выпот. Чаще выпот, в большом количестве содержащий альфа-амилазу, обнаруживают в левой плевральной полости. В связи с этим у больных с тяжелой формой острого панкреатита необходимо определять раО2 и выполнять рентгенографию органов грудной клетки для ранней диагностики плеврита и пневмонии.Лечение хронического панкреатита
Лечение больных хроническим панкреатитом может быть консервативным или хирургическим в зависимости от тяжести заболевания, клинической формы, локализации процесса и других факторов. В начале заболевания при не резко выраженных клинических проявлениях показано консервативное лечение.
1. Консервативное лечение
Консервативное лечение хронического панкреатита проводится с целью создания наиболее благоприятных условий для функционирования поджелудочной железы с помощью диеты и режима, устранения прогрессирования воспалительного процесса, болей, факторов, поддерживающих воспалительный процесс (в том числе и сопутствующих заболеваний системы пищеварения), а также компенсации нарушений внешне– и внутрисекреторной недостаточности поджелудочной железы, если таковые имеются.
В период обострения хронического рецидивирующего панкреатита лечение поступающего в хирургическое отделение больного проводят так же, как при остром панкреатите. Оно может быть консервативным или хирургическим в зависимости от особенностей процесса.
Питание больного должно быть дробным, 5-6-разовым, но небольшими порциями. Исключаются алкоголь, маринады, жареная, жирная и острая пища, крепкие бульоны, обладающие значительным стимулирующим влиянием на поджелудочную железу, селедка, сметана, сало, колбасы, копчености. Рекомендуются каши, овощи, фрукты, кефир, простокваша, чернослив, морковный сок. Диета должна содержать повышенное количество белков (150 г, из них 60–70 г белков животного происхождения), которые дают в виде нежирных сортов мяса, рыбы, свежего нежирного творога, неострого сыра. Содержание жиров в пищевом рационе умеренно ограничивается (до 80–70 г/сут), в основном за счет грубых жиров животного происхождения (свиного, бараньего жира). При значительной стеаторее содержание жиров уменьшается (до 50 г). Содержание углеводов также ограничивается, особенно моно– и дисахаридов; при развитии сахарного диабета сахар полностью исключается. В питании применяются сахарозаменители (фруктоза, аспартам, цюкли, свитли и др.). Пища должна быть теплой, так как холодные блюда могут усилить дискинезию кишечника, вызвать спазм сфинктера Одди. Запрещаются алкогольные напитки, курение.
При резко выраженной пищевой недостаточности рекомендуется переливание плазмы, а при анемии – прием препаратов железа. Больным, страдающим хроническим холецистопанкреатитом, с явлениями стаза в панкреатических протоках желательно систематически проводить дуоденальное зондирование. Дуоденальный тюбаж – достаточно действенное средство. В этих случаях также показан прием желчегонных средств (холелизина, дехолина, холамина, ровахола и др.).
Для подавления панкреатической секреции необходимо систематически вводить внутрь щелочи (желательно Боржом). С этой же целью рекомендуется назначать атропин, препараты белладонны, платифиллин.
Среди лекарственных препаратов в острых случаях болезни на первом месте стоят антиферментные средства (гордокс, контрикал), которые вводят внутривенно с целью инактивации ферментов поджелудочной железы. При хронических панкреатитах с не резко выраженным обострением отдают предпочтение препаратам метаболического действия (пентоксилу, который назначают внутрь по 0,2–0,4 г на прием, или метилурацилу, назначаемому по 1 г 3–4 раза в день на протяжении 3–4 недель), анаболическим стероидным гормонам. Как показано в последнее время, пентоксил и метилурацил обладают способностью ингибировать протеолитическое действие трипсина на ткань поджелудочной железы. Одновременно назначают липотропные средства: липокаин, метионин.
Поскольку явления панкреатита нередко сопровождаются дискинезиями желчных путей, спазмом сфинктера Одди, дуоденоспазмом, больные получают некоторое облегчение от приема эуфиллина, папаверина, димедрола, анальгина.
Если хронический панкреатит сопровождается выраженными воспалительными явлениями со стороны желчных и панкреатических протоков и имеется предположение об участии бактериальной флоры в развитии воспалительного процесса или абсцедировании поджелудочной железы, то больным необходимо проводить лечение антибиотиками (левомицетином, биомицином, ампиоксом, кефзолом и др.).
При нарушении углеводного обмена и развитии сахарного диабета должны быть назначены соответствующая диета и, если нужно, инсулинотерапия.
При сильных болях показаны паранефральная или паравертебральная новокаиновая блокада, ненаркотические анальгетики (растворы анальгина или баралгина внутримышечно), в особо тяжелых случаях – наркотики в сочетании с холинолитическими и спазмолитическими средствами.
При внешнесекреторной недостаточности поджелудочной железы с целью заместительной терапии назначают ферментные препараты: панкреатин (по 0,5–1 г 3–4 раза в день), абомин, холензим, витагепатопанкреатин, солизим, мезим-форте, дигестал, котазим-форте, фестал, панкреофлат, креон и другие, витамины В2,В6, В12, никотиновую и аскорбиновую кислоты, витамин А.
После снятия острых явлений и с целью профилактики обострения в дальнейшем рекомендуется курортное лечение в Боржоми, Ессентуках, Железноводске, Пятигорске, Карловых Варах и местных санаториях гастроэнтерологического профиля.
Больным хроническим панкреатитом не показаны виды работ, при которых невозможно соблюдение четкого режима питания; при тяжелом течении заболевания необходим перевод больных на инвалидность.
Если консервативное лечение оказывается неэффективным, в настоящее время прибегают к хирургическому лечению.
2. Хирургическое лечение
В далеко зашедших случаях, ведущих к обызвествлению паренхимы поджелудочной железы или развитию резкого стенозирования сфинктера Одди, общего желчного и панкреатического протоков, сопровождающихся мучительными, жестокими болями, не поддающимися консервативному лечению, при псевдотуморозной форме хронического панкреатита, а также при развитии механической желтухи, обусловленной обтурацией общего желчного протока, резко выраженным склеротическим процессом в головке поджелудочной железы (склерозирующая форма панкреатита), или при развитии таких осложнений, как киста, абсцесс, рекомендуется хирургическое лечение.
Различают 4 вида хирургического вмешательства у больных хроническим панкреатитом.
1. Непрямые методы:
– оперативное вмешательство на желудке (резекция 2/3 его) с целью уменьшения панкреатической секреции;
– вмешательства на желчных путях (холецистэктомия, создание отводных желчных путей и др.);
– вмешательства на нервной системе (ваготомия, спланхэктомия).2. Прямые методы:
– методы устраняющие причину задержки панкреатической секреции;
– сфинктеротомии (рассечение сфинктера Одди, рассечение собственного сфинктера вирсунгова протока);
– рассечение камней в поджелудочной железе.3. Методы разгрузки панкреатических протоков: вирсунгодуоденостомия, вирсунгогастростомия, вирсунгоеюностомия и другие варианты.
4. Панкреатэктомии: левостороняя панкреатэктомия, правосторонняя дуоденопанкреатэктомия, тотальная панкреатэктомия.
Прямые вмешательства на поджелудочной железе проводят при сужениях и камнях Вирсунгова протока, подозрении на рак, необратимых фиброзных изменениях паренхимы железы, кальцинозе и псевдокисте.
Основные вмешательства на поджелудочной железе при первичном хроническом панкреатите – резекции и операции внутреннего дренирования.
Больным с желчно-каменной болезнью выполняют вмешательства, направленные на восстановление оттока желчи и панкреатического сока (холецистэктомию, холедохотомию, папиллосфинктеропластику и вирсунгопластику).
Левостороннюю резекцию поджелудочной железы производят при выраженном фиброзно-склеротическом процессе, кальцинозе (наличии камней), кистах и свищах тела и хвоста железы.
При диффузном поражении поджелудочной железы показана ее субтотальная резекция. При портальной гипертензии, вызванной сдавлением селезеночной вены поджелудочной железой, выполняют резекцию железы со спленэктомией (удалением селезенки) для предупреждения возможных пищеводно-желудочных кровотечений.
Операции на желудке и двенадцатиперстной кишке при хроническом панкреатите направлены на иссечение язвы, дивертикула, подавление кислотообразующей функции желудка, ликвидацию дуоденостаза, улучшение пассажа желчи и панкреатического сока. При язвах желудка, пенетрирующих в поджелудочную железу, показана резекция желудка. При язве двенадцатиперстной кишки, пенетрирующей в головку поджелудочной железы и осложненной вторичным панкреатитом, эффективна селективная проксимальная ваготомия в сочетании с дренирующими операциями желудка или резекция желудка.
При парапапиллярных дивертикулах показана дивертикулэктомия. При неудалимых дивертикулах производят отключение двенадцатиперстной кишки.
Характер операции в каждом случае определяется особенностями воспалительного процесса в поджелудочной железе и характером возникшего осложнения.Глава 5. Диетотерапия при панкреатите
Лечебное питание (диетотерапия) назначается в лечебных или профилактических целях.
Диетотерапия – это специально составленные рацион питания и режим приема пищи.
Как правило, лечебное питание не является самостоятельным методом лечения, а используется в комплексе с лекарственной терапией и другими лечебными мероприятиями.
Лечебное питание применяли еще в древние времена, но его научные принципы были разработаны лишь во второй половине XIX в.
Основные принципы лечебного питания – индивидуальный подход к определению рациона питания, режима приема пищи и способа ее кулинарной обработки; количественное и качественное соответствие характеру болезни, состоянию больного и индивидуальным особенностям его организма; составление сбалансированных (содержащих благоприятное соотношение белков, жиров, углеводов, минеральных веществ и витаминов) и физиологически полноценных рационов в случаях, когда состояние больного требует исключения или ограничения каких-либо питательных веществ или пищевых продуктов. Назначить лечебное питание может только врач, а больной должен находиться под его систематическим наблюдением.
В лечебном питании широко используют количественные изменения пищевого рациона – увеличение иди ограничение, так называемые разгрузочные дни; качественные ограничения, в частности назначение легкоусвояемых продуктов; изменения режима приема пищи; специальные методы кулинарной обработки.
Рационы лечебного питания должны обеспечивать хороший результат лечения и в то же время быть полноценными, полностью удовлетворять потребности организма в пищевых и биологически активных веществах. Полноценное питание наилучшим образом помогает организму бороться с болезнью, способствует быстрому восстановлению работоспособности пораженных систем, нормализации обмена веществ и общего состояния.
Из качественных ограничений наиболее распространено механическое и химическое щажение.
Под механическим щажением понимается устранение из пищевого рациона грубых, трудно перевариваемых и плохо усвояемых продуктов и их частей. К ним относятся растительные продукты, богатые грубой клетчаткой, а также жесткие части мяса.
При механическом щажении исключают:
– хлеб грубых сортов;
– редьку, репу, редис, капусту, огурцы, бобовые;
– рассыпчатые каши (гречневую, перловую, пшенную) и др.
Механическое щажение осуществляется также применением специальной кулинарной обработки: мясо употребляют в измельченном виде (котлеты, биточки, фрикадельки), овощи – в виде пюре, запеканок, крупяные супы (из перловой, овсяной круп, риса и др.) – в протертом виде.
Химическое щажение достигается исключением пищи, усиливающей секрецию пищеварительных желез, моторную (двигательную) функцию желудка и кишечника.
К такой пище относятся:
– крепкие бульоны (мясные, рыбные, овощные);
– жареные блюда (котлеты, бифштексы, жареный картофель);
– панированные блюда (ромштексы, свиные отбивные);
– концентрированные жирные, острые подливки и соусы;
– пряности;
– соленые огурцы;
– свежий, мягкий хлеб и блины.
Для химического щажения применяют тепловую обработку:
1) отваривание, при котором экстрактивные вещества уходят в бульон;
2) паровой метод приготовления вторых блюд, когда частично удаляются экстрактивные вещества и не образуется, как при поджаривании, корочка, содержащая много вкусовых веществ, возбуждающих секрецию пищеварительных желез. Таким образом, при химическом щажении используют блюда из вываренного мяса и рыбы, а также блюда из мясного и рыбного фарша, приготовленные паровым способом.
Рассмотрим диеты, которые применяются при панкреатитах. ДИЕТА № 5А
Какие заболевания являются показанием для назначения этой диеты?
Показаниями к назначению являются острый гепатит и холецистит, обострение хронического гепатита, холецистита и желчно-каменной болезни, цирроз печени в стадии компенсации, а также панкреатиты.
Цель назначения :
– максимальное щажение пораженных органов и обеспечение полноценного питания в условиях выраженного нарушения функциональной способности печени и желчевыводящих путей в связи с воспалительными и дегенеративно-дистрофическими процессами в печеночных клетках и органах желчевыделения;
– нормализация функциональной способности печени и органов желчевыделения, а также тех органов, которые наиболее часто вовлекаются в патологический процесс (желудок, двенадцатиперстная кишка, поджелудочная железа, кишечник).Какова общая характеристика диеты?
Это диета физиологически полноценная, с умеренным ограничением жиров и поваренной соли, механических и химических раздражителей слизистой и рецепторного аппарата желудочно-кишечного тракта, с исключением продуктов и блюд, усиливающих процессы брожения и гниения в кишечнике, а также сильных стимуляторов желчеотделения, секреции желудка, поджелудочной железы, веществ, раздражающих печень.
Исключаются:
– экстрактивные вещества, копчености;
– алкоголь;
– маринады;
– продукты, богатые эфирными маслами, органическими кислотами, холестерином, пуринами;
– жареные блюда, содержащие продукты неполного расщепления жира;
– жирная и острая пища;
– крепкие бульоны, обладающие значительным стимулирующим влиянием на поджелудочную железу;
– селедка;
– сметана;
– сало, колбасы.
Рекомендуются : каши, овощи, фрукты, кефир, простокваша, чернослив, морковный сок.
Все блюда готовятся в вареном виде или на пару. Допускаются отдельные блюда в запеченном виде без грубой корочки. Пища дается в основном протертая, супы протертые или с мелко нашинкованными овощами и хорошо разваренными крупами. Режим питания: питание больного должно быть дробным, 5-6-разовым, но небольшими порциями.Что представляет собой диета по химическому составу и энергетической ценности?
Химический состав:
– белки – 100 г (60 % животные);
– жиры – 70–80 г (30 % растительные);
– углеводы – 350–400 г;
– поваренная соль – 8-10 г;
– свободная жидкость – 1,5–2 л.
Энергоценность – 2500–2800 ккал.
ДИЕТА № 5ПКакие заболевания являются показанием для назначения этой диеты?
Показаниями являются хронический панкреатит в период выздоровления, после обострения и вне обострения.С какой целью назначается диета? Диета назначается для нормализации функции поджелудочной железы, механического и химического щажения желудка и кишечника, уменьшения возбудимости желчного пузыря, предупреждения жировой инфильтрации печени и поджелудочной железы.
Какова общая характеристика диеты?
Это диета с повышенным содержанием белка, уменьшением жиров и углеводов, в частности сахара, с резким ограничением экстрактивных веществ, пуринов, тугоплавких жиров, холестерина, эфирных масел, грубой клетчатки. Увеличено количество витаминов и липотропных веществ.
Диета должна содержать повышенное количество белков (150 г, из них 60–70 г белков животного происхождения), которые дают в виде нежирных сортов мяса, рыбы, свежего нежирного творога, неострого сыра.
Содержание жиров в пищевом рационе умеренно ограничивается (до 80–70 г/сут), в основном за счет грубых жиров животного происхождения (свиной, бараний жир). При значительной стеаторее содержание жиров еще более уменьшается (до 50 г).
Содержание углеводов также ограничивается, особенно моно– и дисахаридов; при развитии сахарного диабета сахар полностью исключается. В питании применяются сахарозаменители (фруктоза, аспартам, цюкли, свитли и др.).
Блюда готовят в основном в протертом и измельченном виде, в воде или на пару, запекают.
Пища должна быть теплой, так как холодные блюда могут усилить дискинезию кишечника, вызвать спазм сфинктера Одди. Исключены также горячие блюда. Запрещаются алкогольные напитки, курение.
Режим питания: 5–6 раз в день.Что представляет собой диета по химическому составу и энергетической ценности?
Химический состав:
– белки – 100–150 г (60–65 % животные);
– жиры – 70–80 г (15–20 % растительные);
– углеводы – 350–400 г (30–40 г сахара);
– поваренная соль – 10 г;
– свободная жидкость – 1,5 л.
Энергоценность – 2600–2700 ккал.Глава 6. Нетрадиционные методы лечения панкреатитов антигомотоксическими гомеопатическими препаратами
Антигомотоксические препараты представляют собой адекватный комплекс единичных гомеопатических средств, что делает возможным их использование по определенным показаниям и в целом сближает данное направление терапии с принципами лечения больных, исповедуемыми официальной медициной.
Низкая концентрация минералов, микроэлементов и гормонов, содержащихся в комплексных препаратах в диапазоне потенций от Д2 до Д14, соответствует их содержанию в организме человека, а отдельные компоненты в разведении Д24 представляют собой безмолекулярные растворы. Эти данные, безусловно, свидетельствуют об определенной физиологичности антигомотоксических лекарственных средств и отсутствии у них (в средних и высоких потенциях) токсического действия на организм, даже если исходные материалы для их приготовления и обладали токсическими свойствами.
Дуоденохель
Форма выпуска:
таблетки сублингвальные (под язык) 0,3 г по 50 шт.
Состав: 1 таблетка содержит:
Semecarpus anacardium Д4, Argentum niticum Д6, Ipecacuanha Д4, Jodum Д6 по 30 мг, Lachesis Д12, Реtroleum rectificatum Д6, Robinia pseudocacia Д4 по 60 мг.
Фармакологическое действие:
противовоспалительное, гемостатическое, антацидное, спазмолитическое, обезболивающее.
Показания: язвенная болезнь двенадцатиперстной кишки, гастродуоденит, гастрит с повышенной кислотностью, панкреатит.
Режим дозирования: как правило, 3 раза в день по 1 таблетке под язык.
Побочные эффекты: нет.
Противопоказания: беременность, период кормления грудью. Препарат не назначают детям с повышенной чувствительностью к йоду. При заболеваниях щитовидной железы не принимать без консультации с врачом.
Сочетанное применение с другими препаратами: без особенностей.
Краткая характеристика показаний к использованию отдельных компонентов рецептуры
Semecarpus anacardium
Расстройства пищеварения. Расстройства настроения. Атония кишечника, язвы желудка и двенадцатиперстной кишки, нервное истощение, депрессии, навязчивые идеи.
Argentum nitricum
Заболевания желудочно-кишечного тракта.
Ipecacuanha
Воспалительные заболевания желудочно-кишечного тракта. Кровотечения из слизистых.
Jodum
Гиперфункция щитовидной железы. Примечание: характерно похудание, несмотря на повышенный аппетит, а также дуоденит без язвы или с язвой (голодные боли, проходящие после приема пищи).
Lachesis
Воспаления и кровоточивость слизистых. Нарушения настроения и поведения.
Petroleum rectificatum
Воспалительные заболевания органов желудочно-кишечного тракта.
Robinia pseudoacacia
Повышенная кислотность желудочного сока. Поносы.
Препарат показан для дополнительной терапии при заболеваниях желчного пузыря и панкреопатиях (наряду с Хелидониум-Гомаккорд, Лептандра композитум, Момордика композитум).
Спаскупрель
Форма выпуска:
таблетки сублингвальные 0,3 г по 50 шт.
Состав: 1 таблетка содержит:
Citrullum colocynthis Д4, Ammonium bromatum Д4, Аtropinum sulfuricum Д6, Veratrum album Д6, Magnesium phosphoricum Д6, Gelsemium sempervirens Д6 по 30 мг, Passiflora inncarnata Д2, Agaricus Д4, Chamomilla recutita Д3, Cuprum sulfuricum Д6 по 15 мг, Асоnitum napellus Д6 60 мг.
Фармакологическое действие: спазмолитическое, обезболивающее, седативное, противосудорожное.
Показания: спастический болевой синдром (спазмы гладких мышц полых органов и поперечно-полосатой мускулатуры).
Показан при коликах желчного пузыря, холецистите, панкреатите, спазмах при язве желудка и двенадцатиперстной кишки, спастическом колите; почечных коликах; при дисменорее, тянущих болях в области мочевого пузыря; при спастическом бронхите, при спазмах гортани (ложном крупе, коклюше). Данный препарат также показан при зубных болях у младенцев, при пупочных коликах, спазмах сосудов, мигрени, мышечном напряжении.
Режим дозирования: как правило, 3 раза в день по 1 таблетке под язык.
Побочные действия: нет.
Противопоказания: не выявлены.
Сочетанное применение с другими препаратами: без особенностей.
Краткая характеристика показаний к использованию отдельных компонентов рецептуры
Citrullus colocynthis
Болезненные судороги пищеварительного тракта (в том числе желчные колики), мочеполовых органов; невриты и невралгии, особенно лицевого нерва; ишиас.
Ammonium bromatum
Воспаления дыхательных путей, кашель, спастический или астматический бронхит.
Atropinum sulfuricum
Воспаления верхних дыхательных путей и экскреторных органов, включая кожу; спазмы гладкомышечных полых органов.
Veratrum album
Нарушения кровообращения; поносы, невралгии; повышенная раздражительность.
Magnesium phosphoricum
Спазмы органов пищеварения; регулярно повторяющиеся боли.
Gelsemium sempervirens
Головные боли, нервные расстройства, судороги.
Passiflora incarnata
Бессонница, судороги, чувство беспокойства.
Agaricus
Состояния возбуждения; ятрогенные заболевания и наркотическая зависимость;
заболевания мочевого пузыря и органов пищеварения.
Chamomilla recutita
Воспаления органов дыхательной системы, боли при прорезывании зубов; воспаления и спазмы органов пищеварения, женских половых органов; частые боли; возбуждения и депрессии.
С uprum sulfuricum
Судороги гладкой мускулатуры; спастический кашель по ночам.
Асо nitum napellus
Острые воспалительные заболевания; невралгии и невриты; заболевания органов кровообращения, сопровождающиеся чувством страха.
Одновременно рекомендуется применять препарат Хелидониум-Гомаккорд.
Хелидониум-Гомаккорд
Форма выпуска:
капли для приема внутрь 30 мл, 100 мл.
Состав: 100 мл содержат:
Chelidonium majus Д10, Chelidonium majus Д30, Chelidonium majus Д200 по 0,6 мл, Аtropa belladonna Д10, Аtropa belladonna ДЗО, Аtropa belladonna Д200, Аtropa belladonna Д1000 по 0,3 мл, Fel tauri Д10, Fel tauri ДЗО, Fel tauri Д200 по 0,1 мл на 35 %-ном спиртовом растворе.
Фармакологическое действие: желчегонное, детоксикационное, антиаритмическое. Регулирует обмен желчных кислот.
Показания: желчно-каменная болезнь (как желчегонное средство в составе комплексной терапии).
Режим дозирования: 10 капель 3 раза в день; в острых случаях по 10 капель каждые 15 мин в течение 2 ч.
Побочные действия: не выявлены.
Противопоказания: нет.
Сочетанное применение с другими препаратами: без особенностей.
Краткая характеристика показаний к использованию отдельных компонентов рецептуры
Chelidonium
Воспалительные состояния гепатобилиарной системы, калькулезный холецистит, хронические заболевания печени и желчного пузыря.
Atropa belladonna
Острые лихорадочные воспалительные состояния желудочно-кишечного тракта.
Fel tauri
Нарушения функций гепатобилиарной системы.
Хелидониум-Гомаккорд является важным средством, показанным для всех пациентов с подозрениями на заболевания печени или желчного пузыря, а также при вторичных панкреатитах. Особенно эффективен в сочетании с Нуксвомика-Гомаккорд и другими биологическими препаратами, активизирующими дезинтоксикационные функции печени. Показан для вспомогательной терапии при сердечной аритмии (так как регулирует желчные кислоты). Сочетание различных потенций придает препарату мощное конституциональное воздействие. Лептандра композитум
Форма выпуска:
капли для приема внутрь 30 мл, 100 мл.
Состав: 100 мл содержат:
Leptandra Д2, Quassia amara Д 3, Podophyllum peltatum Д3, Acidum arsenicosum Д4, Cardo vegetabilis Д10, Niccolinum metallicum Д10, Phosphorus Д6 по 1 мл на 35 %-ном спиртовом растворе.
Фармакологическое действие: противовоспалительное, желчегонное, противорвотное, обезболивающее.
Показания: в комплексной терапии диспептических расстройств, тошноты, метеоризма, болей в эпигастральной области, тенезмов, изжоги, в том числе при панкреатитах.
Режим дозирования: внутрь, капли растворяют в 100 мл воды. По 10 капель 3 раза в день, в острых случаях – по 10 капель каждые 15 мин в течение 2 ч.
Побочные эффекты: не выявлены.
Противопоказания: беременность, лактация (следует приостановить грудное вскармливание).
Сочетанное применение с другими препаратами: без особенностей.
Краткая характеристика показаний к использованию отдельных компонентов рецептуры
Leptandra
Воспаления печени, желчевыводящих путей; диарея, панкреопатия.
Quassia amara
Заболевания печени и органов пищеварения.
Podophyllum
Заболевания печени и желчного пузыря; последствия операций на желчном пузыре; при сильной рвоте.
Acidum arsenicosum
Воспаления в различных органах и тканях, доброкачественные и злокачественные опухоли, тяжелые инфекции, депрессии.
Cardo vegetabilis
Расстройства органов пищеварения в сочетании с метеоризмом.
Niccolinum metallicum
Головные боли, депрессии, панкреопатии.
Phosphorus
Воспалительные заболевания органов пищеварения (прежде всего, печени и поджелудочной железы), тяжелые инфекционные заболевания, истощение, психические расстройства и депрессии.Лептандра композитум назначается при синдроме эпигастральной области, при воспалительных и застойных проявлениях в области печени, желчного пузыря и поджелудочной железы. Данные заболевания характеризуются ярко-красным, как бы лакированным языком (при острых воспалениях печени), желто-коричневым (при заболеваниях желчного пузыря и желчных протоков) или белым налетом на языке (при заболеваниях пищеварительного тракта).
Учитывая различный патогенез данных заболеваний, дополнительно назначаются препараты Момордика композитум (при заболеваниях поджелудочной железы), Хелидониум-Гомаккорд, Спаскупрель (при спазмах).
Момордика композитумФорма выпуска: раствор для инъекций 2,2 мл в ампулах по 5 и 100 шт.
Состав: 2,2 мл содержат:
Momordica balsamina Д6, Jodum Д8, Podophyllum peltatum Д6, Mercurius solubilis Hahnemanni Д8, Ceanothus americanus Д6, Carbo vegetadilis Д10, Lycopodium clavatum Д6, Lachesis Д10, Mandragora e radice siccato Д8, Argentum nitricum Д12, Veratrum album Д4 по 22 мкл.
Фармакологическое действие: обезболивающее, вяжущее, противорвотное, спазмолитическое, седативное, противовоспалительное. Нормализация функций поджелудочной железы.
Показания: панкреатит, панкреопатии.
Режим дозирования: внутрикожно, подкожно, внутримышечно, внутривенно. По 2,2 мл 3 раза в неделю.
Побочные действия: повышенное слюноотделение (рекомендуется прекратить прием).
Противопоказания: заболевания щитовидной железы.
Сочетанное применение с другими препаратами: без особенностей.
Краткая характеристика показаний к использованию отдельных компонентов рецептуры
Momordica balsamina
Поносы, боли при вздутиях кишечника.
Jodum
Гиперфункция щитовидной железы; фурункулез, угри.
Podophyllum peltatum
Нарушения функций печени и желчного пузыря, после операций на желчном пузыре, при рвоте.
Mercurius solubilis Hahnemanni
Воспаления желез, истощение.
Ceanothus americanus
Увеличение селезенки.
Carbo vegetadilis
Слабость пищеварительных органов, склонность к вздутиям.
Lycopodium clavatum
Воспаления и заболевания печени и желчного пузыря, расстройства пищеварительного тракта (с диспепсией и метеоризмом), заболевания обмена веществ, психические расстройства и депрессии.
Lachesis
Заболевания желез, психические расстройства и депрессии, жалобы после приема пищи, метеоризм.
Mandragora e radice siccato
Комплекс гастрокардиальных симптомов, язва двенадцатиперстной кишки, холецистопатия, гепатопатии, чувство переполненности желудка после небольшого количества пищи.
Argentum nitricum
Психосоматические заболевания пищеварительного тракта, мигрени, диспепсия, метеоризм, икота, вздутие кишечника, колики кишечника, жидкий стул.
Veratrum album
Нарушения кровообращения при инфекционных заболеваниях, поносы, психические нарушения при повышенной возбудимости.Данный препарат показан при заболеваниях поджелудочной железы. При заболеваниях поджелудочной железы, желчных протоков и гепатите попеременно могут назначаться препараты Лептандра композитум, Хелидониум-Гомаккорд.

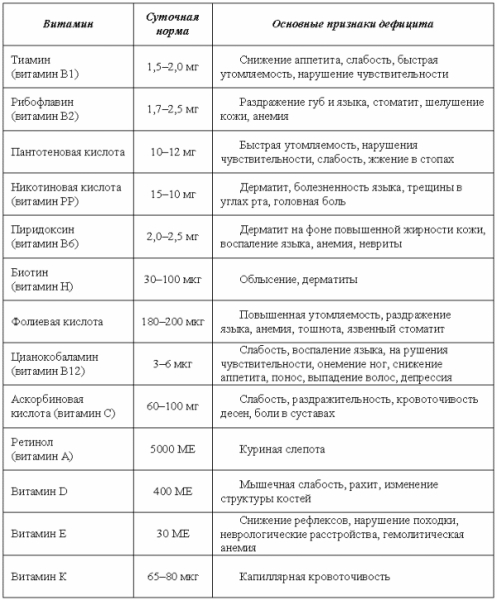








Комментарии к книге «Холецистит. Панкреатит», Галина Ивановна Дядя
Всего 0 комментариев